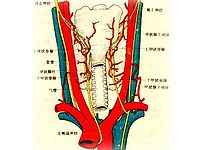
橋本氏甲狀腺炎
| A+醫學百科 >> 疾病百科 >> 炎症 >> 橋本氏甲狀腺炎 |
橋本甲狀腺炎(Hashimoto thyroiditis)又名慢性淋巴細胞性甲狀腺炎(chronic lymphocytic thy-roiditis)、淋巴性甲狀腺腫、通常也叫橋甲炎,最早由日本橋本(Hashimoto,1912)根據組織學特徵首先報導,故又名橋本甲狀腺炎、橋本病,是一種自體免疫性疾病。在50年代,Fromm(1953)發現患者血清中丙種球蛋白值增高,Roitt等(1956)在患者血清中檢出了甲狀腺自身抗體,提出本病可能為一種自身免疫反應的結果,以後慢性淋巴細胞性甲狀腺炎又稱為自身免疫性甲狀腺炎。
目錄 |
橋本甲狀腺炎-簡述
本病又稱慢性淋巴性甲狀腺炎、淋巴性甲狀腺腫,最早由日本橋本(Hashimoto,1912)根據組織學特徵首先報導,故又名橋本甲狀腺炎。在50年代,Fromm(1953)發現患者血清中丙種球蛋白值增高,Roitt等(1956)在患者血清中檢出了甲狀腺自身抗體,提出本病可能為一種自身免疫反應的結果,以後慢性淋巴細胞性甲狀腺炎又稱為自身免疫性甲狀腺炎。 橋本氏病於1912年由日本人橋本策首先報告並描述,因而稱為橋本氏病或橋本氏甲狀腺炎,本病患者的甲狀腺組織有淋巴細胞浸潤、纖維化、間質萎縮及腺泡細胞的嗜酸性變,又稱為慢性淋巴細胞性甲狀腺炎。
橋本氏病是一種器官特異性自身免疫病,發病機制尚未完全闡明,可能是在遺傳易感性的基礎上,出現先天性免疫監視缺陷,造成免疫功能紊亂,產生針對甲狀腺的體液免疫和細胞免疫反應,致使甲狀腺濾泡上皮破壞而致病,自身免疫反應的強度與病情密切相關。
橋本甲狀腺炎-病史及症状
多見於30~ 50歲女性,起病隱匿,發展緩慢病程較長,主要表現為甲狀腺腫大,多數為瀰漫性,少數可為局限性,部分以顏面、四肢腫脹感起病。本病可分為八種類型:
(一)橋本甲亢:患者有典型甲亢症状及陽性實驗室檢查結果,甲亢與橋本病可同時存在或先後發生,相互並存,相互轉化。
(二)假性甲亢:少數可有甲亢的症状,但甲狀腺功能檢查無甲亢證據,TGAb、TMAb陽性。
(三)突眼型:眼球突出,甲功可正常,亢進或減退。
(四)類亞急性甲狀腺炎型:發病較急,甲狀腺腫痛,伴發熱,血沉加快,但攝131碘率正常或增高,甲狀腺抗體滴度陽性。
(五)青少年型:占青少年甲狀腺腫約40%,甲狀腺功能正常,抗體滴度較低。
(六)纖維化型:病程較長,可出現甲狀腺廣泛或部分纖維化,甲狀腺萎縮,甲狀腺功能減退。
(七)伴甲狀腺腺瘤或癌:常為孤立性結節,TGAb、TMAb滴度較高,(八)伴發其它自身免疫性疾病。
橋本甲狀腺炎-體檢發現
甲狀腺呈瀰漫性或局限性腫大,質地較硬,且有彈性感,邊界清楚,無觸痛,表面光滑,部分甲狀腺可呈結節狀,頸部淋巴結不腫大,部分可有四肢粘液性水腫。
橋本甲狀腺炎-輔助檢查
(1)早期甲狀腺功能可正常,橋本甲亢者甲功輕度升高,隨著病程進展,T3、T4可下降,TSH升高,TMAb、TGAb陽性。
(2)甲狀腺放射性核素顯像有不規則濃集或稀疏區,少數表現為"冷結節".
(3)過氯酸鉀釋放試驗陽性.
(4)血清丙種球蛋白增高,白蛋白下降。
(5)甲狀腺穿刺示有大量淋巴細胞浸潤。
橋本甲狀腺炎-病因病理
根據近年來許多臨床和實驗資料證明本病是一種自身免疫性疾病,在多數患者的血清和甲狀腺組織內含有針對甲狀腺抗原的抗體,已知的主要有甲狀腺球蛋白抗體(TGA)、甲狀腺微粒體抗體(MCA)、甲狀腺細胞表面抗體(FCA)、甲狀腺膠質第二成分(CA2)等。前兩者具有臨床實用價值。正常人血清中甲狀腺球蛋白抗體值為1∶32,很少超過1∶256,微粒體抗體值在1∶4以下;而在慢性淋巴細胞性甲狀腺炎患者的血清中,這兩種抗體值可分別高達1∶2500和1∶640以上。究竟何種原因使甲狀腺產生自身抗體,目前多數人認為由於免疫耐受性遭受破壞所致,歸納起來有兩點,一是靶器官因某種原因引起抗原性改變,使自已變成"非己"而加以排斥;另一是免疫活性細胞發生突變,抑制T細胞減少,B細胞失卻抑制而更活躍,產生過量的抗體。當抗體抗原結合時,形成的抗原抗體複合體覆蓋在甲狀腺細胞表面,K細胞與之結合而受到激活。K細胞是一種殺傷淋巴細胞,具有抗體依賴性細胞介導免疫的細胞毒作用,激活後釋出細胞毒,造成甲狀腺細胞的破壞。此外,對這些免疫異常的發生也必須考慮到遺傳因素,許多病例說明同一家族中半數的同胞兄弟姊妹抗體水平顯著升高,並發生多起橋本病。Moens認為本病可能與人類白細胞HLA系統的DRW3和B8有關,這是先天性抑制T細胞的功能缺陷。儘管對本病的發病機理有了一些了解,慢性淋巴細胞性甲狀腺炎的病因尚待進一步闡明。
橋本甲狀腺炎-病理說明
甲狀腺的大體檢查多呈瀰漫性腫大,質地堅韌或橡皮樣,表面呈結節狀,邊緣清,包膜完整,無粘連。鏡檢可見病變甲狀腺組織中淋巴細胞和漿細胞呈彌散性浸潤。腺體破壞後,一方面代償地形成新的濾泡,另一方面破壞的腺體又起刺激免疫作用,促進淋巴細胞的增殖,因而在甲狀腺形成具有生髮中心的淋巴濾泡。甲狀腺上皮細胞出現不同階段的形態,早期有部分濾泡增生,濾泡腔內膠質多;隨著病變的進展,濾泡變小和萎縮,腔內膠質減少,其上皮細胞腫脹增大,胞漿呈明顯的嗜酸染色反應,稱為Askanazy細胞或Hürthle細胞,進而細胞失去正常形態,濾泡結構破壞,間質有纖維組織增生,並形成間隔,包膜常無病變累及。
橋本甲狀腺炎-臨床表現
本病多發生於40歲左右的婦女,男性少見,男女之比為1∶20左右。尚無確切的發病率統計,但近20、30年國內外資料提示其發病有增多趨勢,在人群中的發病率可高達22.5~40.7/10萬,可見此病已非罕見。上海醫科大學1975~1986年收治的慢性淋巴細胞性甲狀腺炎例數占同期甲狀腺疾病例數的3.88%。起病隱匿,常無特殊症状。80~90%病人的主要表現為甲狀腺腫大,多呈瀰漫性,不對稱,病變累及一側或雙側,峽部或錐體葉仍可清楚捫及。甲狀腺質地堅韌如橡皮樣,表面比較平整,與周圍組織也無粘連。但至病程後期由於甲狀腺的逐漸纖維化,甲狀腺表面可呈多葉狀,硬度也變得不一致,使呈多結節狀,摹擬甲狀腺新生物,附近淋巴結不腫大。有些病人先有甲亢表現,後來感到全身無力,由於甲狀腺發生萎縮並出現粘液性水腫之故。同時感頸部輕微壓迫感,吞咽不適,因病變演變緩慢,可能在幾年內得不到明確診斷。橋本甲狀腺炎-化驗檢查 輔助檢查:甲狀腺球蛋白和微粒體抗體陽性;血清蛋白結合碘和丁醇提取碘多屬正常。有些患者可以產生一種異常的而不溶於丁醇的碘化蛋白質,可以使血清蛋白結合碘升高和丁醇提取碘降低,這有助於本病的診斷。131I攝取率一般呈正常,增高時能被T3抑制。甲狀腺同位素掃描可見其形態對稱,但放射性分布往往不均勻,有片狀稀疏區。過氯酸鉀鹽排泄試驗陽性。BMR正常或降低。T3、T4值正常;TSH值降低,但在甲狀腺功能減退時升高。
橋本甲狀腺炎-診斷說明
診斷:沒有病理學證實,很難以某些症状或體征做出診斷。多年來對本病的診斷採用Tisher(1957)提出的下列五項標準:①甲狀腺腫大,質堅韌,結節感,所有的甲狀腺包括錐體葉在內都能摸到;②甲狀腺抗體陽性;③血清TSH升高(正常者<10/ml);④甲狀腺掃描呈點狀濃聚及不規則稀疏;⑤過氯酸鉀鹽排泄試驗陽性。凡在上述五項標準中,有兩項符合者可擬診本病,具備四、五項者可予確診。這個標準在多數情況下是適用的,診斷正確率約70~90%,因此在使用這一標準時尚需結合病人的具體情況進行分析,不能排除甲狀腺癌腫時,可行穿刺活檢或手術探查。橋本甲狀腺炎-鑒別診斷 1.甲狀腺癌慢性淋巴細胞性甲狀腺炎與甲狀腺癌兩者之間的關係尚存有爭論。Clark(1980)報告前者的癌發生率為12%,有時兩者相混一起,在癌組織附近有灶性甲狀腺炎病變。Woo1swan等認為慢性淋巴細胞性甲狀腺炎確實存在微小癌。中山醫院27例慢性淋巴細胞性甲狀腺炎中發現微小癌、惡性淋巴瘤和乳頭狀癌各1例,其惡性腫瘤發生率為11.1%,故需慎重作出鑒別。2.Graves病或突眼性甲狀腺腫是涉及多系統的自身免疫性疾病,其特點為瀰漫性甲狀腺腫伴甲亢、浸潤性突眼及浸潤性皮膚病(脛前粘液性水腫),多見於女性,也有甲狀腺抗體,它與慢性淋巴細胞性甲狀腺炎甲亢型類似,但Graves病主要由甲狀腺刺激免疫球蛋白(thy-roid-stimulatingimmunog1obulin-TSI)所引起,TSI封閉抗體阻止甲狀腺對增加的垂體TSH起反應,而慢性淋巴細胞性甲狀腺炎除了足量的免疫細胞浸潤甲狀腺外,其甲狀腺增生的主要刺激物是TSH本身,而沒有TSI封閉抗體。本病與Graves病兩者是密切相關的。3.變型性慢性淋巴細胞性甲狀腺炎這可能是本病的另一種不同類型,如原發性萎縮性甲狀腺炎、不對稱性自身免疫性甲狀腺炎、青少年型淋巴細胞性甲狀腺炎、纖維化型甲狀腺炎和產後Hashimoto甲狀腺炎,這些甲狀腺炎多見於女性,組織學上見到腺體被淋巴細胞浸潤,有不同程度的纖維化和萎縮,使甲狀腺功能低下。產後甲狀腺炎多發生在產後3~5個月,多數在幾個月內好轉。4.其他自身免疫性疾病在同一病人身上可以發生甲狀腺炎、重症肌無力、原發性膽管硬化、紅斑狼瘡、「自身免疫性」肝病或者乾燥症候群。極少數慢性淋巴細胞性甲狀腺炎可類同Quervain甲狀腺炎,表現有發熱、頸部疼痛和甲狀腺腫大,甲狀腺抗體陽性,這可能是本病的亞急性發作。
橋本甲狀腺炎-治療
治療:本病發展緩慢,可以維持多年不變,如不予治療,除少數病例自行緩解外,最終均發展成甲狀腺功能減退。其自然發生粘液性水腫的過程約為10年左右,應予及時治療。其治療原則是無限期的甲狀腺激素替代療法。干制甲狀腺片從30mg開始,間隔7~10天增加20mg,總量為120~180mg/d,3~6個月後腺體縮小,症状減輕,以後給維持量60~90mg/d。應用類固醇藥物可使甲狀腺縮小,硬度減輕,甲狀腺抗體效價下降,一般用強的松30~40mg/d,1個月後減量到5~10mg/d,常與甲狀腺製劑合用,隨訪觀察,並調整用量。一般不採用手術治療,因可使之發生甲狀腺功能減退的可能。但有下列情況可考慮手術治療:①口服甲狀腺製劑後甲狀腺不縮小,仍有壓迫症状,可作甲狀腺部分或峽部切除;②疑有甲狀腺癌或其他惡性腫瘤時,可手術活檢。若無惡性病變,即終止手術。術後一律用甲狀腺製劑以防甲減或複發。免疫抑制劑對本病的效果尚無確切的結論.。
預後提示
本病病程較長,自數月至數年,輕症或早期病例經治療後,甲狀腺可明顯縮小或恢復正常大小,症状緩解,體征消失,甲狀腺功能恢復正常,故預後良好。
部分患者由於病程長久或甲狀腺病變嚴重,甲狀腺組織被廣泛纖維組織所替代而導致甲減狀態,需長期服用甲狀腺片治療。本病癌變的發生率為0.5%-22.5%,多數報導為5%-17.7%,因此,必須提高警惕。
病型
多見於30~ 50歲女性,起病隱匿,發展緩慢病程較長,主要表現為甲狀腺腫大,多數為瀰漫性,少數可為局限性,部分以顏面、四肢腫脹感起病。本病可分為八種類型:
(一)橋本甲亢:患者有典型甲亢症状及陽性實驗室檢查結果,甲亢與橋本病可同時存在或先後發生,相互並存,相互轉化。
(二)假性甲亢:少數可有甲亢的症状,但甲狀腺功能檢查無甲亢證據,TGAb、TMAb陽性。
(三)突眼型:眼球突出,甲功可正常,亢進或減退。
(四)類亞急性甲狀腺炎型:發病較急,甲狀腺腫痛,伴發熱,血沉加快,但攝131碘率正常或增高,甲狀腺抗體滴度陽性。
(五)青少年型:占青少年甲狀腺腫約40%,甲狀腺功能正常,抗體滴度較低。
(六)纖維化型:病程較長,可出現甲狀腺廣泛或部分纖維化,甲狀腺萎縮,甲狀腺功能減退。
(七)伴甲狀腺腺瘤或癌:常為孤立性結節,TGAb、TMAb滴度較高,(八)伴發其它自身免疫性疾病。
症状
一、體檢發現:
甲狀腺呈瀰漫性或局限性腫大,質地較硬,且有彈性感,邊界清楚,無觸痛,表面光滑,部分甲狀腺可呈結節狀,頸部淋巴結不腫大,部分可有四肢粘液性水腫。
二、輔助檢查:
(1)早期甲狀腺功能可正常,橋本甲亢者甲功輕度升高,隨著病程進展,T3、T4可下降,TSH升高,TMAb、TGAb陽性。(2)甲狀腺放射性核素顯像有不規則濃集或稀疏區,少數表現為"冷結節".(3)過氯酸鉀釋放試驗陽性.(4)血清丙種球蛋白增高,白蛋白下降。(5)甲狀腺穿刺示有大量淋巴細胞浸潤。
三、鑒別診斷:
應與其他原因引起的甲狀腺腫、甲狀腺炎芎鑒別。
病理
【病因學】
1.病程中從患者血清中可檢出效價很高的抗甲狀腺各種成分的自身抗體。如甲狀腺微粒體抗體,甲狀腺球蛋白抗體,以及一部分患者血清甲狀腺刺激阻斷抗體(TsBAb)值升高。
2.細胞免疫的證據是甲狀腺組織中有大量漿細胞和淋巴細胞浸潤和淋巴濾泡形成。有母細胞(blastcell)形成,移動抑制因子和淋巴細毒素的產生,本病患者的T淋巴細胞是有致敏活性的,相應的抗原主要是甲狀腺細胞膜。
3.有的患者同時伴隨其他自身免疫疾病如惡性貧血,播散性紅斑痕瘡,類風濕關節炎、乾燥症候群、I型糖尿病,慢性活動性肝炎等。本病後期甲狀腺功能明顯低下時,臨床上呈粘液性水腫。患者的抑制性T淋巴細胞遺傳性缺陷導致甲狀腺自身抗體產生。結合本病中尚有K細胞介導免疫,釋放出包括淋巴毒素在內的可溶細胞,導致甲狀腺細胞損害。 另外遺傳因素與自身免疫的發病機制密切相關。本病有家族簇集現象,且女性多發。國外在HLA遺傳因子研究中發現,歐美白人DBW3,DR5增加,而日本人則是DBW53出現頻率較高。
【病理改變】
腺體大多呈瀰漫性腫大,質地堅實,表面蒼白,切面均勻呈分葉狀,無壞死或鈣化。初期甲狀腺腺泡上皮呈炎症性破壞、基膜斷裂,胞漿呈現不同程度的伊紅著色,表示細胞功能正常,並有甲狀腺腺泡增生等變化,為本病的特徵性病理。後期甲狀腺明顯萎縮,腺泡變小和數目減少,空腔中含極少膠樣物質。最具特徵的改變為間質各處有大量漿細胞和淋巴細胞浸潤及淋巴濾泡形成,其中偶可找到異物巨細胞。此外尚有中等度的結締組織增生。
臨床表現
本病多見於中年女性,表現為甲狀腺腫,起病緩慢,常在無意中發現,體積約為正常甲狀腺的2~3倍,表面光滑,質地堅韌有彈性如橡皮,明顯結節則少見,無壓痛,與四周無粘連,可隨吞咽運動活動。晚期少數可出現輕度局部壓迫症状。
本病發展緩慢,有時甲狀腺腫在幾年內似無明顯變化。初期時甲狀腺功能正常。病程中有時也可出現甲亢,繼而功能正常,甲減,再正常,其過程類似於亞急性甲狀腺炎,但不伴疼痛,發熱等,故稱此狀態為無痛性甲狀腺炎,產後發病則稱為產後甲狀腺炎。但當甲狀腺破壞到一定程度,許多患者逐漸出現甲狀腺功能減退,少數呈粘液性水腫。本病有時可合併惡性貧血,此因患者體內存在胃壁細胞的自身抗體。
診斷
一、基本檢查
1.甲狀腺功能檢查 因病程不同而異。
(1)血清 T4、 T3早期正常,但TSH升高;後期血清 T4下降, T3正常或下降,TSH升高。
(2)甲狀腺吸碘率早期正常或增高,但可被 T3抑制;後期吸碘率降低,注射 TSH也不升高。
2.免疫學檢查 血中抗甲狀腺球蛋白抗體(TGA)、抗甲狀腺微粒體(過氧化物酶)抗體(TMA)滴度明顯升高,二者均大於50%(放免雙抗法)時有診斷意義,可持續數年或十餘年。
3.其他檢查 血沉增快,可達100mm/h,血清白蛋白降低, r球蛋白增高。
二、進一步檢查
1. SPECT 甲狀腺掃描分布均勻或不均勻,可表現為「冷結節」。
2.病理學檢查 對於臨床表現不典型,抗體滴度不高或陰性者,可作細針穿刺細胞學檢查或組織活檢以確診。
三、診斷要點
1.中年女性,甲狀腺瀰漫性腫大,質地堅韌,不論甲狀腺功能如何均應考慮本病。
2.血清TGA、 TMA滴度明顯升高(>50%),可基本確診。
3.臨床表現不典型者,需抗體滴度連續二次>=60%,同時有甲亢表現者需抗體滴度>=60持續半年以上。
4.本病需與甲狀腺癌鑒別,後者抗體陰性。文獻報導本病中甲狀腺癌的發生率為5%-17%。
基本治療
甲狀腺功能低下者用甲狀腺片劑替代治療,一般每日可給甲狀腺片80~160mg或L-T4 100~300μg作用更穩定可靠。年齡大,特別是伴有心血管病者,應從少量(甲狀腺片10~20mg,L-T4 12.5~25μg)開始治療。
中醫治療
基本介紹
中醫採用「中醫甲狀腺和法」治療橋本甲狀腺炎,「中醫甲狀腺和法」是由賈春寶甲狀腺研究院研究開發的,其治療法則和方藥是:採用中醫「八法」之一的「和法」,其所制之方多系調和陰陽、調和寒熱、調和肝脾、補瀉兼施等,處處貫穿和法之義,「和」既是治法,同時也是目的。和法在中醫學的認識論上,主要有正常、和諧等意義,指人體正常的生理狀態。如《素問.至真要大論》中「必先五勝,疏其血氣,令其調達,而致和平」及《靈樞.脈度》中「肺和」、「心和」、「肝和」、「脾和」、「腎和」等均指此意。和法在中醫方法論上,有相應、配合、互補互濟、對立統一等方面的意義,如當代名醫蒲輔周說:「和解之法,具有緩和疏解之意。使表裡寒熱虛實的複雜證候,臟腑陰陽氣血的偏盛偏衰,歸於平復。寒熱並用,補瀉合劑,表裡雙解,苦辛分消,調和氣血,皆謂和解」。說明和解之法是調和之法,是指一切能通過調和的作用。使表裡、營衛、陰陽、臟腑間的失調不和,重新歸於和諧協調、陰平陽秘這一目的的治法。
治療方案
橋本甲狀腺炎需甲狀腺激素終身替代治療以減少甲狀腺肥大和治療甲狀腺功能減退,偶爾甲狀腺功能減退是一過性.替代治療平均T4 劑量是75~150μg/d.
主證:惡寒發熱,熱重寒輕,頭痛身楚,咽喉腫痛,頸項強痛,轉則不利,癭腫灼痛,觸之痛甚,可想兒、枕記下頜部放射,口乾咽燥,渴喜冷飲,咳 嗽痰少而粘,自汗乏力,舌質紅,苔薄黃,脈浮數。
2.肝鬱化火型
主證:癭腫灼熱而痛,心煩易急,咽部梗阻感,口渴喜飲,食慾亢進,雙手細顫,失眠多夢,乏力自汗,女子則見經前乳脹,大便不調,舌質紅,苔薄黃,脈弦而數。
3.陰虛陽亢型
主證:癭腫而痛,口乾咽燥,五心煩熱,頭暈目眩,失眠多夢,心悸不安,自汗盜汗,聲音嘶啞,舌質紅少苔或黃苔,脈弦細數。
治法:滋陰潛陽
4.痰瘀互結型
主證:癭腫而堅硬,壓之疼痛,咽部不適,胸悶納呆,或咳吐痰液,舌質偏 暗,或有瘀斑,苔白,脈沉澀。
5.脾腎陽虛型
主證:癭腫,面色光百,畏寒肢冷,神疲懶動,納呆便溏,肢體虛浮,性慾 減退,男子可見陽痿,女子可見經量減少或閉經,舌淡胖,苔白滑,脈沉細
6.氣血虧虛型
主證:癭腫,面色光百,神倦乏力,體虛易感冒,納呆便溏,氣短懶言,口乾咽燥,頭暈目眩,腰其酸軟,失眠多夢,舌淡苔薄,脈沉細。
治法:益氣養血
參看
|
||||||||||||||||||||||||||||||||||||||||||||||||||
|
|||||||||||||||||||||||||||||||||||||||||||
| 關於「橋本氏甲狀腺炎」的留言: | |
|
目前暫無留言 | |
| 添加留言 | |