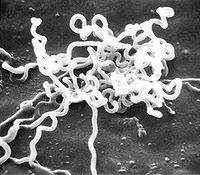
梅毒
| A+醫學百科 >> 梅毒 |
梅毒(syphilis),俗稱楊梅瘡、花柳病, 是由梅毒螺旋體(蒼白螺旋體,Treponema pallidum, 簡稱TP)引起的慢性傳染病。主要通過性交傳染, 極少數患者通過接吻、哺乳、接有傳染性損害病人的日常用品而傳染, 可由母親傳染給胎兒。患病後病程漫長,早期侵犯生殖器和皮膚, 晚期侵犯全身各器官,並生多種多樣的症状和體征,病變幾乎能累及全身各個臟器。
梅毒與肺結核、麻風並列為世界三大慢性傳染病。梅毒是愛滋病出現以前最令人生畏的一種性傳播疾病,當然它也是一種很難對付的疾病。<中華人民共和國傳染病防治法>中,梅毒被列為乙類傳染病進行防治管理。
目錄 |
流行病學
關於梅毒的起源和傳播有很多爭執,據西方學者認為,梅毒最初出現於美洲。1492年,航海家哥倫布的水手們從美洲把梅毒帶回了歐洲。
16世紀以前,中國尚無梅毒的記載,西班牙人和葡萄牙人把梅毒傳播到了亞洲。1498年,梅毒出現於印度。大約於1505年,梅毒由印度傳入中國廣東嶺南一帶,此後梅毒向中國內地傳播。
1949年以後,梅毒在中國據稱曾一度被消滅,80年代以來,隨著對外交流的日益頻繁,梅毒和其他性傳播疾病一樣在中國大陸死灰復燃,而且迅速蔓延。
傳染源
梅毒是人類獨有的疾病,顯性和隱性梅毒患者是傳染源,感染梅毒螺旋體的人的皮損分泌物、血液中含大量梅毒螺旋體。感染後的頭2年最具傳染性,2 年後基本不通過性傳播。梅毒螺旋體可通過胎盤傳給胎兒,並在感染後2年依然有傳染給胎兒的危險。
傳播途徑
性接觸是梅毒的主要傳播途徑,約佔其95%以上。感染梅毒螺旋體的早期傳染性最強。如果是顯性梅毒,可發生性行為接觸的任何部位的硬下疳,如生殖器、肛周、直腸、乳頭、舌、咽、手指等部位的硬下疳。隨著病期的延長傳染性越來越小,一般認為感染後2年以上性接觸就不再有傳染性。
患有梅毒的孕婦可通過胎盤傳染給胎兒,引起胎兒宮內感染,多發生在妊娠 4個月以後,導致流產、早產、死胎或分娩胎傳梅毒兒。,一般認為孕婦梅毒病期越短,對胎兒感染的機會越大。感染後2年仍可通過胎盤傳給胎兒。
梅毒螺旋體也可以間接接觸傳染,如通過接吻、 哺乳和被患者分泌物污染的衣褲、被褥等日常用品造成傳播, 不過情況較少。
梅毒分類
依照感染時間,可分為先天梅毒和獲得性梅毒。前者指由感染 梅毒螺旋體的傳染給胎兒所患的梅毒,獲得性梅毒指由母乳、 血液或性接觸傳染的兒童或成年人梅毒。
依照臨床特點,可分為顯性梅毒和潛伏梅毒。 前者有梅毒的臨床表現,潛伏梅毒無臨床表現,僅血清學檢測證實感染梅毒螺旋體。
依照疾病過程,分為早期梅毒和晚期梅毒。 早期梅毒又分為一期梅毒和二期梅毒。感染梅毒螺旋體後3月內為一期梅毒;感染梅毒螺旋體後3個月到2年為二期梅毒。晚期梅毒也稱三期梅毒,目前規定為感染TP後2年以上的為晚期梅毒。
在臨床實踐中,依據感染時間、臨床特點、血清學檢測和病程,進行診斷。如先天性早期顯性梅毒、獲得性二期隱性梅毒、獲得性晚期顯性梅毒等。
醫學專業課程視頻:梅毒的診斷與治療
病程和症状
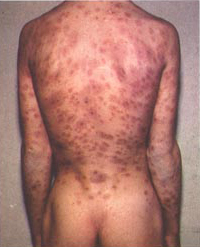
梅毒是一種慢性傳染病,初起時為全身感染,病程緩慢,在發展中向人體各器官組織入侵,也可潛伏多年甚至終身沒有臨床表現。梅毒從傳染來源可分為後天梅毒(獲得性)和先天梅毒。後天梅毒在長期病程中,由於機體的抵抗力和反應性的改變,症状時顯時隱。一般可分為一、二、三期梅毒。第一期梅毒為下疳期,也就是梅毒螺旋體進入人體,一般經過2到4周左右,在陰莖、陰唇、陰道口等處發生炎症反應,叫「硬下疳」,也叫「一期梅毒」;第二期為斑疹期,合稱早期梅毒,傳染性強,皮疹遍布全身,以四肢更明顯,典型的症状為皮膚丘疹;第三期為晚期,會嚴重損害心臟和大動脈,造成心血管病變,並侵蝕腦和脊髓,造成精神病變,傳染性小。
梅毒自然史及分期
7~60天 4~6周 第二个潜伏 一期梅毒─梅毒螺旋体感染 ────→硬下疳───→消退─────┬→二期梅毒 │ │ 平均2~4周 │ 1~2周 │ │ │ ├─────→近位淋巴结肿大───────────────┘ │ │ ├ 2~3周 ┐ │ └─────────5~7周─────────┴→RPR(+) │ ↓ 6周~6个月(3个月) 二期梅毒─梅毒螺旋体感染后────────→梅毒疹及皮肤附属器的改变 │ 下疳消后3~4周 特异疹扁平湿疣,淋巴结肿大→晚期 │ ↓ 2年及以上 晚期梅毒--梅毒螺旋体感染后──────→晚期梅毒疹及多器官和组织的损害(慢性肉芽肿)。
早期梅毒
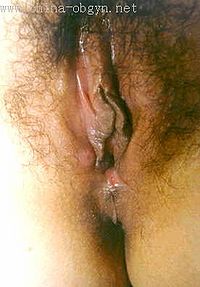
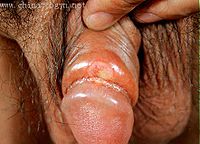
梅毒螺旋體從皮膚粘膜破損處進入人體後2-3天,經血液循環播散到全身。在3周左右的潛伏期結束後,發生硬性下疳,初起患部微紅,逐漸出現硬結,直徑約1厘米,單個,偶有2或3個。絕大多數出現在陰莖冠狀溝附近,偶見陰莖體、陰唇系帶、尿道、恥骨部位。非性交傳染時,可見於唇、舌、肛門、醫務工作者手指等處。下疳表面可破潰糜爛。下疳早期螺旋體多,而血清反應陰性,4-6周後全身淋巴結腫大,而血清反應轉為陽性,表示機體對梅毒螺旋體起了反應。由於局部免疫,下疳可「不治自愈」。
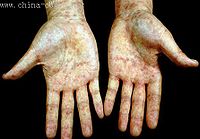
潛伏在體內的螺旋體繼續繁殖,在感染後3個月左右大量進入血液循環,產生廣泛的第二期早發梅毒疹。皮疹多呈紅、棕或青色玫瑰疹或斑疹型梅毒瘡,慣發於軀體前、側面和上肢,對稱,不融合,圓形、橢圓形或稍不規則形。由於機體存在一定的免疫力,第二期也可「不治自愈」,再次進入靜止的潛伏狀態稱第二期隱性梅毒。如未徹底治癒,在感染後2年或4年之內仍會複發,稱為第二期複發梅毒疹。皮疹數目較少,顏色較暗。此外,肛門和外生殖器可出現扁平濕疣,其為乳頭狀片狀損害,表面糜爛有滲出液。口腔、陰道上皮可發生灰白色周圍充血的粘膜斑。以上損害中存在大量螺旋體,傳染性極強。此外,尚有脫髮、關節痛、骨膜炎等暫時受累的良性症状發生。本期各種損害仍可「自愈」,期限為4年,超過4年即進入第三期,或晚期梅毒。
晚期梅毒
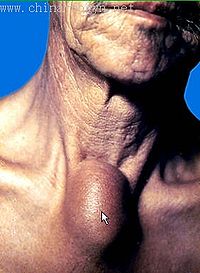
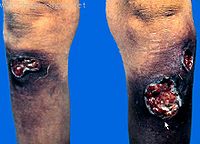
晚期梅毒的損害不僅限於皮膚粘膜,並可侵犯任何內臟器官或組織,破壞性大,病程長,可危及生命,血清反應多為陽性,但傳染性小。晚期皮膚粘膜梅毒分為結節型梅毒疹和梅毒瘤兩種,多發於頭部、前臂、肩胛等處;後者稱樹膠樣腫,結節大如胡桃,數量少,形圓,高出皮膚,中心逐漸軟化破潰,形成圓形或多環形有鑿緣的潰瘍,有稠厚的樹膠樣分泌物。好發於頭皮、前額及小腿等處,上齶及鼻部樹膠樣腫可致硬齶、鼻中膈穿孔,形成鞍鼻等。
梅毒感染10-20年後可發生內臟損害,主要是梅毒性心臟病、主動脈瘤、脊髓癆、麻痹性痴呆等。胎傳梅毒或稱先天梅毒的倖存者可出現楔狀門齒、角膜炎、神經性耳聾等。
診斷和鑒別診斷
各期梅毒都有特殊的臨床症状和特點,若見下疳伴有淋巴結腫大,全身廣泛對稱,特別是同時在手掌、足跖有斑疹或丘疹而無痛癢症状,或生殖器部有濕潤增生斑丘疹塊(扁平濕疣)並伴有全身性淋巴結腫大時,應考慮到早期梅毒的可能。若病人有不潔性交史,梅毒的可能性更大。此時應進行實驗室檢查,實驗室檢查有梅毒螺旋體檢查和梅毒血清反應檢查。臨床常用的螺旋體檢查法為暗視野映光法,梅毒螺旋體的螺旋緊密規則,折光強,運動活潑,易於辨認。發現梅毒螺旋體對一期梅毒診斷很有幫助,特別是已出現下疳而血清梅毒反應未轉為陽性前更有診斷意義。
在二期梅毒的粘膜斑、濕丘疹和扁平濕疣等病損內也容易找到梅毒螺旋體。梅毒血清試驗方法很多,所用抗原有非螺旋體抗原(心擬脂抗原)和梅毒螺旋體抗原兩類。過去常用粗製牛心心擬脂抗原做沉澱試驗(卡恩氏試驗,曾譯康氏試驗等)和補體結合試驗(瓦瑟曼氏試驗等)。目前應用的性病研究室(VDRL)玻片試驗則以純心擬脂作抗原,其成分純淨,試驗結果穩定。以梅毒螺旋體作抗原的試驗,國際上常用的有熒光螺旋體抗體吸收試驗 (FTA-ABS)、蒼白螺旋體血凝試驗(TPHA)等,其特異性強,敏感度高。梅毒血清試驗對各期梅毒的診斷都很重要,早期梅毒常有強陽性反應。潛伏梅毒和無症状神經梅毒因無活動的臨床症状,主要靠梅毒血清試驗診斷,但應注意梅毒血清試驗可以出現假陽性反應,一些非梅毒的疾病,如瘧疾、系統性紅斑狼瘡等可出現陽性反應,稱為生物學假陽性反應。在下疳的早期,梅毒血清反應常為陰性,晚期梅毒中也可陰性,特別是在晚期神經梅毒的脊髓癆患者陰性率可達30~50%。
治療
第二次世界大戰結束後,抗生素盤尼西林有效治療梅毒,徹底改變了人類的疾病經驗,但仍無法將梅毒由世界上消除。梅毒的治療現在主要以西藥為主,自從青黴素用於治療梅毒有奇效之後,中藥基本不在作為主要醫療手段,只是起輔助作用。
治療原則
強調早診斷,早治療,療程規則,劑量足夠;療後定期臨床和實驗室隨訪, 性夥伴同查同治。早期梅毒經徹底治療可全愈並去除傳染性,多數正規治療的病人,6個月後USR、RPR或VDRL試驗轉成陰性或滴度顯著降低, 如抗體滴度再升高,應是血清性複發。晚期梅毒治療可消除組織內炎症,但已破壞的組織不會自然修復,為後遺症。
青黴素,如水劑青黴素、普魯卡因青黴素、苄星青黴素等為首選藥物。 對青黴素過敏者可選四環素、 紅霉素等。 部分病人青黴素治療之初可能發生吉海反應,可由小劑量開始加以防止。 梅毒治療後第一年內應每3月複查血清一次,以後每6個月一次,共3年,末次複查包括檢查腦脊液。神經梅毒和心血管梅毒應隨訪終身。
治療主選參考方案
一期、二期梅毒及早期潛伏梅毒
- 非青黴素過敏者: 苄星青黴素G(長效西林) 240萬u/次 1次/周 3周 分兩側臀部肌注或普魯卡因青黴素G 80~120萬u/天 肌注 連續十天
- 青黴素過敏者: 四環素 500mg/次 4次/天 口服 15~30天 或強力黴素 100mg/次 2次/天 口服 15天
- 頭孢類藥物,如頭孢三嗪等以及新一代四環素類或大環內酯類藥物, 如阿奇黴素等抗梅作用明顯,也可選用或加用。
晚期梅毒
- 非青黴素過敏者: 苄星青黴素G 240萬u/次 1次/周 3周 或普魯卡因青黴素G 80~120萬u/天 肌注 連續20天
- 青黴素過敏者: 四環素 500mg/次 4次/天 口服 連續30天 或強力黴素 100mg/次 2次/天 口服 連續30天
神經梅毒(Neurosyphilis)
- 非青黴素過敏者 水劑青黴素G 1200~2400萬u/天 靜點(200~400萬u/每4小時) 連續10 ~14天 或普魯卡因青黴素G 120萬u/天 肌注 4次/天 連續14天 加服丙黃舒(probenecid)500mg 2~4次/天 上述療程後,繼續用苄星青酶素 240萬u, 1/周 肌注 1~2周
青黴素過敏者: 四環素 500mg 4次/天 口服 連續30天 或強力黴素 200mg 2次/天 口服 連續30天
心血管梅毒
須住院治療,糾正心功能代償後應用抗梅藥物,特應小心J-HR
- 非青黴素過敏者: 水劑青黴素G 首日10萬u 1次/日 次日10萬u 2次/日 第三日20萬u 2次/日 第四日起改用普魯卡因青黴素G 普魯卡因青黴素G 80萬U/天 肌注 15天/療程 停2周 再加1個療程
- 青黴素過敏者 四環素 500mg/次 4次/天 口服 連續30天
孕婦梅毒
非青黴素過敏者,青黴素類治療同非孕婦患者; 青黴素過敏者早期梅毒及早期潛伏梅毒,用紅霉素 500mg,4次/天,連續15天;晚期梅毒( 晚期潛伏梅毒、晚期良性梅毒、神經梅毒、心血管梅毒等),紅霉素 500mg/次,4次/天,連續 30天。
先天性梅毒
- 非青黴素過敏者:
- 早期先天性梅毒(2歲以內)
- 腦脊液異常者: 水劑青黴素G 5萬u/kg/天 分2次肌注或靜脈點滴 連續10天 或 普魯卡因青黴素G 5萬u/kg/天 肌注 連續10天
- 腦脊液正常者: 苄星青黴素G 5萬u/kg/天 肌注 連續10天
- 晚期梅毒(大於2歲) 普魯卡因青黴素G 20萬u/kg/天 分2次靜脈點滴 連續10天
- 早期先天性梅毒(2歲以內)
- 青黴素過敏者: 紅霉素 7.5~12.5mg/kg/天 分4次口服 連續30天
孕婦的梅毒治療事項
- 有梅毒病史的已婚婦女在孕前一定進行全面梅毒檢查 有過不潔性生活或者曾感染過梅毒的女性在打算懷孕前,最好去正規醫院做全面梅毒檢測,對於那些梅毒治療完成、梅毒症状不明顯的已婚女性也要在確定梅毒完全治癒後,才能懷孕。梅毒檢測的項目應包括梅毒血清篩查試驗(如VSR或RPR試驗)、梅毒試驗以及FTAABS或TPHA試驗,其中的任何一種結果為陽性都需要進行驅梅治療。如果梅毒孕婦在妊娠3個月檢查結果依然為陰性,則需再治療一次;如果妊娠末3個月血清學試驗為陽性,則更需要完全治療梅毒了。
- 健康孕婦妊娠期感染梅毒的治療事項: 健康的孕婦如果在妊娠期內感染梅毒,這時的血清檢查結果可能是陰性的,在妊娠末3個月一定要及時給予驅梅治療。
如何判斷梅毒是否完全治療
現在通常是用梅毒血清學的檢測來加以判斷,目前各大醫院比較常用的是RPR(快速血漿反應素環狀卡片試驗)和TPHA(梅毒螺旋體血球凝集試驗)。 RPR是非特異性梅毒血清學試驗,常用於早期診斷梅毒,但對潛伏期梅毒、神經梅毒不敏感。TPHA檢測血清中特異性梅毒螺旋體抗體,有較高的敏感性和特異性。本法檢測一旦陽性,無論治療與否或疾病是否活動,通常終身保持陽性不變,其滴度變化與梅毒是否活動無關,故不能作為評價療效或判定複發與再感染的指標,只能夠作為梅毒的確認試驗。
凡確診為梅毒者,治療前最好做定量試驗。兩次定量試驗滴度變化相差2個稀釋度以上時,才可判定滴度下降。梅毒患者在經過正規治療以後,頭三個月應當每月複查一次RPR的滴度,以後的可改為每三個月複查一次RPR,第二年每三個月或每半年複查一次RPR,以觀察比較當次與前幾次的RPR滴度變化的情況。因此,梅毒患者治療後的隨訪觀察一般在兩年的時間。如果每次檢測的RPR的滴度呈現不斷下降的趨勢,說明抗梅治療是有效的。如果連續三次到四次檢測的結果都是陰性,則可以認為該患者的梅毒已經治癒。
梅毒患者在抗梅治療後,其血清反應一般有3種變化的可能:
- 血清陰轉。
- 血清滴度降低不陰轉,或血清抵抗。
- 血清反應表明複發。
各期梅毒接受不同藥物的治療,血清反應陰轉率可有差別。早期梅毒接受任何抗梅藥物治療,血清陰轉率皆高,通常在1年內可達70%~95%,個別報告可達100%。當早期梅毒正規抗梅治療後6個月,或晚期梅毒正規抗梅治療後12個月,血清反應仍然維持陽性,在臨床上稱之為血清抵抗或血清固定,發生原因可能與體內仍有潛在的活動性病變、患者免疫力持久、對抗梅治療劑量不足或有耐藥等因素有關。三期梅毒的實質性神經梅毒(如脊髓癆、麻痹性痴呆)即使經長期正規的抗梅治療,仍然有50%~80%的病人會發生血清抵抗。早診斷、早治療、足療程是避免發生血清抵抗的最佳手段。
如果梅毒患者接受了不足量的抗梅治療後,血清反應可以在暫時陰轉後不久又轉為陽性,或者滴度升高4倍(如由1:2升至1:8),此即謂「血清複發」,由此可見,抗梅治療的正規足量與否與血清複發存在著密切關係。
綜上所述,梅毒的治療宜早期正規足量,RPR滴度的前後比較可以觀察到抗梅治療的療效。
預防
梅毒是由梅毒螺旋體引起的. 梅毒螺旋體是由一種運動起來有點像精子的叫做梅毒螺旋體的厭氧病菌,它們怕乾燥,怕氧氣,所以在人體外的生活力很低,肥皂水及一般消毒水可於短時間將其殺死。 梅毒螺旋體在乾燥和陽光照射下很快死亡,普通消毒劑如升汞(1:1000)和熱肥皂水都能在短時間內使之死亡,煮沸則立即死亡。所以汽車拉手、樓梯扶手等公共設施一般不會傳播梅毒。梅毒螺旋體在潮濕環境下可以生存較長時間。
梅毒主要通過性交接觸傳染,除了生殖器與生殖器接觸外,也要考慮到性器官與口唇、手的接觸傳染。傳染途徑還包括接吻,共用餐具,醫務人員檢查患者、接觸病人血液等的間接感染。因此,在醫院裡為梅毒病人檢查、手術時用過的器械,應專門嚴格消毒。
由於人類對梅毒無先天性免疫力,無預防性疫苗,最好的預防就是注意性衛生,潔身自好。即使完全治癒的病人,如果再與梅毒患者接觸,還可導致再次感染。
同治皇帝是否死於梅毒?
相傳,同治皇帝是死於梅毒,也有人說是死於天花,那麼到底同治皇帝的真正死因是什麼呢,請參閱同治皇帝死於梅毒?
參看
|
|
梅毒為中華人民共和國乙類法定傳染病。 |
|
|
梅毒為台灣第三類法定傳染病。 |
|
|||||||||||||||||||||||||||||||||
|
||||||||||||||||||||||||||||||||||||||
| 關於「梅毒」的留言: | |
給梅毒條目的留言--59.104.58.132 2014年11月19日 (三) 15:24 (CST) 留言: 請問"梅毒瘤"和"樹膠樣腫"是兩個不同的症狀嗎?或者是先出現梅毒瘤,繼而潰爛破裂成為樹膠樣腫?因為內文中稱"...分為...和梅毒瘤...後者稱樹膠樣腫"感覺有所矛盾?另,兩者皆會發生於臉部嗎?若此時治療完成,會消腫或者是..? 給梅毒條目的留言--218.252.86.149 2016年8月17日 (三) 13:19 (CST) 留言: 恐怖梅毒 | |
| 添加留言 | |