家庭診療/人類免疫缺陷病毒感染
| 醫學電子書 >> 《默克家庭診療手冊》 >> 感染性疾病 >> 人類免疫缺陷病毒感染 |
| 默克家庭診療手冊 |
|
|
人類免疫缺陷病毒(HIV)感染是一種由進行性破壞白細胞中的淋巴細胞的兩種病毒之一引起的感染,細胞的破壞引起獲得性免疫缺陷症候群(AIDS,愛滋病)及其他因免疫損傷而帶來的疾病。
在80年代早期,流行病學家們認識到在美國男性同性戀者中有兩種疾病的發生率有突然升高。這兩種疾病是:卡波西肉瘤,一種極少見的癌症,及肺孢子蟲肺炎,一種僅發生於有免疫系統損害者的肺炎。這種能引起機體發生罕見的癌症及感染的免疫系統的缺陷被稱之為愛滋病。免疫系統缺陷也被發現存在於靜脈吸毒者,血友病患者,接受輸血者以及兩性戀者。之後,這種症候群也開始出現於那些沒有吸毒的非血友病或未輸血的異性性亂者之中。
研究者們迅速發現了引起愛滋病的病毒。這兩種引起愛滋病的病毒是HIV-1和HIV-2。HIV-1最常見於西半球、歐洲、亞洲及非洲的中部、南部和東部。HIV-2則是西非主要引起愛滋病的病毒,儘管那裡亦有不少人是HIV-1株感染。
到1995年10月,愛滋病達到了流行的規模,美國報導了超過50萬的病例及30萬的死亡人數。世界衛生組織估計到1996年世界範圍內有2000萬人感染了HIV病毒,到2000年這個數字會上升到3000~4000萬人。超過100萬的美國人被認為新近感染了HIV病毒。
目錄 |
發病機制
要在人體形成感染,病毒必須侵入細胞如淋巴細胞(一種類型的白細胞)。病毒的遺傳物質與被感染的細胞的DNA結合在一起,病毒在細胞內自身複製,並逐漸破壞宿主細胞釋放出新的病毒顆粒,新的病毒顆粒再感染其他淋巴細胞並使其破壞。
病毒吸附於外膜具有CD4受體蛋白的淋巴細胞。具有CD4受體的細胞通常稱為CD4陽性細胞(CD4+)或輔助T淋巴細胞。輔助T淋巴細胞具有激活或輔助免疫系統的其他細胞如B淋巴細胞(具有產生抗體的功能)、巨噬細胞和細胞毒性(CD8+)T淋巴細胞的功能,這些細胞都能幫助機體清除癌細胞和入侵的微生物(見免疫系統生物學)。由於HIV感染能破壞輔助T淋巴細胞,削弱機體保護自身免受感染和癌症侵害的能力。
人類免疫缺陷病毒的簡要生活史
如同所有的病毒一樣,人類免疫缺陷病毒(HIV)使用宿主細胞,通常是CD4淋巴細胞的遺傳機制進行複製。近期被許可生產的藥物具有抑制病毒用於複製的兩種重要的酶——逆轉錄酶和蛋白酶的作用;而作用於第三種酶,即整合酶的藥物正在研製之中。
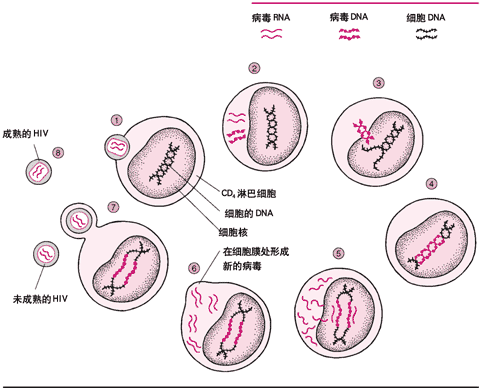
2.HIV病毒的遺傳密碼RNA被釋放入細胞中,要進行複製,RNA必須逆轉為DNA,實行這種轉變的酶稱為逆轉錄酶。HIV病毒在此時易發生變異,因為逆轉錄酶在由病毒RNA逆轉為DNA的過程中易發生錯誤。
3.病毒DNA進入細胞核。
4.在整合酶的幫助下病毒的DNA整合進細胞的DNA之中。
5.DNA進行複製併產生RNA和蛋白質。此時蛋白質為長鏈形式,在病毒離開細胞之前必須切為小片段。
6.RNA和短鏈蛋白質片段重新組裝成一個新的病毒。
7.病毒以芽孢方式長出細胞膜,並以細胞膜的一個片段將自己包裹起來(外殼)。
8.為對其他細胞具感染性,另一種病毒酶(HIV蛋白酶)必須將病毒芽孢內的結構蛋白切去,使其重排形成病毒的成熟形式。
感染了HIV的人經過幾個月或幾年在三個階段內失去輔助T淋巴細胞(CD4+細胞)。一個健康的人血液中,粗略地估計有800~1300/mlCD4+淋巴細胞。在HIV感染後最初幾個月內這個數字可減少40%~50%。最早的數月內,患者可能將HIV傳染給其他人,因為此時患者血液循環中有很多病毒顆粒。儘管機體在同病毒鬥爭,但它不能清除感染。
大約6個月後,血液中的病毒顆粒的數量達到一個穩定的水平,雖然不同的個體之間有變異,然而足以繼續破壞CD4+淋巴細胞並將該病傳播給其他人。許多年之後當感染HIV的人慢慢衰弱,CD4+淋巴細胞數量減少到低於正常範圍。高水平的病毒顆粒和低水平的CD4+淋巴細胞能幫助醫生確定發生愛滋病的高危人群。
在確認是愛滋病之前的1~2年中,CD4+淋巴細胞通常下降得更快。當血液中CD4+淋巴細胞降至2000/ml以下時,患者對感染的易感性隨之增加。
HIV感染也擾亂免疫系統中產生抗體的部分,即B淋巴細胞的功能,常導致它們產生過多的抗體(見免疫系統生物學)。這些抗體主要是針對HIV本身及以前接觸過帶有感染的人,但這些抗體對清除愛滋病帶來的機會性感染的幫助不大。同時病毒對CD4+淋巴細胞的破壞也降低了免疫系統識別新的入侵者並將其作為攻擊的目標的能力。
感染的傳播
愛滋病病毒的傳播需接觸含有被病毒感染的細胞或含有病毒顆粒的體液,包括血液、精液、陰道分泌物、腦脊液和乳汁。在淚液、尿液和唾液中也有很低水平的愛滋病病毒。
愛滋病病毒通過以下途徑傳播:
.性傳播:與被感染者發生性關係時,口腔、陰道或肛門粘膜暴露於有傳染性的體液。
.注射或輸血:由輸血、共用針頭或意外地被愛滋病病毒污染的針頭刺傷而感染。
.母嬰傳播:由已受染的母親在懷孕、分娩和產後哺乳的整個圍產期傳染其嬰兒。
當皮膚或粘膜被撕裂或損傷(可發生於粗暴的陰道或肛門性交過程中),將增加對愛滋病的易感性。許多研究表明在性伴侶患有單純性皰疹、梅毒或其他能引起皮膚破損的性傳播疾病時(見性傳播疾病)更易發生愛滋病的性傳播。然而,即使沒有患其他性傳播疾病或明顯的皮膚損傷,愛滋病也能經由陰道或肛門性交而傳播、經口交也能傳播但較前者少見。
在歐美,愛滋病病毒在男性同性戀或靜脈吸毒者中的傳播較異性戀之間更為常見,但異性戀者中傳染的發生率在迅速增加。在美國,超過10%的愛滋病患者是婦女,且婦女的愛滋病病毒感染率以較男性更快的速度增加。在非洲,加勒比海及亞洲,愛滋病的傳播主要是在異性之間,愛滋病感染發生率在男女均等。
1992年前,多數美國女性是由於使用被污染的針頭注射毒品而被感染。然而,經由性傳播而產生的病例數已緩慢地超過了由於吸毒所致者。
醫務人員如偶然被愛滋病病毒污染針頭刺傷後感染愛滋病的機會是1/300,如針頭刺入較深或注入了污染的血液則感染的機會就會增加。服用抗病毒藥物,如齊多夫定(AZT)能減少針刺後感染的可能性,但不能消除這種危險。
愛滋病現在是需要頻繁輸注全血或其他血漿成分的血友病患者的主要死亡原因。1985年前,美國許多血友病患者接受了感染了愛滋病病毒的血製品。從此之後,所有種類的血液均需要檢測愛滋病病毒,而血漿製品則需經熱處理以消除愛滋病感染的危險。
一大批的育齡婦女的愛滋病感染導致了兒童的愛滋病感染(見兒童人類免疫缺陷病毒感染)。病毒能在妊娠早期經胎盤傳播給胎兒或在分娩通過產道時傳播給新生兒。母乳餵養的兒童可能由乳汁感染愛滋病。少數兒童因性亂而感染愛滋病。
愛滋病不會由偶然的接觸而傳播,甚至工作、學校或家中密切的非性的接觸也不會被傳染。沒有1例愛滋病的感染被追溯到是由於感染者的咳嗽或打噴嚏或者是由於蚊子的叮咬所致的。由感染的醫生或牙醫傳播給病人是極為罕見的。
症状
一些人在首次感染愛滋病後幾周出現類似傳染性單核細胞增多症的表現。發熱、皮疹、淋巴結腫大、全身不適,持續3~14天以後,儘管淋巴結仍大,多數症状消失,幾年之內可不出現其他症状。然而大量的病毒顆粒則是立即出現於血液循環或其他體液中,所以感染後患者很快就具有傳染性。在接觸愛滋病後幾個月內,患者會反覆出現一些輕微的不完全符合典型愛滋病的一些症状。
患者可能在出現確定的愛滋病的特異的感染或腫瘤發生之前幾年就一直有愛滋病感染的一些症状,包括:淋巴結腫大、體重減輕、反覆發熱,感覺不適、疲倦、反覆腹瀉、貧血和鵝口瘡——一種口腔真菌感染。體重減輕(消瘦)是一個尤其令人煩惱的問題。
從定義上講,愛滋病始於血中CD4+淋巴細胞數降低(低於200/ml)或發生了機會性感染(即由那些在免疫系統正常者不會引起疾病的微生物引起的感染)。也可能發生腫瘤如卡波西肉瘤和非霍奇金淋巴瘤。
愛滋病的症状由HIV感染自身及機會性感染和腫瘤共同構成。例如:愛滋病能感染腦部並導致痴呆,引起記憶喪失,注意力不集中,反應遲鈍。然而,僅有少數愛滋病患者死於人類免疫缺陷病毒(HIV)感染的直接後果,通常死亡多是幾種機會性感染或腫瘤的累積結果。對健康人幾乎沒有威脅的一些微生物和疾病對愛滋病患者卻能迅速導致死亡,特別是血液CD4+淋巴細胞計數低於50/ml的患者。
愛滋病起病的典型表現是多種機會性感染和腫瘤。鵝口瘡,一種口腔、陰道或食道的酵母念珠菌的過度生長可能是最先出現的感染(見性傳播疾病)。在女性愛滋病感染的最早的症状可能是:頻繁地反覆出現難治的陰道酵母菌感染。然而這種狀況也常見於其他健康婦女,可能的原因如口服避孕藥,抗生素或內分泌的變化引起。
卡氏肺囊蟲肺炎是愛滋病患者中一種常見的複發性機會性感染,它常是第一個發生的嚴重的機會性感染,也是治療和預防這種肺炎的措施改善以前愛滋病感染者最常見的死亡原因。
自兒童期開始的慢性持續性弓形體感染(弓形體病)(見寄生蟲感染)是常見的,但僅在少數愛滋病患者中出現的症状,當它再活躍時,能引起愛滋病患者原發的嚴重的大腦感染。
結核病則是愛滋病感染者較未感染者更常見,更具致死性的疾病,如這種結核分支桿菌的菌株對多種抗生素耐藥,治療是很困難的。而另一種分枝桿菌,鳥型分枝桿菌(見結核病),則是導致晚期患者發熱,體重減輕及腹瀉的常見原因,但它能為新近研製的藥物治療和預防。
愛滋病患者的胃腸道感染也很常見。隱孢子蟲病,一種可能經污染的食物或水感染的寄生蟲引起的嚴重的腹瀉、腹痛和體重減輕。
進行性多灶性腦白質病,一種腦部的病毒感染,能影響神經功能(見病毒性感染)。首先出現的症状是上下肢無力或平衡失調。幾天或幾周之內,患者就不能行走或站立,通常在幾個月之內死亡。
愛滋病患者常感染巨細胞病毒,晚期患者易於發生再感染,部位常在眼球的視網膜,並導致失明。抗病毒治療可以控制巨細胞病毒感染。愛滋病患者也對許多其他的細菌、真菌和病毒高度易感。
卡波西肉瘤是發生於愛滋病患者,尤其是男性同性戀者皮膚上的一種無痛、紅色到紫色的高出皮膚的斑片狀腫瘤(見皮膚癌)。愛滋病患者也能發生免疫系統的腫瘤(淋巴瘤),腫瘤首先發於腦部或內部器官。女性易於發生宮頸癌。男性同性戀者易於發生直腸癌。
診斷
一種相對簡便、高度準確的血液試驗(ELISA試驗)能被用於篩查愛滋病病毒感染者。用這種測試,能檢測出血液標本中的愛滋病病毒抗體,其結果常規需用甚至更精確的試驗來證實。然而,在感染後到抗體試驗出現陰性之前,有幾周或更長的時間間隔測不出抗體,在這段時間高度敏感的試驗(P24抗原)可檢測出病毒,並用這種試驗篩檢供血員。
感染後幾周內,大多數人能產生抗愛滋病病毒的抗體,少數人在幾個月甚至更長的時間內都不能產生能檢測到的抗體量。最後,ELISA試驗事實上能檢測出所有被感染者的抗體。幾乎全部有愛滋病病毒抗體的人都是被感染者並具傳染性。
如果ELISA試驗提示愛滋病病毒感染,則對同一血液樣本要進行重複檢測以確證此結果。如果結果再次顯示陽性,下一步就需做更準確也更昂貴的血液檢測試驗如蛋白質吸印雜交(Western Blot)試驗以再次確證。這個試驗能確定愛滋病病毒抗體,但較ELISA法更特異。換言之,如果蛋白質吸印雜交試驗檢測仍為陽性,則這個人就幾乎肯定已感染了愛滋病病毒。
預後
暴露於愛滋病病毒並不總是導致感染,有些人長年反覆暴露於愛滋病病毒也未感染。況且,許多感染者歷經10多年後情況仍然良好。如果沒有新近藥物治療的幫助,愛滋病病毒感染者在感染後最初幾年內大約有1%~2%的機會發展為愛滋病,之後每年維持遞增約5%。接觸此種感染後10~11年內發展為愛滋病的危險度約為50%。據估計,大約有95%~100%的愛滋病病毒感染者,最終發展為愛滋病,但新近發展的用於聯合治療的藥物的遠期效果可能改善這種結局。
最早應用於治療HIV的藥物,如齊多夫定(zidovudine,AZT)和雙脫氧肌苷(didanosome,ddI),已減少了愛滋病患者的機會性感染的數量,提高了預期壽命,聯合用藥甚至效果更好。更新的核苷類藥物如:司他夫汀(stavudine,d4T)和拉米夫汀(lamivudine,3TC)以及愛滋病病毒蛋白酶抑制劑如:沙奎奈維(saquinavir),利他奈維(ritonavir)和伊他奈維(indinavir)甚至更為有效。從某種程度上而言,聯合治療能減少血液中的病毒至不能被檢測出的水平,然而尚不能治癒愛滋病感染。
檢測血液中愛滋病病毒數量(血漿RNA)的技術如:多聚酶鏈反應(PCR)和分支脫氧核糖核酸試驗(bDNA),可幫助醫生監測這些藥物的效果。這些病毒水平變異很大,從每毫升血漿幾百到超過100萬個含RNA的病毒顆粒,具有協助醫生判斷患者的預後的作用。強有力的藥物常使這種病毒水平下降10~100倍。這種新的藥物聯合應用的效果和監測技術對改善生存率是有希望的,但還未得到充分的評估。
在愛滋病流行早期,許多愛滋病患者在他們第一次住院後生活質量就會很快下降,常常把他們剩餘時間的大部分都住在醫院里。多數發展為愛滋病的患者在兩年內死亡。
隨著新的抗病毒藥物的發展以及治療和預防機會性感染的措施的改善,許多患者在被確診為愛滋病之後許多年仍能保持他們的體力和智力。因而,愛滋病已成為一種可治療的,雖然還不能說可治癒的疾病。
預防
預防愛滋病傳播的計劃主要集中於教育公眾有關這種病毒的傳播方式,以試圖讓人們更改那些最危險的行為方式。教育和引導計劃取得了聯合的成效,因為有許多人難於改變他們吸毒或性行為的方式。因此,提倡使用保險套這種最有效地預防愛滋病傳播的方法仍是引起許多美國人爭論的問題。給吸毒者提供清潔注射器是另一減少愛滋病傳播的方法,但仍受到了公眾的抵制。
預防愛滋病病毒感染和減緩已感染者病情進展的疫苗目前仍是難以獲得。許多的疫苗被用於試驗,但多數已失敗,但研究仍在繼續進行。
醫院和診所一般不隔離愛滋病病毒陽性的患者,除非他們還患有傳染性的感染如結核病。愛滋病病毒污染表面可很容易就被清潔和消毒。因為愛滋病病毒易於經過加熱或常規消毒處理後失活,如雙氧水和酒精。醫院裡有嚴格的程序來操作血液或其他體液標本,以預防愛滋病病毒和其他傳染性微生物的傳播。這些措施一致地謹慎用於從所有病人採集的各種標本而非僅僅是那些確知來自於愛滋病患者的標本。
治療
目前有許多藥物可用於治療愛滋病感染,包括核苷逆轉錄酶抑制劑,如齊多夫定、雙脫氧肌苷、雙脫氧核苷(ddC,zalcitabine)、司他夫汀和拉米夫汀;非核苷類逆轉錄酶抑制劑如:尼維爾平(nevirapine)和迪維爾丁(delavirdine);以及蛋白酶抑制劑如:沙奎奈維、利他奈維和伊他奈維。所有這些藥物均能阻止病毒複製進而減緩疾病的進程。當單獨應用某種藥物數日到數年後,愛滋病病毒常對上述所有藥物產生耐藥性,其發生依藥物和患者而定。愛滋病患者單用其中任一藥物後幾天或幾年內可產生耐藥性。
最有效的治療是至少聯合應用兩種藥物,聯合用藥可延緩HIV病毒陽性者中愛滋病的發病,並較用單一藥物者生存期延長。醫生們並不確定,感染後應在多快的時間內開始用這些藥物進行治療,但血中有高水平愛滋病病毒的患者,即使CD4+細胞數較高或沒有症状,都應予治療。最初的研究顯示出早期開始治療沒有益處,並非必定適合現在,因為發展了很多其他的藥物的聯合用藥方法。然而,2種或3種藥物治療的費用和副作用對於某些人來說可能太大。
AZT、ddI、d4T和ddC可能引起副作用如:腹痛、噁心和頭痛(特別是AZT)。延長使用AZT可導致骨髓受損,引起貧血。ddI、ddC和d4T可損害外周神經,ddI還可導致胰腺受損。在核苷類藥物中,3TC顯示伴發的副作用最少。
所有三種蛋白酶抑制劑均可導致各種副反應包括噁心、嘔吐、腹瀉和腹部不適。伊他奈維能導致肝臟酶譜的輕微無症状性的可復性的升高,但不產生任何症状,也能引起嚴重的類似於腎結石引起的背痛(腎絞痛)。利他奈維通過對肝臟的作用引起其他許多種藥物水平的升高或降低。沙奎奈維可能較易耐受,但其吸收率很低,因而在目前(1996)的這種劑型效果不佳。
愛滋病患者通常被給予多種藥物以預防感染,當血液CD4+淋巴細胞降至低於200個/ml時,聯合應用磺胺甲噁唑和甲氧苄啶能非常有效地預防肺孢子蟲肺炎。這種聯合用藥也能預防大腦弓形體感染。對於血液CD4+淋巴細胞數低於75~100/ml的患者來說,每周服用阿齊黴素一次或每天服用一次克拉黴素或利福布丁可以預防鳥型分枝桿菌感染。曾患過隱球菌性腦膜炎恢復的患者或正感染反覆發作的鵝口瘡(口腔、食管或陰道念珠菌感染)的患者可長期給予氟康唑一種抗真菌藥物。而反覆發作口腔、唇、生殖道或直腸單純性皰疹的患者需要長期的抗病毒藥物阿昔洛韋治療以預防複發。
|
||||||||||||||||||||||||||||||||||||||
| 關於「家庭診療/人類免疫缺陷病毒感染」的留言: | |
|
目前暫無留言 | |
| 添加留言 | |