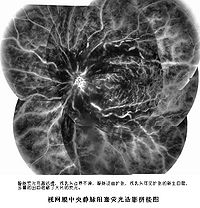
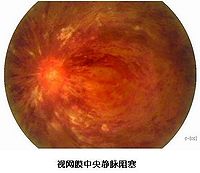
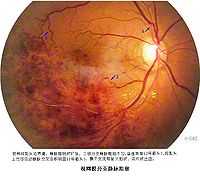
視網膜中央靜脈阻塞
| A+醫學百科 >> 視網膜中央靜脈阻塞 |
【概述】
視網膜中央靜脈阻塞(obstruction of the central retinal vein)遠比視網膜中央動脈阻塞常見。視功能損害雖不如動脈阻塞急劇,但亦相當嚴重。部分病例可因繼發新生血管性青光眼而完全失明。
【治療措施】
1.抗凝血藥 儘管近20多年來的某些研究對von Michel(1878) 提出的血栓說持有異議,但抗凝血藥物仍為本病治療的首選藥。
⑴纖維蛋白溶解酶:此類製劑包括尿激酶、鏈激酶、纖維蛋白溶酶、蛇毒抗栓酶等。其中尿激酶無抗原性,使用前不必作過敏試驗,毒副作用較小,故最常用。
尿激酶(urokinase):能直接激活血漿及血漿塊中的纖維蛋白溶解酶原轉變為纖維蛋白溶解酶,提高纖維蛋白溶解能力,從而使血栓溶解。常用劑量為1萬Iu,加入低分子右旋糖苷250~500ml內靜脈滴注或加入生理鹽水20ml內靜脈注射,一日1次,10~15次為一療程。亦可以100~150Iu溶於0.5~1ml生理鹽水內作球後注射,一日或隔日1次,5次為一療程。
⑵抗血小板凝集劑:常用的該類製劑有乙醯水楊酸腸溶片及潘生丁。前者可抑制膠原誘導血小板凝集和釋放二磷酸腺苷(adenosine,ADP),有比較持久的抗血小板凝集作用。一日1次,飯後服50~75mg。後者可抑制血小板的釋放反應,從而減少其聚集。每次口服25~50mg,一日3次。
2.血液釋釋療法 等容血液稀釋療法(isovolemic haemodilution)的原理是降低紅細胞壓積,減少血液粘稠度及改善微循環,由肘靜脈抽血400~500ml,加入滅菌枸櫞酸鈉75ml抗凝,高速離心分離血細胞和血漿。在等待過程中,靜脈滴注低分子右旋糖苷,然後將分離出來的血漿輸回給患者。每隔2~3日重複1次,共3~6次。至紅細胞壓跡降至30%~50%為止。有血液病(如白血病、嚴重貧血、血小板減少性紫瘢等)、重要臟器疾病(如嚴重冠心病等)、急性感染性疾病及傳染病者禁用。
低分子右旋糖酐(分子量1萬~4.5萬)靜脈滴注,一日1次,每次ml,10~15次為一療程。也是一種血液稀釋療法。除能降低血液粘稠度外,還能改變靜脈管壁內膜損害處的電荷,阻止血小板磷擰?
3.中藥治療 活血祛瘀中藥(復方或單味),均有一定的抗血凝、改善微循環、提高組織缺氧耐受性等作用。常用方為加味桃紅四楊湯(生地黃、川芎、桃仁、紅花、廣地龍、赤藥、當歸、枳殼、玉金、劉寄奴、柴胡、川牛膝)。一日劑,分2次水煎溫服。由動脈硬化波及引起者,方中酌加楂、海帶(漂去鹽)、丹參等。由靜脈本身炎症引起者,方中酌加玄參、丹皮、制大黃、連翹、金銀花等。中藥煎劑可單獨應用,亦可與尿激酶、乙醯水楊酸湯溶片等配合應用。30~50劑為一療程。
4.雷射光凝 雷射光凝能減少毛細血管滲漏,特別是阻止滲漏液進入黃斑部引起囊樣水腫:光凝無灌注區,可預防新生血管形成或封閉已形成的新生血管,以減少出血及出血進入玻璃體的機會。雷射光凝對本病治療的機理在於光凝破壞了視網膜色素上皮層的屏障功能,視網膜神經上皮層與脈絡膜之間產生交通徑路,使病理產物排入脈絡膜循環中去;光凝毀壞了病變區內仍然存活的視網膜組織,從而減少組織缺氧狀態,並減輕視網膜血管的病理性反應,光凝直接作用於血管壁滲透性趨向正常(Shimizu,1973)。
【病因學】
引起本病的病因,老年人與青壯年有很大差異,前者絕大多數繼發於視網膜動脈硬化,後者則多為靜脈本身的炎症。視網膜動脈硬化常見於慢性進行性高血壓病或動脈硬化;靜脈炎症可由靜脈周圍炎(Eales病)、葡萄膜炎症、Behcet症候群、結節病、Coats病、膿毒性栓子等引起,但臨床上找不到明確原因者,亦非少見。
本病的發病機理複雜,目前尚不完全清楚。多數作者認為由動脈供血不足、靜脈管壁損害、血淚流變改變及血流動力學改變等多種因素相互影響而成。其中靜脈管壁損害可能是主要的。
1.動脈供血不足 Hhayreh(1965,1971)通過動脈實驗後指出,視網膜中央靜脈阻塞的發生,以動脈供血不足為前提。實驗室中,如果只阻斷某一靜脈,不足以引起臨床所見的典型改變,只有動脈供血也發生障礙後,才能形成。雖然Hayreh這一學說,也得到部分臨床工作者的支持,但至今為止,對動脈供血不足引起靜脈阻塞的直接證據仍感不足。例如,本病在眼底熒光血管造影片上不能顯示任何動脈阻塞。視網膜血循環是處於一種比較封閉的血管環流徑路(clsed vascular circuit)之中(Gass,1968),靜脈阻塞時動脈血流減少,可能僅僅是靜脈血迴流受阻的一種反映,而不是靜脈阻塞的原因。
2.靜脈管壁損害 有兩個原因,一是受到其鄰接處的動脈硬化的波及;二是靜脈本身的炎症。二產均可導致管壁增厚,管腔狹窄。硬化還能使內膜及內膜下細胞增生,炎症則可使內膜腫脹。細胞增生及內膜腫脹更加重了管腔狹窄程度,除嚴重者因內膜與內膜接觸直接發生閉鎖外,亦可因內膜面變得粗糙,電荷改變,誘使血小板沉著、凝聚而形成血栓,導致靜脈管腔不完全或完全性阻塞。
眾所周知,視網膜中央靜脈總干阻塞好發於靜脈穿越篩板處,分支阻塞好好於動、靜脈交叉處。可能因此種所在,動靜脈被一層共同的結締組織性鞘膜包繞(Scherer,1923)有關,一旦靜脈管腔由述原因發生狹窄後不易舒展。
3.血液流變學及血液流動力學改變 大多數本病患者有血液成分改變、血液粘稠度改變及血小板凝聚性增高,使血液通過靜脈管徑狹窄處更加困難和血栓更易於發生。
除以上原因外,靜脈阻塞,特別是靜脈總干阻塞與高眼壓有一定聯繫。據統計,本病同時合併原發性開角性青光眼患者達10%~20%。其原因①開角化青光眼患者本身大多有血液粘度增高;②鞏膜篩板的病理凹陷,可能影響篩板區中央動脈灌注和靜脈迴流。其他如心臟代償功能不全、心動過緩、血壓突然降低等導致血流緩慢者,均可加速阻塞的形成。
視網膜中央靜脈阻塞出現的一系列眼部體征,都是繼發於阻塞後視網膜血循環紊亂。例如:視網膜出血由靜脈血迴流障礙,血管壁脆弱性和血流瘀滯而引起纖維蛋白溶解功能局部亢進所致;靜脈怒張迂曲、血柱色澤暗紫由血液迴流受阻所致;棉絨狀白斑由內層毛細血管床缺血所致;黃白色硬性滲出由血液內脂類物質沉著所致。此外,視網膜水腫混濁、新生血管、血管短路、側支循環、毛細血管梭形擴張、黃斑部隔 樣水腫以及虹膜而出現濃密新生血管(虹膜紅變)等等,無一不與此有關。
【臨床表現】
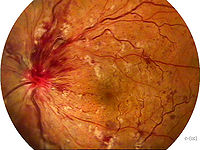
文獻中有多種分類法:①按阻塞的原因可分為硬化性、炎症性兩種;②按阻塞部位可分為主幹、分支及半側阻塞三種;③按阻塞程度可分成完全和不完全兩種;④按有無動脈供血不足可分為非缺血性(郁滯性)與缺血性(出血性)兩種(Hayreh)。但這一分類法,部分學者持有異議,認為所謂非缺血性與缺血性阻塞也就是不完全及完全性阻塞。
1.視功能損害 視功能損害以阻塞的程度是否累及黃斑部而異,黃斑一旦受到波及,中心視力突然或於數日內顯著下降,並出現小視和變視,嚴重者僅存眼前指數或手動。當靜脈阻塞而仍保持一定視力時,周邊視野常於影或有與阻塞區相應的不規則向心性縮小;中央視野則常因黃斑部及其附近損害而有中心或傍中心暗點。
2.眼底所見 總干阻塞時,眼底改變因病程早晚、阻塞程度不同而有所不同。視盤水腫混濁,境界消失。整個視網膜水腫混濁,布滿大小不等的線狀、火焰狀、狐尾狀的神經纖維層出血。有時也能見到加點狀或形態不規則的深層出血。視網膜靜脈怒張迂曲,部分被組織水腫及出血掩蓋而異節段狀。視網膜動脈因反射性收縮,顯得比較狹窄。此外,特別在後極部常可見到棉絨狀白斑。黃斑部放射狀皺被,呈星芒狀斑或囊樣水腫。視網膜淺層及深層出血是毛細血管、微靜脈或較大靜脈不耐高壓而破裂及纖維蛋白溶解功能的局部亢進所致。出現量多時可見視網膜前出血,甚至突破內界膜進入玻璃體,形成玻璃體積血,使眼底不透見。
分支阻塞,以顳上枝最常見,其次為顳下枝,再次為鼻側支。在分支阻塞時,上述各種眼底改變(出血、水腫、滲出、管徑擴張、行徑迂曲等),限於該分支引流區。但顳上支或顳下支阻塞,亦可波及黃斑部。
視網膜中央靜脈的一級分支大多在進入鞏膜篩板這前已形成靜脈總干。但有一部分先天異常者,在穿過篩板後面一段距離後才匯合成總干,所以在球後視神經內存在兩根或兩根以上的靜脈支,故名之為分干。當其中的一支發生阻塞時,稱為半側中央靜脈阻塞(hemi-central vein obstruction)。
半側阻塞所引起的病變範圍大於分支阻塞,占整個眼底的1/2至2/3。視盤出現與阻塞部位一致的區域性水腫混濁。
總干、分支及半側靜脈阻塞均可因阻塞程度的輕重而有不同的眼底改變。不完全阻塞者,眼底出血量、出血面積、視網膜水腫混濁程度要比完全阻塞少而且輕,不見或偶見棉絨狀斑,黃斑部囊樣水腫發生率也低得多。靜脈阻塞介支循環逐漸建立後,血循環有自行緩慢恢復的傾向。大約為增年,視網膜水腫、出血逐漸消失,靜脈管徑恢復原有寬度或寬窄不均,可見平行白鞘或管狀白鞘。與阻塞靜脈伴行的動脈有繼發性硬化,常可見到微血管瘤。靜脈阻塞出血、水腫混濁嚴重者,當出血水腫消退後,除常遺留色素亂外,有時因視網膜內層萎縮而出現顆粒狀或斑駁狀外觀。有時因成纖維細胞增生而見到視盤面前膜形成或視網膜前膜形成。視網膜血管後面,有灰白色或略逞黃白色族狀的斑點,此種斑點由指質沉著而成,形成不一,位於黃斑部者呈星芒狀,黃斑邊緣者呈半環狀。一般出現於阻塞發病後2個月左右,初時與視網膜出血及水胩同時存在,但在出血、水腫消失後仍可殘存較長時間,甚至數年後還能見到。
視網膜出血、水腫之吸收,有賴於側支循環的建立,側支循環來來源於視網膜毛細血管擴張,是以最短徑路連接阻塞血管與附近開放血管,或阻塞支本身阻塞段之間形成通道,如同水壩閘門關閉時的泄洪渠道。這種側支循環在發病之初即開始,但因被出血和水腫掩蓋而不易發現,待出血和水腫或消失後才能見到,事袢狀或螺旋狀迂曲。總干阻塞、半側阻塞、或靠近視盤的分支阻塞,側支循環常見於視盤面或其邊緣處。
側支循環形成的早晚及是否有效,對視功能有直接影響。特別是黃斑部受累時,如果在中心窩與靜脈阻塞之間有一早期開放的側支存在,預後就比較良好。即使一時由於側支負荷過重而出現出血、水腫,但當出血、水腫吸收後仍可恢復有用視力。反之,如果側支形成之前,視網膜已有不逆性損害,則無濟於視力的挽救。
完全性阻塞時,視網膜內層毛細血管床(包括毛細血管前微動脈、毛細血管、毛細血管後微靜脈在內的整個末梢循環單位)血流阻斷呈大片缺血區。為檢眼鏡下所見棉絨狀白斑形成的基礎。病程後期,棉絨狀白斑消退,在缺血區周圍出現網狀或卷絲狀新生血管。新生血管與側支循環在檢眼鏡下不易判別。
總干或半側完全性阻塞時,部分病例可發生虹膜新生血管(虹膜紅變),當新生血管擴展至前房角,進入小梁網堵塞房角時,則導致新生血管性青光眼。
3.熒光血管造影 熒光造影所見亦因阻塞部位(總干、半側、分支)、阻塞程度(完全性、不完全性)及病程之早晚而有不同表現。
總幹完全性阻塞在病程之初,造影早期因視網膜有大量出血病灶,使脈絡膜及視網膜熒光被掩蓋,在未被掩蓋處則可見充盈遲緩的動靜脈。造影后期,靜脈管壁及其附近組織染色而呈瀰漫性強熒光。當熒光到達黃斑周圍毛細血管時,如果該處未被出血遮蔽,便有明顯熒光滲漏,並逐漸進入、瀦留於囊樣間隙中。病程晚期,由於視網膜內層毛細血管床缺血而出現無灌注區。無灌注區周圍殘存的毛細血管呈瘤樣擴張。各種異常徑路的側支循環及新生血管,可出現於眼底任何部位,但在視盤面最多見。視盤表面的新生血管有時可以進入玻璃體。新生血管因有明顯熒光滲漏可以與側支循環判別。
總干不完全阻塞病程初期的熒光造影早期照片上,因出血量少,熒光掩蓋面積相應地減少,動、靜脈熒光充盈時間延長(特別是動脈)並不明顯。靜脈管壁滲漏及隨後出現的管壁染色與其周圍組織染色亦較完全性阻塞者輕。病變累及黃斑部,且無有效側支循環者,則中心窩周圍毛細血管滲漏而出現花瓣狀強熒光區(囊樣水腫)。中心窩周圍毛細血管拱環破壞而出現滲漏。病程晚期,一般不見無灌注區及新生血管。
半側阻塞與分支阻塞熒光造影所見,亦因阻塞之完全或不完全而與總干阻塞時病程早期及晚期相同的表現,但其範圍則僅限於該分干或該分支的引流區。此外,有些分支阻塞病例,在病程最初階段,可以見到該分支的阻塞點處管徑狹窄及其上流端附近出現是局限性強熒光。
【預後】
本病預後因阻塞的原因、部位、程度等而有很大差異。就發病原因而言,炎症引起的阻塞由於血管壁與內膜腫脹是可逆的,不同於因動脈硬化波及而引起的阻塞,後者靜脈管壁增厚、管腔狹窄由內膜下及內膜細胞增生所致,是不可逆的,故炎症性阻塞的預後優於硬化性阻塞。就阻塞部位而言,分支阻塞優於半側阻塞,半側阻塞又優於總干阻塞。就阻塞程度而言,不完全性(Hayreh所稱的非缺血性者)優於完全性(缺血性)阻塞。當然,對以上各項預後的估計,都不是絕對的。例如是否能早期形成有效的側支循環,是否能得到及時合理的治療等,均直接影響預後。黃斑部出現水腫,短期內不有消退者,勢必嚴重損害中心視力。特別是總幹完全性阻塞,熒光造影見大片無灌液壓區者,不僅致盲率高,而且新生血管性青光眼的並發率亦高,預後晚為惡劣。
參看
|
|||||||||||||||||
|
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| 關於「視網膜中央靜脈阻塞」的留言: | |
|
目前暫無留言 | |
| 添加留言 | |