藥理學/抗菌機制、影響抗菌作用因素及細菌耐藥性
| 醫學電子書 >> 《藥理學》 >> β-內醯胺類抗生素 >> 抗菌機制、影響抗菌作用因素及細菌耐藥性 |
| 藥理學 |
|
|
|
(一)抗菌作用機制
各種β-內醯胺類抗生素的作用機制均相似,都能抑制胞壁粘肽合成酶,即青黴素結合蛋白(penicillin binding proteins,PBPs),從而阻礙細胞壁粘肽合成,使細菌胞壁缺損,菌體膨脹裂解(胞壁粘肽合成過程見三十七章)。除此之外,對細菌的致死效應還應包括觸發細菌的自溶酶活性,缺乏自溶酶的突變株則表現出耐藥性。哺乳動物無細胞壁,不受β-內醯胺類藥物的影響,因而本類藥具有對細菌的選擇性殺菌作用,對宿主毒性小。近十多年來已證實細菌胞漿膜上特殊蛋白PBPs是β-內醯胺類藥的作用靶位,PBPs的功能及與抗生素結合情況歸納於圖38-1。各種細菌細胞膜上的PBPs數目、分子量、對β-內醯胺類抗生素的敏感性不同,但分類學上相近的細菌,其PBPs類型及生理功能則相似。例如大腸桿菌有7種PBPs,PBP1A,PBP1B與細菌延長有關,青黴素、氨苄西林、頭孢噻吩等與PBP1A、PBP1B有高度親和力,可使細菌生長繁殖和延伸受抑制,並溶解死亡,PBP2與細管形狀有關,美西林、棒酸與硫黴素(亞胺培南)能選擇性地與其結合,使細菌形成大圓形細胞,對滲透壓穩定,可繼續生幾代後才溶解死亡。PBP3功能與PBP1A相同,但量少,與中隔形成,細菌分裂有關,多數青黴素類或頭孢菌素類抗生素主要與PBP1和(或)PBP3結合,形成絲狀體和球形體,使細菌發生變形萎縮,逐漸溶解死亡。PBP1,2,3是細菌存活、生長繁殖所必需,PBP4,5,6;與羧肽酶活性有關,對細菌生存繁殖無重要性,抗生素與之結合後,對細菌無影響。

圖38-1 大腸桿菌PBPs的酶功能及與其結合的抗生素的作用
(二)影響β-內醯胺類抗菌作用素
革蘭陽性菌與陰性菌的結構差異甚大,β-內醯胺類各藥與母核相聯接的側鏈不同可影響其親脂性或親水性。有效藥物必需能進入菌體作用於細胞膜上的靶位PBPs。影響抗菌作用的主要因素:①藥物透過革蘭陽性菌細胞壁或陰性菌脂蛋白外膜(即第一道穿透屏障)的難易;②對β-內醯胺酶(第二道酶水解屏障)的穩定性;③對抗菌作用靶位PBPs的親和性。根據這些因素,目前臨床應用的β-內醯胺類對革蘭陽性與陰性菌的作用大致有6種類型(見圖38-2)。
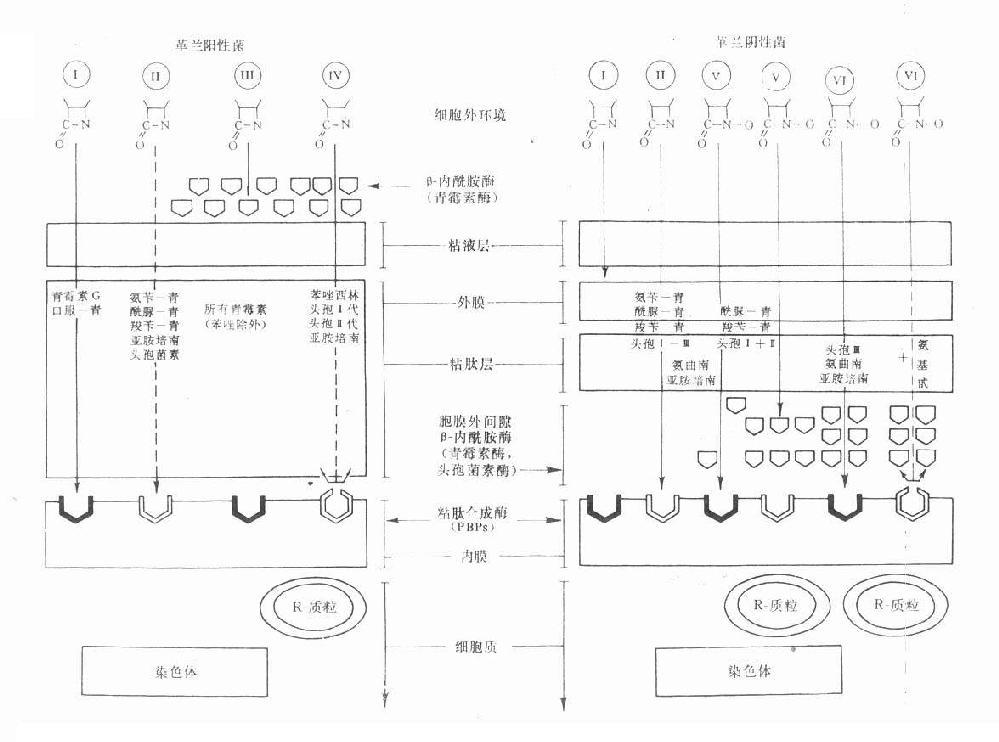
圖38-2 革蘭陽性與陰性菌的結構及β內醯胺類藥的穿透情況及其對β-內醯胺酶與胞壁合成酶(PBPs)的關係示意圖
Ⅰ類為青黴素及口服青黴素V易透過革蘭陽性菌胞壁粘肽層,但它們不能透過革蘭陰性菌糖蛋白磷脂外膜,因而屬窄譜的僅對革蘭陽性菌有效。Ⅱ類包括有氨苄西林、羧苄西林、醯脲類青黴素、亞胺培南及若干頭孢菌素,能適度透過革蘭陽性菌的胞壁粘肽層,對革蘭陰性菌的外膜透過性則很好,因而是廣譜抗菌藥物。Ⅲ類為青黴素等容易被革蘭陽性菌的胞外β-內醯胺酶即青黴素酶破壞滅活的青黴素類,對產酶菌往往表現明顯的耐藥性。Ⅳ類為異噁唑類青黴素、頭孢菌素一、二代及亞胺培南等對青黴素酶穩定,對革蘭陽性的產酶菌有效,但對染色體突變而改變的PBPs結構,可使藥物與PBPs的親和力下降或消失,因而無效。Ⅴ類包括醯脲類青黴素(阿洛西林與美洛西林等)、羧苄青黴素及頭孢菌素一、二代,當胞膜外間隙的β-內醯胺酶少量存在時有抗菌效果,大量酶存在時,則被破壞而無效。Ⅵ類包括第三代頭孢菌素、氨曲南、亞胺培南等對β-內醯胺酶十分穩定,即使大量β-內醯胺酶存在時仍然有效,但對因染色體突變而改變了的PBPs則無效,加用氨基甙類抗生素也仍然無效。
(三)細菌耐藥機制
細菌對β-內醯胺類抗生素耐藥機制可概括為:①細菌產生β-內醯胺酶(青黴素酶、頭孢菌素酶等)使易感抗生素水解而滅活;②對革蘭陰性菌產生的β-內醯胺酶穩定的廣譜青黴素和第二、三代頭孢菌素,其耐藥發生機制不是由於抗生素被β-內醯胺酶水解,而是由於抗生素與大量的β-內醯胺酶迅速、牢固結合,使其停留於胞膜外間隙中,因而不能進入靶位(PBPs)發生抗菌作用。此種β-內醯胺酶的非水解機制又稱為「牽制機制」(trappingmechanism);③PBPs靶蛋白與抗生素親和力降低、PBPs增多或產生新的PBPs均可使抗生素失去抗菌作用。例如MRSA(methicillin resistant Staphylococcusaureus)具有多重耐藥性,其產生機制是PBPs改變的結果,高度耐藥性系由於原有的PBP2與PBP3之間產生一種新的PBP2'(即PBP2a),低、中度耐藥系由於PBPs的產量增多或與甲氧西林等的親和力下降所致;④細菌的細胞壁或外膜的通透性改變,使抗生素不能或很少進入細菌體內到達作用靶位。革蘭陰性菌的外膜是限制β-內醯胺類抗生素透入菌體的第一道屏障。近年研究已證實抗生素透入外膜有非特異性通道與特異性通道兩種。大腸桿菌K-12外膜有親水性的非特異性孔道蛋白(porin)為三聚體結構,有二個孔道蛋白,即OmpF與OmpC,其合成由OmpB3基因調控。OmpF的直徑為1nm,許多重要的β-內醯胺類抗生素大多經過此通道擴散入菌體內。鼠傷寒桿菌OmpF與OmpC缺陷突變株對頭孢噻啶的通透性要比野生株小10倍,因而耐藥。僅含微量OmpF與OmpC的大腸桿菌突變株,對頭孢唑啉、頭孢噻吩的透入也較野生株成倍降低,其MIC明顯增高,也出現耐藥。綠膿桿菌對β-內醯胺類抗生素耐藥性的產生已證明是由於外膜非特異性孔道蛋白OprF缺陷而引起的。革蘭陰性外膜的特異性通道,在綠膿桿菌耐亞胺培南的突變株已證明系由於外膜缺失一種分子量為45~46kD蛋白OprD。如將此OprD重組於缺陷OprD的突變株外膜蛋白脂質體中,又可使亞胺培南透過性增加5倍以上,其MIC也相應地降低,於是細菌的耐藥性消除。⑤由於細菌缺少自溶酶而出現細菌對抗生素的耐藥性,即抗生素具有正常的抑菌作用,但殺菌作用差。
|
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| 關於「藥理學/抗菌機制、影響抗菌作用因素及細菌耐藥性」的留言: | |
|
目前暫無留言 | |
| 添加留言 | |