尿液氨水味
| A+醫學百科 >> 尿液氨水味 |
尿路感染者尿會有氨水味。
目錄 |
尿液氨水味的原因
(一)發病原因
尿路感染95%以上是由單一細菌引起的。其中90%的門診病人和50%左右的住院病人,其病原菌是大腸埃希桿菌,此菌血清分型可達140多種,致尿感型大腸埃希桿菌與病人糞便中分離出來的大腸埃希桿菌屬同一種菌型,多見於無症状菌尿或無併發症的尿感;變形桿菌、產氣桿菌、克雷白肺炎桿菌、銅綠假單胞菌、糞鏈球菌等見於再感染、留置導尿管、有併發症之尿感者;白色念珠菌、新型隱球菌感染多見於糖尿病及使用糖皮質激素和免疫抑製藥的病人及腎移植後;金黃色葡萄球菌多見於皮膚創傷及吸毒者引起的菌血症和敗血症;病毒、支原體感染雖屬少見,近年來有逐漸增多趨向。多種細菌感染見於留置導尿管、神經源性膀胱、結石、先天性畸形和陰道、腸道、尿道瘺等。
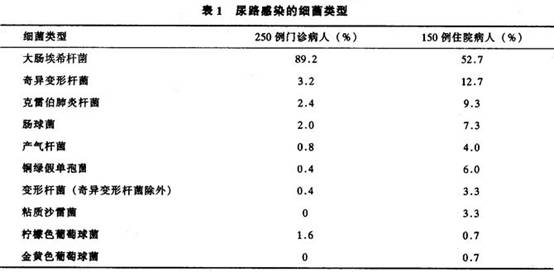
尿路感染的細菌類型見表1。
(二)發病機制
尿路感染是由致病菌入侵所致,其發病機制與病原菌感染有關,病原菌入侵感染的途徑和方式大致分以下幾種。
1.上行性感染 大約95%的尿路感染,其病原菌是由尿道經膀胱、輸尿管而上行到腎臟的。正常情況下,尿道口上端1~2cm處有少量細菌存在,只有當機體抵抗力降低或尿道黏膜損傷時,細菌才能入侵、繁殖。尿液的沖洗,尿液中的IgA、溶菌酶、有機酸,黏膜的完整性,膀胱移行上皮分泌的抗黏附因子(Muein)均能抵制病原菌的入侵。近年來電鏡證實,大腸埃希桿菌表面有許多P菌毛,它們能特異性地識別和結合於尿路上皮細胞表面的相應受體,從而使菌體緊密黏附在尿路上皮細胞上,避免被尿液沖洗掉。大腸埃希桿菌有菌體(O)抗原、鞭毛(H)抗原、莢膜(K)抗原,多糖類的K抗原能抑制吞噬細胞殺菌活性,與其致病力直接有關。變形桿菌無P菌毛和K抗原,不易黏附於膀胱的移行上皮,但能黏附於外生殖器的鱗狀上皮細胞上。留置導尿管、尿路結石、刨傷、腫瘤、前列腺增生肥大、先天性尿路畸形(包括膀胱壁內輸尿管、括約肌發育不全引起的膀胱輸尿管反流)、神經元性膀胱等均是上行性感染的危險因素。
2.血行性感染 血行性感染僅占尿路感染的3%以下。腎的血流量占心搏出量的20%~25%,敗血症、菌血症時,循環血中的細菌容易到達腎皮質。糖尿病、多囊腎、移植腎、尿路梗阻、腎血管狹窄、鎮痛劑或磺胺類藥物的應用等增加了腎組織的易損性。常見的病原菌有金黃色葡萄球菌、沙門菌、假單胞菌屬和白色念珠菌屬直接感染機會罕見,經淋巴道感染尚未證實。
3.易感因素
(1)尿路梗阻:各種原因引起的尿路梗阻,如腎及輸尿管結石、尿道狹窄、泌尿道腫瘤、前列腺肥大等均可引起尿液瀦留,使細菌容易繁殖而產生感染。妊娠子宮壓迫輸尿管、腎下垂或腎盂積水等均可使尿液排泄不暢而致本病。
(2)泌尿系統畸形或功能異常:如腎發育不全、多囊腎、海綿腎、蹄鐵腎、雙腎盂或雙輸尿管畸形及巨大輸尿管等,均易使局部組織對細菌抵抗力降低。膀胱輸尿管反流使尿液由膀胱反流到腎盂,因而增加了患病機會。神經元性膀胱的排尿功能失常,導致尿瀦留和細菌感染。
(3)尿道插管及器械檢查:導尿、膀胱鏡檢查、泌尿道手術均可引起局部黏膜損傷,把前尿道的致病菌帶入膀胱或上尿路而致感染。據統計,一次導尿後持續性菌尿的發生率為1%~2%;留置導尿4天以上,則持續性菌尿發生率為90%以上,並有致嚴重腎盂腎炎和革蘭陰性菌敗血症的危險。
(4)女性尿路解剖生理特點:女性尿道長度僅3~5cm,直而寬,尿道括約肌弱,細菌易沿尿道口上升至膀胱,同時尿道口與肛門接近,為細菌侵入尿道提供條件。尿道周圍的局部刺激,月經期外陰部易受細菌污染,陰道炎、宮頸炎等婦科疾患,妊娠期、產後及性生活時的性激素變化,均可引起陰道、尿道黏膜改變而利於致病菌入侵。故成年女性尿路感染的發生率高於男性8~10倍。
(5)機體抵抗力減弱:全身疾病如糖尿病、高血壓、慢性腎臟疾病、慢性腹瀉、長期使用腎上腺皮質激素等使機體抵抗力下降,尿路感染的發生率明顯增高。
總之,尿路感染的發生是一個相當複雜的過程,概括起來可包括以下幾個步驟:
①帶有P菌毛的細菌菌落在腸道和尿道口周圍並播散至尿道。
②通過尿液反流,細菌在泌尿道內逆行並與泌尿道的上皮細胞的相應受體結合,局部繁殖,產生炎症。
③通過輸尿管中尿液的湍流,細菌上行至腎臟,如炎症沒及時控制,則腎組織損傷,最終發生纖維化。
尿液氨水味的診斷
尿路感染患者根據其分型不同,臨床可呈多樣化表現。本病臨床一般分為單純型(原髮型)和複雜型(繼髮型)兩種。
單純型尿路感染一般無生理或解剖異常,也無泌尿道手術和插管史,女性常見,多由大腸埃希桿菌從肛門或皮膚進入尿道、陰道繁殖並傳播,感染上行至腎引起急性腎盂腎炎,性生活則更有利病原體的上行感染。
複雜型尿路感染多繼發於尿路結石、尿路功能紊亂、泌尿系手術及留置尿管後。上尿路感染主要有急性腎盂腎炎、慢性腎盂腎炎。下尿路感染有細菌性尿道炎;真菌性尿道炎;衣原體尿道炎;支原體尿道炎;滴蟲性尿道炎;淋病;膀胱炎等。
臨床上所說的尿路感染複發與複發性尿路感染是兩個不同的概念。尿路感染複發是指治療後菌尿轉陰性,但在停藥後6周內再發,且致病菌和先前感染完全相同。複發的常見原因有:尿路解剖或功能異常,引起尿流不暢;抗菌藥選用不當、劑量和療程不足;或由於病變部位瘢痕形成,血流差,病灶內抗菌藥物濃度不足。
複發性尿路感染是在1年內反覆發作3次或3次以上者,稱為複發性尿路感染。男性可因前列腺炎或增生、腫瘤引起。
重新感染是指菌尿轉陰後,另一種與先前不同的致病菌侵入尿路引起的感染,一般在菌尿轉陰6周後再發。婦女的尿路感染再發,85%是重新感染。
綜上所述,由於尿路感染臨床變化範圍廣泛,估價尿路感染患者的臨床十分困難。從頻發症狀性膿尿到嚴重的腎盂腎炎,從無症状性細菌尿到症状性細菌尿(急性尿道症候群)。有的患者可表現為明顯的寒戰,體溫39~40℃,劇烈的腰痛和明顯革蘭陰性化膿菌的體征,提示患有急性腎盂腎炎;另有患者可能無這些典型症状,但又不能排除涉及到腎臟的病變,可能為隱匿性腎盂腎炎。本病雖變化多端,但仍有其常見的臨床表現。
1.急性尿道症候群 急性尿道症候群(acute urethral syndrome)又稱「無菌性尿頻-排尿不適症候群」,是指僅有尿頻、尿急和(或)尿痛症状,而中段尿細菌定量培養陰性者。目前已部分明了急性尿道症候群的原因。
有尿路感染症状的婦女中,40%~50%患者屬急性尿道症候群。患此症候群的婦女臨床上可基本分為2類:
(1)膿尿和真性尿路感染:大約70%的急性尿道症候群婦女,尿檢時有膿尿和真性尿路感染存在。這類病人大部分為沙眼衣原體或常見的非致病菌如大腸埃希桿菌、腐生葡萄球菌感染,其細菌數少於有意義的細菌數(100~1萬個/ml)。其他患者為尿道結核、真菌性尿道感染、或罕見的腹腔或盆腔內膿腫所致毗鄰尿道的炎症。治療可服多西環素(強力黴素)0.1g,2次/d,療程7~14天,複發者需6周。同時需治療其配偶。
(2)無膿尿和致病菌存在:其餘30%的急性尿道症候群婦女雖有急性尿道症候群,但無膿尿和致病菌的存在。推測這些症状的產生可能與外傷、性交損傷、局部刺激或過敏(如外用避孕藥、內褲上的有機纖維、染料等過敏)、或其他尚未肯定的因素所致。但需3次清潔中段尿細菌培養陰性,並排除尿路結核、真菌、厭氧菌、衣原體、淋球菌感染的可能。本病治療應檢查並去除前述可能引起本病的因素。由於本病大多數可能是焦慮性神經官能症的部分症状,可服用安定2.5mg,3次/d,谷維素10mg,3次/d,對減輕症状有幫助。
2.無症状性菌尿 無症状性菌尿(asymptomatic bacteriuria)指無泌尿道感染表現,僅偶有些輕度發熱、乏力,但多次尿細菌培養陽性,且菌落數大於1萬~10萬/ml。
本病多見於成年女性,發生率約為2%。以往認為此為一良性過程,無需治療。現經大量研究證實,長期的無症状性菌尿亦會損害腎功能,故治療應與有症状尿路感染相同。特別是在兒童,因常有膀胱-輸尿管反流存在,無症状性菌尿易引起上尿路感染。孕婦無症状性菌尿常易發展為急性腎盂腎炎而導致敗血症,因此在孕早期就應開始預防性治療,性交後應即服用呋喃咀啶0.05g、或頭孢立新0.25g,能有效防止尿路感染,且對母體和胎兒沒有影響。
3.複雜性的尿路感染 這一概念包括一系列廣泛的臨床症候群,如無症状性菌尿、膀胱炎、腎盂腎炎、顯性尿膿毒血症。在泌尿道有結構異常(尿道或膀胱頸梗阻、多囊腎、結石梗阻、導管及其他異物的存在)、或功能異常(脊髓損傷、糖尿病或多發性硬化症所致的神經元性膀胱)、遺傳性尿道腎臟疾病或某一系統性疾病過程使患者對細菌侵入高度易感等因素時,病人常有泌尿道感染的存在。在上述情況存在時,能引起感染的病原微生物比單純性尿路感染更為廣泛,並且這些細菌對抗生素的耐藥性也較普遍人群要大的多。由於複雜性UTI的診治方法不同於那些非複雜性感染,所以臨床上區別對待很重要。
4.巨大腎膿腫和腎周膿腫 腎臟感染的兩種不常見類型是巨大腎膿腫和腎周膿腫。過去,大多數腎膿腫是繼發於血行性感染的金黃色葡萄球菌或較少見的A族鏈球菌感染,膿腫主要位於腎的皮質;目前,大部分膿腫是繼發於腎結石、腎或輸尿管梗阻的情況,由常見的大腸埃希桿菌所致。典型的膿腫位於腎臟皮髓質交界處。由既往存在的腎囊腫發生感染而形成腎膿腫比較少見。鄰近部位如結腸或下部肋骨膿腫等病灶局部擴散所致的腎膿腫較為罕見。腎膿腫可延伸進入腎周圍組織。
腎和腎周膿腫的臨床表現常較為隱匿,有發熱、體重下降、夜間盜汗、厭食、伴有腹痛和背部疼痛等慢性炎症症状。有時由於梗阻而發生與菌血症有關的急性臨床表現,或表現為特異性尿路感染症状如尿痛、血尿和明顯的尿瀦留。體檢可發現肋脊角有觸痛,甚至可觸及包塊,但有30%~50%的病人體檢可以正常。常規實驗室檢查可發現有白細胞升高、貧血,尿檢查有炎症改變如膿尿、蛋白尿或兩者均有,超過半數的病人在出現膿腫時尿中可培養到同樣的細菌。要確定診斷必須依賴於排泄性尿路造影證實腎臟有包塊的存在。核素掃描、超聲波及CT檢查也可發現腎內或腎周的炎性包塊。如果膿腫未能得到及時引流或抗生素治療,則膿腫可向腹腔、胸部或皮膚擴散引起併發症。
診斷
由於尿路感染疾病範圍的廣泛性,從尿痛-尿頻症候群到發作性腎盂腎炎,從有症状性菌尿到無症状性菌尿,因此在臨床上不能僅僅只作出「尿路感染」的診斷,還必須對UTI患者進行病因診斷和定位診斷,從而使患者得到正確有效的治療和隨訪措施,進而減少若干年後慢性腎功能損害的發生率。
事實上,臨床醫師對尿路感染病因的準確判斷以及受累部位的定位診斷能力是有限的。病人若有明顯寒戰、高熱、劇烈腰痛、明顯的革蘭陰性膿毒血症徵象等臨床表現,容易作出腎盂腎炎的診斷。但是,如果沒有上述症状和體征,也不能排除腎臟疾病的可能,如隱匿性腎盂腎炎。因此在診治可疑UTI的病人時,應該通過以下幾點綜合分析診斷:
1.診斷原則
(1)明確產生症状的病原菌和選擇理想的抗生素治療。
(2)明確感染的解剖部位,即感染是侵犯上尿路還是下尿路,或者是僅限於下尿路。對男性病人,還應判定感染是否累及前列腺或膀胱。
(3)明確是否存在尿道結構或功能異常並選擇合理的臨床處理措施,如可對病人進行膀胱鏡、排空性膀胱尿道造影、超聲波等檢查。
2.病史和體格檢查 雖然臨床症状與尿路感染不同部位之間沒有明確的相關性,但通常可從所採集的詳盡病史中獲得有益的資料。
在檢查一位有急性UTI症状發作患者時,首先要考慮是否有提示全身性膿毒血症或即將出現膿毒血症的症状和體征,如突起的寒戰、發熱、呼吸急促、腹部絞痛和劇烈的腰痛等,這類病人需要立即住院治療。如果病人無急性膿毒血症,則應該注意病人既往是否有UTI病、腎臟病、糖尿病、多發性硬化症、其他神經性疾病、腎結石、或先前有無泌尿生殖道器械操作等情況的存在。這些情況常易引起UTI,並且影響治療的效果。此外,仔細的神經系統檢查對提示神經元性膀胱的存在尤為重要。
對於複發性UTI患者,應特別注意詢問性生活史、對治療的反應、停止治療與複發的時間關係:UTI複發與性交有關的女性患者,對每次性交後給予的抗生素治療可能有效;由沙眼衣原體感染所致的急性尿道症候群女性患者,對抗衣原體治療可能暫時有效,但她們可從未經治療的性伴侶再次感染(即所謂桌球感染),只有在雙方同時治療時才能治癒。判斷女性UTI的反覆發作是複發還是重新感染,可參考前次治療結束與下次出現感染症狀之間的時間長短。多數女性感染的複發是在4~7天出現。女性的重新感染,如果沒有膀胱功能障礙或某些其他泌尿道功能紊亂存在,兩次發作之間通常有一個較長的間歇期。
對有持續性前列腺感染病灶存在的男性患者,其感染可在相似的常規治療之後很快複發。除此之外,應積極尋找是否存在前列腺梗阻對尿流的影響(例如:尿流變細,尿不盡感,夜尿或滴尿)。
對可疑慢性腎盂腎炎和反流性腎病病人進行檢查時,應注意詢問在兒童和妊娠期間是否存在UTI病史;以及是否存在腎臟功能異常表現,如高血壓、蛋白尿、多尿、夜尿和尿頻等。
尿感的診斷不能單純依靠臨床症状和體征,而要依靠實驗室檢查,有人曾報導對297例住院尿感患者的分析,有症状者只佔66.5%。凡是有真性細菌尿者,均應診斷為尿感。真性細菌尿是指:膀胱穿刺尿定性培養有細菌生長;導尿細菌定量培養≥10萬/ml;清潔中段尿定量培養≥10萬/ml,且為同一菌種,才能確定為真性細菌尿。必須指明,有明顯尿頻、排尿不適的婦女,尿中有較多的白細胞,如中段尿含菌數>100/ml,亦可診為尿感,甚至在等待培養報告時,亦可先擬診為尿感。
尿液氨水味的鑒別診斷
尿液氨水味的鑒別診斷:
尿路感染患者根據其分型不同,臨床可呈多樣化表現。本病臨床一般分為單純型(原髮型)和複雜型(繼髮型)兩種。
單純型尿路感染一般無生理或解剖異常,也無泌尿道手術和插管史,女性常見,多由大腸埃希桿菌從肛門或皮膚進入尿道、陰道繁殖並傳播,感染上行至腎引起急性腎盂腎炎,性生活則更有利病原體的上行感染。
複雜型尿路感染多繼發於尿路結石、尿路功能紊亂、泌尿系手術及留置尿管後。上尿路感染主要有急性腎盂腎炎、慢性腎盂腎炎。下尿路感染有細菌性尿道炎;真菌性尿道炎;衣原體尿道炎;支原體尿道炎;滴蟲性尿道炎;淋病;膀胱炎等。
臨床上所說的尿路感染複發與複發性尿路感染是兩個不同的概念。尿路感染複發是指治療後菌尿轉陰性,但在停藥後6周內再發,且致病菌和先前感染完全相同。複發的常見原因有:尿路解剖或功能異常,引起尿流不暢;抗菌藥選用不當、劑量和療程不足;或由於病變部位瘢痕形成,血流差,病灶內抗菌藥物濃度不足。
複發性尿路感染是在1年內反覆發作3次或3次以上者,稱為複發性尿路感染。男性可因前列腺炎或增生、腫瘤引起。
重新感染是指菌尿轉陰後,另一種與先前不同的致病菌侵入尿路引起的感染,一般在菌尿轉陰6周後再發。婦女的尿路感染再發,85%是重新感染。
綜上所述,由於尿路感染臨床變化範圍廣泛,估價尿路感染患者的臨床十分困難。從頻發症狀性膿尿到嚴重的腎盂腎炎,從無症状性細菌尿到症状性細菌尿(急性尿道症候群)。有的患者可表現為明顯的寒戰,體溫39~40℃,劇烈的腰痛和明顯革蘭陰性化膿菌的體征,提示患有急性腎盂腎炎;另有患者可能無這些典型症状,但又不能排除涉及到腎臟的病變,可能為隱匿性腎盂腎炎。本病雖變化多端,但仍有其常見的臨床表現。
1.急性尿道症候群 急性尿道症候群(acute urethral syndrome)又稱「無菌性尿頻-排尿不適症候群」,是指僅有尿頻、尿急和(或)尿痛症状,而中段尿細菌定量培養陰性者。目前已部分明了急性尿道症候群的原因。
有尿路感染症状的婦女中,40%~50%患者屬急性尿道症候群。患此症候群的婦女臨床上可基本分為2類:
(1)膿尿和真性尿路感染:大約70%的急性尿道症候群婦女,尿檢時有膿尿和真性尿路感染存在。這類病人大部分為沙眼衣原體或常見的非致病菌如大腸埃希桿菌、腐生葡萄球菌感染,其細菌數少於有意義的細菌數(100~1萬個/ml)。其他患者為尿道結核、真菌性尿道感染、或罕見的腹腔或盆腔內膿腫所致毗鄰尿道的炎症。治療可服多西環素(強力黴素)0.1g,2次/d,療程7~14天,複發者需6周。同時需治療其配偶。
(2)無膿尿和致病菌存在:其餘30%的急性尿道症候群婦女雖有急性尿道症候群,但無膿尿和致病菌的存在。推測這些症状的產生可能與外傷、性交損傷、局部刺激或過敏(如外用避孕藥、內褲上的有機纖維、染料等過敏)、或其他尚未肯定的因素所致。但需3次清潔中段尿細菌培養陰性,並排除尿路結核、真菌、厭氧菌、衣原體、淋球菌感染的可能。本病治療應檢查並去除前述可能引起本病的因素。由於本病大多數可能是焦慮性神經官能症的部分症状,可服用安定2.5mg,3次/d,谷維素10mg,3次/d,對減輕症状有幫助。
2.無症状性菌尿 無症状性菌尿(asymptomatic bacteriuria)指無泌尿道感染表現,僅偶有些輕度發熱、乏力,但多次尿細菌培養陽性,且菌落數大於1萬~10萬/ml。
本病多見於成年女性,發生率約為2%。以往認為此為一良性過程,無需治療。現經大量研究證實,長期的無症状性菌尿亦會損害腎功能,故治療應與有症状尿路感染相同。特別是在兒童,因常有膀胱-輸尿管反流存在,無症状性菌尿易引起上尿路感染。孕婦無症状性菌尿常易發展為急性腎盂腎炎而導致敗血症,因此在孕早期就應開始預防性治療,性交後應即服用呋喃咀啶0.05g、或頭孢立新0.25g,能有效防止尿路感染,且對母體和胎兒沒有影響。
3.複雜性的尿路感染 這一概念包括一系列廣泛的臨床症候群,如無症状性菌尿、膀胱炎、腎盂腎炎、顯性尿膿毒血症。在泌尿道有結構異常(尿道或膀胱頸梗阻、多囊腎、結石梗阻、導管及其他異物的存在)、或功能異常(脊髓損傷、糖尿病或多發性硬化症所致的神經元性膀胱)、遺傳性尿道腎臟疾病或某一系統性疾病過程使患者對細菌侵入高度易感等因素時,病人常有泌尿道感染的存在。在上述情況存在時,能引起感染的病原微生物比單純性尿路感染更為廣泛,並且這些細菌對抗生素的耐藥性也較普遍人群要大的多。由於複雜性UTI的診治方法不同於那些非複雜性感染,所以臨床上區別對待很重要。
4.巨大腎膿腫和腎周膿腫 腎臟感染的兩種不常見類型是巨大腎膿腫和腎周膿腫。過去,大多數腎膿腫是繼發於血行性感染的金黃色葡萄球菌或較少見的A族鏈球菌感染,膿腫主要位於腎的皮質;目前,大部分膿腫是繼發於腎結石、腎或輸尿管梗阻的情況,由常見的大腸埃希桿菌所致。典型的膿腫位於腎臟皮髓質交界處。由既往存在的腎囊腫發生感染而形成腎膿腫比較少見。鄰近部位如結腸或下部肋骨膿腫等病灶局部擴散所致的腎膿腫較為罕見。腎膿腫可延伸進入腎周圍組織。
腎和腎周膿腫的臨床表現常較為隱匿,有發熱、體重下降、夜間盜汗、厭食、伴有腹痛和背部疼痛等慢性炎症症状。有時由於梗阻而發生與菌血症有關的急性臨床表現,或表現為特異性尿路感染症状如尿痛、血尿和明顯的尿瀦留。體檢可發現肋脊角有觸痛,甚至可觸及包塊,但有30%~50%的病人體檢可以正常。常規實驗室檢查可發現有白細胞升高、貧血,尿檢查有炎症改變如膿尿、蛋白尿或兩者均有,超過半數的病人在出現膿腫時尿中可培養到同樣的細菌。要確定診斷必須依賴於排泄性尿路造影證實腎臟有包塊的存在。核素掃描、超聲波及CT檢查也可發現腎內或腎周的炎性包塊。如果膿腫未能得到及時引流或抗生素治療,則膿腫可向腹腔、胸部或皮膚擴散引起併發症。
診斷
由於尿路感染疾病範圍的廣泛性,從尿痛-尿頻症候群到發作性腎盂腎炎,從有症状性菌尿到無症状性菌尿,因此在臨床上不能僅僅只作出「尿路感染」的診斷,還必須對UTI患者進行病因診斷和定位診斷,從而使患者得到正確有效的治療和隨訪措施,進而減少若干年後慢性腎功能損害的發生率。
事實上,臨床醫師對尿路感染病因的準確判斷以及受累部位的定位診斷能力是有限的。病人若有明顯寒戰、高熱、劇烈腰痛、明顯的革蘭陰性膿毒血症徵象等臨床表現,容易作出腎盂腎炎的診斷。但是,如果沒有上述症状和體征,也不能排除腎臟疾病的可能,如隱匿性腎盂腎炎。因此在診治可疑UTI的病人時,應該通過以下幾點綜合分析診斷:
1.診斷原則
(1)明確產生症状的病原菌和選擇理想的抗生素治療。
(2)明確感染的解剖部位,即感染是侵犯上尿路還是下尿路,或者是僅限於下尿路。對男性病人,還應判定感染是否累及前列腺或膀胱。
(3)明確是否存在尿道結構或功能異常並選擇合理的臨床處理措施,如可對病人進行膀胱鏡、排空性膀胱尿道造影、超聲波等檢查。
2.病史和體格檢查 雖然臨床症状與尿路感染不同部位之間沒有明確的相關性,但通常可從所採集的詳盡病史中獲得有益的資料。
在檢查一位有急性UTI症状發作患者時,首先要考慮是否有提示全身性膿毒血症或即將出現膿毒血症的症状和體征,如突起的寒戰、發熱、呼吸急促、腹部絞痛和劇烈的腰痛等,這類病人需要立即住院治療。如果病人無急性膿毒血症,則應該注意病人既往是否有UTI病、腎臟病、糖尿病、多發性硬化症、其他神經性疾病、腎結石、或先前有無泌尿生殖道器械操作等情況的存在。這些情況常易引起UTI,並且影響治療的效果。此外,仔細的神經系統檢查對提示神經元性膀胱的存在尤為重要。
對於複發性UTI患者,應特別注意詢問性生活史、對治療的反應、停止治療與複發的時間關係:UTI複發與性交有關的女性患者,對每次性交後給予的抗生素治療可能有效;由沙眼衣原體感染所致的急性尿道症候群女性患者,對抗衣原體治療可能暫時有效,但她們可從未經治療的性伴侶再次感染(即所謂桌球感染),只有在雙方同時治療時才能治癒。判斷女性UTI的反覆發作是複發還是重新感染,可參考前次治療結束與下次出現感染症狀之間的時間長短。多數女性感染的複發是在4~7天出現。女性的重新感染,如果沒有膀胱功能障礙或某些其他泌尿道功能紊亂存在,兩次發作之間通常有一個較長的間歇期。
對有持續性前列腺感染病灶存在的男性患者,其感染可在相似的常規治療之後很快複發。除此之外,應積極尋找是否存在前列腺梗阻對尿流的影響(例如:尿流變細,尿不盡感,夜尿或滴尿)。
對可疑慢性腎盂腎炎和反流性腎病病人進行檢查時,應注意詢問在兒童和妊娠期間是否存在UTI病史;以及是否存在腎臟功能異常表現,如高血壓、蛋白尿、多尿、夜尿和尿頻等。
尿感的診斷不能單純依靠臨床症状和體征,而要依靠實驗室檢查,有人曾報導對297例住院尿感患者的分析,有症状者只佔66.5%。凡是有真性細菌尿者,均應診斷為尿感。真性細菌尿是指:膀胱穿刺尿定性培養有細菌生長;導尿細菌定量培養≥10萬/ml;清潔中段尿定量培養≥10萬/ml,且為同一菌種,才能確定為真性細菌尿。必須指明,有明顯尿頻、排尿不適的婦女,尿中有較多的白細胞,如中段尿含菌數>100/ml,亦可診為尿感,甚至在等待培養報告時,亦可先擬診為尿感。
尿液氨水味的治療和預防方法
1.性生活後馬上排尿:性交後馬上去洗手間,即使細菌已經進入膀胱,也可以通過排尿將它排出體外。
2.及時排尿:排尿時,尿液將尿道和陰道口的細菌沖刷掉,有天然的清潔作用。
3.避免污染:引起感染的細菌最常見的是大腸桿菌。正常情況下,它寄生在腸道里,並不引起病症,但如果由肛門進入尿道口,就會導致尿道發炎。所以大便後用乾淨的衛生紙擦拭,要按從前往後的順序,以免污染陰道口。如果洗手間有沖洗設備,最好認真地沖洗肛門部位。
4.補充維生素C:維生素C能提高尿液的酸度,使各種誘發尿道感染的細菌不易生存。所以,多喝橙汁、檸檬酸、獼猴桃汁之類的富含維生素飲料對預防尿路感染有益。
5.向醫生諮詢:有時候即使做到了所有應當做的事情,仍然會得感染。如果出現了上面的症状,儘快向醫生求教。如果經常性的發生感染,像一年—5次,那麼千萬不要忽視,有必要求助醫生,制定一個預防或治療計劃,與醫生一道查明是什麼原因引起反覆感染。
參看
| 關於「尿液氨水味」的留言: | |
|
目前暫無留言 | |
| 添加留言 | |