藥物過敏
| A+醫學百科 >> 藥物過敏 |
藥物過敏(drug allergy),藥物不良反應的一個類型,由藥物引起的全身或局部變態反應病變。亦稱藥物變態反應。其表現有發熱,各種形態的皮疹、溶血、肝、腎病變以至休克等。以上現象輕重不一,均與應用的藥物種類、方式等不同有關,臨床上應與發熱、發疹性疾病鑒別。處理方法為立即停用引起過敏的藥物,並對症治療。
目錄 |
藥物過敏的發病機理
藥物過敏的發生要具備以下條件:①機體有變態反應素質;②藥物有致敏性。有相似結構的藥物,致敏性也相似,例如對四環素敏感者,常對其他四環族藥物也敏感;③藥物與機體有足夠的接觸。藥物過敏可屬於蓋爾氏和庫姆斯氏分型中的任何一型,現分述如下。
Ⅰ型變態反應
藥物抗原進入機體,刺激機體產生相應的抗體,抗體附著在肥大細胞上,使之致敏。被致敏的肥大細胞再次接觸同一藥物抗原時,即在肥大細胞表面發生抗原-抗體反應。結果導致肥大細胞釋放出所含的顆粒,顆粒中的化學介質也隨之釋放,這些介質作用於不同的組織和器官,產生不同的效應,可使血管擴張,通透性增加,結果血管腔容量增大,而血容量減少,最後導致血壓下降;血管擴張和血液內液體成分的滲出使皮膚粘膜充血、水腫,表現為紅暈和各種皮疹。介質作用使呼吸道粘膜腫脹,還引起小氣道平滑肌收縮、氣道分泌物增多,結果是小氣道阻塞,呼吸阻力增加,臨床表現為哮喘;如果腸道、輸膽管、輸尿管、子宮等部位的平滑肌痙攣,則分別引起腸絞痛、膽絞痛、腎絞痛、痛經和流產等。肥大細胞釋放的過敏性嗜酸性粒細胞趨化因子可以吸引嗜酸性粒細胞,使外周血液嗜酸性粒細胞增多,局部有嗜酸性粒細胞浸潤,分泌物中也可出現嗜酸性粒細胞。
發熱也是Ⅰ型藥物過敏常見的現象,是藥物分子與血漿蛋白結合引起的異性蛋白反應所致,稱為藥物熱。
Ⅱ型變態反應
藥物分子進入機體後,附著在細胞膜上,並刺激機體產生相應的抗體,抗原抗體反應在細胞膜上發生,直接導致細胞破壞。在這過程中還可以有補體參與作用。Ⅱ型變態好發生於血細胞。如由藥物引起的溶血、粒細胞缺乏症、血小板缺乏症等。
Ⅲ型變態反應
藥物抗原進入機體,刺激機體產生相應的抗體。抗原抗體在血液內形成複合物,複合物可能被腎臟排泄,也可能被吞噬細胞吞噬。如果複合物在組織中沉積,即可激活補體,吸引嗜中性粒細胞對複合物進行吞噬,吞噬後的嗜中性粒細胞解體,釋放出溶酶體酶,導致組織溶解;激活的補體又使其反應更加重。抗原抗體複合物主要沉積在血管的基底膜,其基本病變是血管炎,可發生於身體各個部位及重要臟器,會導致這些臟器的功能障礙。
Ⅳ型變態反應
本型反應沒有抗體參與,藥物直接作用於淋巴細胞,使之致敏;被致敏的淋巴細胞再與藥物抗原發生反應,釋放介質而引起組織損害。這一類反應發生得較慢,一般在接觸致敏藥物後24小時或更長時間才有臨床表現,如一些外用藥物引起的接觸性皮炎。
臨床特點
發生藥物過敏者,一般不應再用引起過敏的藥物。由於藥物學的進展,一些毒性安全係數較低的藥物被逐漸淘汰,而容易引起致敏的合成藥物大量問世,所以藥物過敏的發生率逐年升高。藥物過敏成為藥物不良反應中最常見的類型之一,如果不能及時診斷,有時可發展至致命後果。它與其他藥物不良反應的區別是易於發生在有特應性體質的患者,而且與藥物劑量沒有明確關係,可以由極小的劑量引起,例如青黴素變態反應可以因吸入醫院內受青黴素污染的空氣而發生。最常引起藥物過敏的有青黴素、氨基比林、巴比妥類、呋喃唑酮、血清製劑、重金屬鹽等。各種藥物反應的比較見表1。

藥物過敏的臨床表現
這個表現以發熱、皮疹為主,不同的藥物,不論其藥理作用如何,常可引起類似的臨床表現,這些表現可歸納為以下類型。 (1)發熱:常是藥物過敏的最早訊號,它與感染發熱的區別見表2。

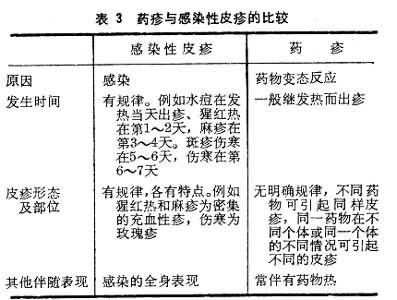
(2)皮疹:是藥物過敏的一個重要特徵,表現為各式各樣的皮疹,稱藥疹。其形態與所用藥物的藥理性質無關。常見的藥疹有蕁麻疹和血管性水腫、猩紅熱或麻疹樣皮疹、濕疹、多形紅斑、紫癜、固定性藥疹等。它們與感染性皮疹的比較如表3。
固定性藥疹是比較特殊的皮疹,它是部位固定的皮疹,初起時為充血性,以後遺留色素沉著,這種色素消退很慢,或永不消退,當再次應用同一藥物時,又在原來出疹的部位發生皮疹,而不發生於其他部位。
(3)休克:往往在注射藥物後立即或數分鐘內發生。常伴發皮膚瘙癢、蕁麻疹、哮喘等,重者全身青紫、神志喪失、心率增速、呼吸困難、血壓下降、大小便失禁等。
(4)血細胞改變:嚴重的藥物過敏可致血中嗜酸性粒細胞增多。Ⅱ型變態反應常導致溶血或血細胞減少。可僅表現為粒細胞或血小板減少,但偶而也可以是全血細胞減少。
(5)肝、腎功能損害:許多藥物要通過腎排泄,所以腎特別容易受損害,Ⅲ型變態反應常伴有腎的病變。許多藥物要通過肝的解毒作用進行代謝,所以全身性藥物過敏也可伴有肝的損傷。
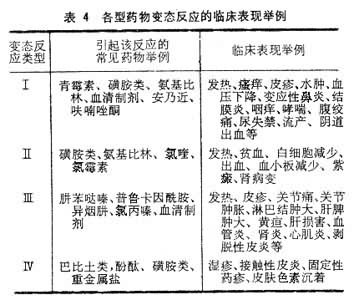
各型藥物過敏的臨床表現見表4。
藥物過敏的診斷
用藥後發生的不良反應可以是變態反應性的,也可以是非變態反應性的。臨床上,藥物過敏要與藥物中毒、因個體差異對藥物的不耐受、或對藥物特異質反應等相區別。
隨著科學的發展,生產出許多高效的、毒性較低的合成藥物,這些化學合成的藥物卻具有較強的致敏性,以致在藥物中毒逐漸減少的同時,藥物過敏的問題卻變得日益重要。
由於藥物過敏的臨床經過有其特點,只要對之有警惕,一般不難確認。在用藥物治療的過程中,如果發生了不能用原發病解釋的發熱、皮疹或其他體征時,應該懷疑發生了藥物過敏。這一點在治療發熱性疾病時尤為要緊,藥物熱可能被認為是原發病未得控制,從而加大劑量。例如治療扁桃體炎時出現的猩紅熱樣藥物疹,可能被誤認為猩紅熱而加大抗菌藥物的劑量。
藥物過敏診斷的主要目的是明確致敏藥物,以防再次發生反應,因為反應的程度往往是一次比一次加重。
對於用單一藥物治療時發生的速發反應,致敏藥物比較容易明確。例如注射青黴素當時發生的過敏性體克;如果同時應用了多種藥物,或是反應發生得比較晚,情況就比較複雜,需要逐一試驗用過的藥物,以肯定是哪一種或幾種藥與反應有關。有時要採用一些特殊的檢測手段,如免疫學方法。
對注射藥物,日前常用的試驗方法是皮內試驗法,陽性反應表現為注射後15分鐘內出現的風團和紅暈反應。例如,注射青黴素前需要做皮膚試驗,這在中國有明文規定。青黴素皮膚試驗使一些青黴素變態反應得以避免。但是,用藥物進行皮膚試驗有很大的局限性,第一,它只能預測發生Ⅰ型變態反應的可能性;第二,它只適用於測驗溶液,非水溶性藥物就無法測試;第三,藥液必須沒有刺激或擴張血管的作用,否則將出現假陽性反應。因此酸性、鹼性、高滲、低滲的藥物以及諸如組胺、煙酸等的血管擴張藥,含有雜質可能產生局部刺激作用的藥物都不能作皮膚試驗;第四,這種方法非絕對安全,用青黴素皮膚試驗時發生過敏性休克而死亡的已有多次報導;第五,這種方法並非絕對可靠,有相當一部分病例有假陽性或假陰性反應。
比較可靠的測試藥物過敏的方法是模仿正常用藥途徑進行的激發試驗。激發試驗要求先通過比較安全的途徑進行,例如,注射用藥物可先行眼結膜或鼻粘膜接觸試驗,若為陽性反應,再通過注射進行試驗。試驗用藥劑量宜小;對外用藥可用原濃度在小範圍內進行試驗,而口服藥的起始劑量應不超過常用一次量的1/20,若無反應,再用1/10量試驗。對於高度敏感者,起始劑量還要降低。注射用藥進行粘膜試驗的起始劑量要隨人而異,原則是盡量小,以保證安全。例如用0.5單位青黴素進行粘膜試驗,如果初次試驗結果為陰性,可將劑量遞增5~10倍重複試驗,若達到一定劑量仍無反應,可將劑量降低20~50倍進行注射,一般如果患者能耐受常用量的1/10劑量,即可認為患者對測試藥物不會發生變態反應。
進行藥物激發試驗,只要方法掌握得當,一般是安全的,但仍應作好搶救準備。此外,藥物激發試驗一般不能預測Ⅱ型和Ⅲ型變態反應,所以即使試驗結果為陰性,用藥過程中仍應隨時觀察,及時處理。
用外用藥物進行接觸試驗,一般會引起遲發反應。所以觀察時間不應少於72小時;口服和注射藥物時也可能出現遲發反應,所以兩種不同藥物試驗的間隔時間不應少於兩周。
併發症
嚴重的藥物過敏反應可引起全身性損害,如過敏性休克、血細胞減少、溶血性貧血、粒細胞減少:呼吸系統症状如鼻炎、哮喘、肺泡炎、肺纖維化等;消化系統症状如噁心、嘔吐、腹痛、腹瀉等;肝損害如黃疸、膽汁淤滯,肝壞死等;腎損害如血尿、蛋白年、腎功能衰竭等;神經系統損害如頭痛、癲癇、腦炎等。
藥物過敏的防治
藥物過敏的預防可分兩方面,一是防止致敏,二是防止再次暴露。
藥物致敏大多是通過小量多次接觸造成的,局部用藥最易致敏,所以對於一些容易致敏的藥物,如青黴素、磺胺藥等應避免局部應用;在食物、化妝品等中加入藥物尤不可取。已經被致敏的,只有絕對避免再度暴露於致敏藥物才能確保安全。在個別情況下,致敏藥物的暴露不可避免,例如破傷風或白喉患者需用抗血清治療;醫務工作者或製藥、調劑人員對常用藥物敏感,這些情況可小心進行脫敏治療。藥物脫敏治療也有一定危險性,也要作好解救的準備。若非絕對必要,也以不用為宜。
治療措施
(一)去除病因 停用一切可疑的致病藥物是必須首先採取的步驟,切忌在已經出現藥物反應的先兆表現時做手腳未斷然停藥的作法。
(二)支持療法 給患者以有利的條件,避免不利因素,以期順利地渡過其自限性的病程,如臥床休息、飲食富於營養,保持適宜冷暖環境,預防繼發感染等。
(三)加強排泄 酌情採用瀉劑、利尿劑,以期促進體內藥物的排出。
(四)藥物治療 需根據病情輕重採取不同措施。
1.輕症病例 ①抗組胺藥物1~2種口服;②維生素C 1g靜注,日1次;③10%葡萄糖酸鈣或10%硫代硫酸鈉10ml靜注,日1~2日;④局部外搽含有樟腦或薄荷的爐甘石洗劑、振蕩洗劑或撲粉,一日多次,以止癢、散熱、消炎、,一般一周左右可痊癒。
2.病情稍重的病例 指皮疹比較廣泛,且伴發熱者。①臥床休息;②塗上述藥物;③強的松每日~30mg,分~4次口服,一般2周左右可完全恢復。
3.嚴重病例 包括重症多形紅斑、大皰性表皮壞死松解形和全身剝脫性皮炎型藥疹。應立即採取下列措施:
⑴皮質類固醇:氫化可的松300~500mg,維生素C3g,10%氯化鉀20~30ml加入5~10%葡萄糖液1000~2000ml緩慢滴注,日1次,宜保持24小時連續滴注,待體溫恢復正常皮疹大部分消退及血象正常時,可逐漸遞減激素用量直至改用相當量的強的松或地塞米松口服。如皮疹消退,全身情況進一步好轉,再逐步減少激素口服量,原則是每次減量為當時日量的1/6~1/10,每減一次,需觀察3~5日,隨時注意減量中的反跳現象。在處理重症藥疹中存在的問題往往是出在激素的用量或用法不當方面,如開始劑量太小或以後減量太快。
⑵抗組胺藥物:選用二種同時口服。
⑶輸新鮮血液輸血漿:每次~400ml,每周2~3次,一般4~5次即可。
⑷抗生素:選用適當抗生素以預防感染,但必須慎重,因嚴重藥疹患者,常處於高度過敏狀態,不但容易發生藥物的交叉過敏,而且可能出現多原性敏感,即對與原來致敏藥物在結構上完全無關的藥物產生過敏,引起新的藥疹。
⑸局部治療:在重症藥疹患者,對皮膚及粘膜損害的局部治療和護理非常重要,往往成為治療成敗的關鍵。早期急性階段,皮損可用大量撲粉或爐甘石洗劑,以保護皮膚和消炎、消腫。如有滲液,可用生理鹽水或3%硼酸溶液濕敷,每日更換4~6次,待乾燥後改用0.5%新黴素、3%糖餾油糊劑,每日~2次。
眼結膜及角膜常受累,必須及時處理,可用生理鹽水或3%硼酸不沖洗,清除分泌物,滴醋酸去炎松或氫化可的松眼液,每3~4小時一次,每晚擦硼酸或氫化可的松眼膏,以防角膜剝脫導致失明及結膜粘連。口腔及唇部粘膜損害常妨礙進食,可用復方硼砂液含漱,日數次,外搽粘膜潰瘍膏或珠黃散、錫類散等。對無法進食者可用鼻飼。
⑹如伴發心、肺、肝、腎及腦等臟器損害以及造血機能障礙等需及時作用應處理。
⑺密切注意水與電解質的平衡;並酌情給予三磷酸腺苷、輔酶A、肌苷及維生素B6等藥物。
參看
| 關於「藥物過敏」的留言: | |
|
目前暫無留言 | |
| 添加留言 | |