甘油三酯
| A+醫學百科 >> 甘油三酯 |
甘油三酯(Triglyceride,縮寫TG)是長鏈脂肪酸和甘油形成的脂肪分子。甘油三酯是人體內含量最多的脂類,大部分組織均可以利用甘油三酯分解產物供給能量,同時肝臟、脂肪等組織還可以進行甘油三酯的合成,在脂肪組織中貯存。
目錄 |
化學組成
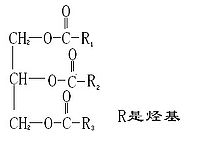
TG又稱中性脂肪,由3分子脂肪酸和1分子甘油酯化而成,是體內能量的主要來源。TG處於脂蛋白的核心,在血中以脂蛋白形式運輸。除TG外,外周血中還存在甘油二酯、甘油一酯(兩者總和不足TG的3%)和游離甘油(FG)。各種脂蛋白中,乳糜微粒(CM)、極低密度脂蛋白(VLDL)及其殘粒被TG含量高,被統稱為富含TG脂蛋白(TRL),也稱殘粒樣脂蛋白(RLP)。越來越多的臨床與實驗證據提示,TRL在AS病因學中扮演重要角色,可能作用於AS病變早期。
分解代謝
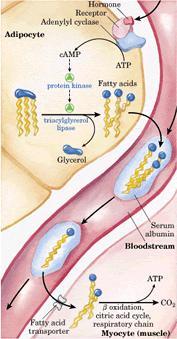
脂肪組織中的甘油三酯在一系列脂肪酶的作用下,分解生成甘油和脂肪酸,並釋放入血供其它組織利用的過程,稱為
脂動員。
在這一系列的水解過程中,催化由甘油三酯水解生成甘油二酯的甘油三酯脂肪酶是脂動員的限速酶,其活性受許多激素的調節稱為激素敏感脂肪酶(hormone sensitive lipase,HSL)。胰高血糖素、腎上腺素和去甲腎上腺素與脂肪細胞膜受體作用,激活腺苷酸環化酶,使細胞內cAMP水平上升,進而激活cAMP依賴蛋白激酶,將HSL磷酸化而活化之,促進甘油三酯水解,這些可以促進脂動員的激素稱為脂解激素(lipolytic hormones)。胰島素和前列腺素等與上述激素作用相反,可抑制脂動員,稱為抗脂解激素(antilipolytic hormones)。
脂動員生成的脂肪酸可釋放入血,與白蛋白結合形成脂酸白蛋白運輸至其它組織被利用。但是,腦及神經組織和紅細胞等不能利用脂肪酸,甘油被運輸到肝臟,被甘油激酶催化生成3-磷酸甘油,進入糖酵解途徑分解或用於糖異生。脂肪和肌肉組織中缺乏甘油激酶而不能利用甘油。
合成代謝
人體可利用甘油、糖、脂肪酸和甘油一酯為原料,經過磷脂酸途徑和甘油一酯途徑合成甘油三酯。
1. 甘油一酯途徑
以甘油一酯為起始物,與脂醯CoA共同在脂醯轉移酶作用下酯化生成甘油三酯。
2. 磷脂酸途徑
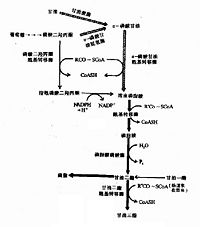
磷脂酸即3磷酸-1,2-甘油二酯,是合成含甘油脂類的共同前體。糖酵解的中間產物類磷酸二羥丙酮在甘油磷酸脫氫酶作用下,還原生成α-磷酸甘油(或稱3-磷酸甘油);游離的甘油也可經甘油激酶催化,生成α-磷酸甘油(因脂肪及肌肉組織缺乏甘油激酶,故不能利用激離的甘油)。α-磷酸甘油在脂醯轉移酶(acyl transferase)作用下,與兩分子脂醯CoA反應生成3-磷酸。1,2甘油二酯即磷脂酸(phosphatidic acid)。此外,磷酸二羥丙酮也可不轉為α-磷酸甘油,而是先酯化,後還原生成溶血磷脂酸,然後再經酯化合成磷脂酸。
磷脂酸在磷脂酸磷酸酶作用下,水解釋放出無機磷酸,而轉變為甘油二酯,它是甘油三酯的前身物,只需酯化即可生成甘油三酯。
甘油三酯所含的三個脂肪酸可以是相同的或不同的,可為飽和脂肪酸或不飽和脂肪酸。
甘油三酯的合成速度可以受激素的影響而改變,如胰島素可促進糖轉變為甘油三酯。由於胰島素分泌不足或作用失效所致的糖尿病患者,不僅不能很好利用葡萄糖,而且葡萄糖或某些胺基酸也不能用於合成脂肪酸,而表現為脂肪的氧化速度增加,酮體生成過多,其結果是患者體重下降。此外,胰高血糖素、腎上腺皮質激素等也影響甘油三酯的合成。
分布
不同組織甘油三酯合成特點
不同的組織細胞中甘油三酯的合成各有特點,下面主要討論肝臟、脂肪組織和小腸粘膜上皮細胞合成甘油三酯的特點。
1)肝臟
肝臟可利用糖、甘油和脂肪酸作原料,通過磷脂酸途徑合成甘油三酯。脂肪酸的來源有脂動員來的脂肪酸,由糖和胺基酸轉變生成的脂肪酸和食物中來的外源性脂肪酸(食物中脂肪消化吸收後經血入肝的中短鏈脂肪酸,乳糜微粒殘餘顆粒中脂肪分解生成的脂肪酸)。
肝細胞含脂類物質約4-7%,其中甘油三酯約佔1/2,甘油三酯含量過高會引起脂肪肝,正常情況下,肝臟合成的甘油三酯和磷脂、膽固醇、載脂蛋白一起形成極低密度脂蛋白,分泌入血。若磷脂合成障礙或載脂蛋白合成障礙就會影響甘油三酯轉運出肝,引起脂肪肝。另外,若進入肝臟的脂肪酸過多,合成甘油三酯的量超過了合成載脂蛋白的能力,也可引起脂肪肝。
2)脂肪組織
脂肪組織甘油三酯的合成與肝臟基本相同,二者的區別是脂肪組織不能利用甘油,只能利用糖分解提供的α-磷酸甘油;脂肪組織能大量儲存甘油三酯。
3)小腸粘膜上皮細胞
小腸粘膜上皮細胞合成甘油三酯有兩條途徑。在進餐後,食物中的甘油三酯水解生成游離脂肪酸和甘油一酯。吸收後經甘油酯途徑合成甘油三酯。這些甘油三酯參與乳糜微粒的組成。這一途徑是小腸粘膜甘油三酯合成的主要特點。而在飢餓情況下,小腸粘膜也能利用糖、甘油和脂肪酸作原料,經磷脂酸途徑合成甘油三酯,這一部分甘油三酯參與極低密度脂蛋白組成。此時的合成原料和過程又類似於肝臟。
相關疾病
高甘油三酯血症是一種異族性甘油三酯蛋白合成和降解障礙。
.正常的甘油三酯水平:兒童<l00mg/dL(1.13mmol/L),成人<150mg/dL(1.7mmol/L)
.臨界性高甘油三酯血症:250~500mg/dL(2.83-5.65mmol/L)
.明確的高甘油三酯血症:大於500mg/dL(5.65mmol/L)
.生理:主要含有脂蛋白的甘油三酯為乳糜微粒:在進食後狀態下,由腸道吸收飲食中的脂肪
極低密度脂蛋白(VLDL):在空腹狀態下,由碳水化合物及脂肪酸在肝內進行內源合成
中等密度脂蛋白(IDL):由乳糜微粒和VLDL降解形成
分型
基於脂蛋白類型的不同,分為下列類型
Ⅰ型:乳糜微粒明顯升高,表現為高甘油三酯血症和輕度升高的膽固醇。常出現在兒童期。臨床常伴發由胰腺炎、肝脾腫大、發疹性黃瘤和視網膜脂血症引起的腹痛。不增加動脈粥樣硬化的危險,病因可為原發(常染色體隱性)也可為繼發,如SLE、γ球蛋白發育不良
ⅡB型: LDL及VLDL升高,伴有高膽固醇及高甘油三酯。動脈粥樣硬化危險高。原發病包括幾種遺傳疾病,繼發原因包括甲狀腺功能低下、肝腎疾病、卟啉症、多發性骨髓瘤
Ⅲ型:IDL升高(血β脂蛋白異常),表現為高膽固醇、高甘油三酯,多數原發性病人為脫輔基蛋白Ez純合子異常,繼發原因為甲狀腺功能低下和γ球蛋白髮育不良
Ⅳ型:VLDL升高,伴有高甘油三酯和輕度升高的膽固醇。某些情況下,動脈粥樣硬化危險增加
Ⅴ型:乳糜微粒及VLDL升高,伴有明顯增高的甘油三酯和高膽固醇,因LPL或apo-C缺陷造成常染色體隱性,動脈粥樣硬化危險增加
注意:上述分級只是為了說明此種疾病,很少涉及到遺傳性和發病機理。血漿脂蛋白在任何個體中都是隨時間變化的,這是一種可以預計到的現象,因為在VLDL和LDL的代謝和飲食對VLDL的作用之間存在有前體-生成物這樣的關係同一種疾病可導致多種不同的脂蛋白模式,而多種疾病又可引起同一種脂蛋白表型。
高脂血症的診斷標準
目前,國內一般以成年人空腹血清總膽固醇超過5.72毫摩爾/升,甘油三酯超過1.70毫摩爾/升,診斷為高脂血症。將總膽固醇在5.2~5.7毫摩爾/升者稱為邊緣性升高。
根據血清總膽固醇、甘油三酯和高密度脂蛋白-膽固醇的測定結果,通常將高脂血症分為以下四種類型:
(1)高膽固醇血症:血清總膽固醇含量增高,超過5.72毫摩爾/升,而甘油三酯含量正常,即甘油三酯<1.70毫摩爾/升。 (2)高甘油三酯血症:血清甘油三酯含量增高,超過1.70毫摩爾/升,而總膽固醇含量正常,即總膽固醇<5.72毫摩爾/升。 (3)混合型高脂血症:血清總膽固醇和甘油三酯含量均增高,即總膽固醇超過5.72毫摩爾/升,甘油三酯超過1.70毫摩爾/升。
(4)低高密度脂蛋白血症:血清高密度脂蛋白-膽固醇(HDL-膽固醇)含量降低,<9.0毫摩爾/升。
測定方法與標準化研究
血清甘油三酯/三醯甘油(TG)是一項重要的臨床血脂常規測定指標,特別是隨著對其致動脈粥樣硬化(AS)作用研究的深入,TG作為冠心病的一項獨立的危險因素日益受到重視 。但是目前血清TG測定及其臨床應用尚存在很多問題,如生物學變異、游離甘油對測定的影響、測定的標準化系統不完善等等。本文僅對TG的生物化學、測定方法與標準化、臨床意義等方面的近況作一簡述。
一、TG的生物化學
TG又稱中性脂肪,由3分子脂肪酸和1分子甘油酯化而成,是體內能量的主要來源。TG處於脂蛋白的核心,在血中以脂蛋白形式運輸。除TG外,外周血中還存在甘油二酯、甘油一酯(兩者總和不足TG的3%)和游離甘油(FG)。各種脂蛋白中,乳糜微粒(CM)、極低密度脂蛋白(VLDL)及其殘粒被TG含量高,被統稱為富含TG脂蛋白(TRL),也稱殘粒樣脂蛋白(RLP)。越來越多的臨床與實驗證據提示,TRL在AS病因學中扮演重要角色,可能作用於AS病變早期。
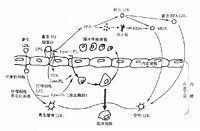
TG的代謝可分為外源性和內源性兩條途徑。外源性途徑指食物中的TG在小腸內水解成脂肪酸和甘油一酯、二酯後由腸粘膜吸收入細胞,再合成TG並與其他脂質形成CM,通過淋巴系統入血。CM中的TG在脂蛋白脂肪酶(LPL)作用下水解為甘油和游離脂肪酸(FFA),被細胞利用或貯存。高脂飲食後3~6h,血液中CM相關的TG達到峰值,脂肪的吸收速度因食物中脂肪的成分及個體差異而不同。內源性代謝途徑指CM水解產物—CM殘粒以受體介導的形式被肝臟吸收,其衍生物和一些新組分合成VLDL。與CM水解類似,VLDL分泌到血液後被LPL水解成殘粒,其中部分直接被肝吸收、分解,另一部分繼續水解形成中間密度脂蛋白(IDL),最後生成LDL。VLDL的合成與水解受多種因素調節,包括底物利用率、激素狀態、水解酶的活性及一些特殊載脂蛋白輔因子的活性。
二、TG測定的方法學
血清TG測定方法一般可分為化學法、酶法和色譜法3大類。早期測定方法是以總脂質與膽固醇和磷脂之差估算。化學法用有機溶劑抽提標本中的TG,去除抽提液中磷脂等干擾物後,用鹼水解(皂化)TG,以過碘酸氧化甘油生成甲醛,然後用顯色反應測甲醛。比較準確的是二氯甲烷-矽酸-變色酸法(Van Handel-Caslson法),此法抽提完全、能去除磷脂及甘油干擾、變色酸顯色靈敏度高、顯色穩定,至今還是美國疾病控制與預防中心(CDC)的內部參考方法。但因操作步驟繁多、技術要求高而不適於常規工作應用。核素稀釋/氣相色譜/質譜技術(ID/GC/MS)主要用作參考系統中決定性方法的建立及參考物質的製備與定值,此法費用昂貴,樣品處理複雜,難以推廣應用。
目前幾乎所有的臨床實驗室都用酶法檢測血清TG水平,雖然方法各異,但一般都包括3個基本步驟[3,5~7]:用最合適的LPL水解TG生成甘油和FFA;接著是轉化,該步驟一般只用一種酶,例如甘油激酶,將甘油磷酸化以進行下一步反應,或者生成中間待測物;最後是有色染料(常為醌亞胺等)或者紫外吸收物質的形成,再通過分光光度法計算相應的TG濃度。如脂蛋白脂肪酶-甘油磷酸氧化酶- 過氧化物酶-4-氨基安替比林和酚法(GPO-PAP 法)等。此法具有簡便快速、微量、精密度高的優點,且特異性強,易於達到終點,線性範圍寬。用一步法測定的是血清總甘油酯(定義為TG和FG及少量甘油二酯、甘油一酯之和,習慣統稱為TG)。為了消除FG的干擾,中華醫學會檢驗分會曾推薦GPO-PAP 法的兩步酶法作為血清TG常規測定方法[7],該法不增加試劑成本和工作量,適合自動化分析,由於試劑分成兩部分加入,對正確設置分析測定參數有較高要求。對此法能否去淨游離甘油方面有人提出質疑。針對這一情況,近來中華醫學會檢驗分會在《關於臨床血脂測定的建議》文件中建議酶法如GPO-PAP 法作為臨床實驗室測定血清TG的常規方法。普通臨床常規實驗室可採用一步GPO-PAP法,有條件的實驗室(如三級以上醫院)應考慮開展游離甘油的測定。
血清FG對TG測定結果的影響一直是臨床十分關注的問題。國外資料顯示,正常人體血清FG含量為0.06~0.22mmol/L,約佔總TG的6%~14%[3]。國內的研究結果與此相近,我國正常人血清FG 水平平均約為0.08mmol/L(0.02~ 0.33mmol/L),約佔總TG7.19%(0.81% ~21.64%)。雖然臨床標本中FG顯著升高者很少見,但有些異常或病理情況下如應激反應(腎上腺素激活LPL促進體內脂肪水解),劇烈運動,服用含甘油的藥物如硝酸甘油,靜脈輸入含甘油的營養液,肝素治療,某些嚴重的糖尿病、肝病與腎病,取血器材或試管塞上帶有甘油等時,可見血清FG顯著升高,並給臨床決策帶來誤導[3]。因此,可採取測定「真」TG的方法減少其影響:一種是同時測定總甘油和FG,兩個結果的差值反應了真TG濃度(太空白法),另一種是用上文所述的兩步酶法直接測定TG(內空白法)。前者國內外應用較少,後者國外(如日本)使用較多,國內目前已有許多臨床實驗室開展。
對於FG空白的設置建議採取如下措施:
⑴臨床實驗室應備有可以做FG空白的檢測系統,在任何情況下都可以做FG空白;
⑵TG報告單中應標明是否為FG空白結果,實驗室應告知臨床醫生FG空白的意義;
⑶臨床及基礎研究、參加CDC脂質標準化計劃的實驗室都要做FG空白;
⑷住院病人中內源性甘油過高群體的標本都應做FG空白;
⑸體檢及門診患者可以不做FG空白,但糖尿病或其他特殊門診例外;
⑹FG>2.3mmol/L者最好做FG空白;
⑺對某些可疑情況,如TG高而血清不混濁應排除高FG的可能。
此外,一些物質如抗氧化物質(維生素C等)、黃疸、溶血、脂血等對酶法測定TG有干擾,可採用設置血清空白予以消除。
在應用自動生化分析儀進行臨床常規TG測定時,還要特別注意交叉污染和基質效應。最易對TG測定產生交叉污染的是總蛋白和鐵試劑,因其還原物質濃度可影響Trinder反應。如果接著TG測定直接膽紅素,也會因表面活性劑的導入產生誤差。鐵測定對TG的影響與亞鐵氰化鉀的量有關。此外,還要注意常規酶法測定TG對製備物的基質效應。Halani等用24份新鮮血清為對照,對5份CAP製備的凍干血清及9份CDC冰凍混合血清進行了評價。以3種商品TG酶試劑測定,以CDC參考方法為對比方法,校正游離甘油後,2種商品試劑對CAP及CDC血清均無基質效應,另一種商品試劑對4份CAP血清有基質效應。也有資料表明,各種質控血清中FG佔TG的12%~85%。近來我們的研究也發現,目前臨床使用的各種TG檢測試劑盒、不同的測定/校準系統、質控血清之間存在明顯的基質效應,因此對於不同方法/試劑的選擇,如選用兩步酶法試劑和質控物時要注意其反應的通用性與適用性。
三、生物學變異和分析前變異對TG測定的影響
TG測定的結果受取樣時個體生物學變異(CVb)和分析不精密度(CVa)的影響[3]。一般情況下,CVa相對較小(約為3%),而CVb佔總變異的90%多[6]。即使嚴格按美國膽固醇教育計劃(NCEP)要求控制的個體,在2周內2次所測的TG結果差異百分比約為膽固醇的5倍,75%以上的個體在兩周內的變異大於10%。李健齋等[9]研究發現,我國人群血清TG個體間變異為28%,居所有血脂項目之首。國外資料表明,空腹2.5月的人群TG變異約25%,非空腹狀態的變異更大,日間約為6.3%~65%,月內為12.9%~34.8%,一年為12.9% ~39.9%,以上數據均為正常個體穩定飲食狀態的結果,某些病理狀態下的波動會更大。
為減少上述變異對TG測定的影響,NCEP建議受試者在兩月內分次測定,兩次間至少間隔一周,測定結果取均值。但當血脂水平遠離醫學決定水平時,則無需多次取樣。標本採集要求受檢者在前三周內不改變飲食習慣,采血前至少12h不進食,72h不飲酒。抽血後應儘快檢測,某些含有高活性LPL的標本,如用肝素治療的病人標本,TG常會過度水解。標本最好放在冰浴中,2h內分離血清。室溫放置1天TG下降達34%。Eberly等研究發現非空腹高TG血症的發生明顯多於空腹,而兩種狀態高TG血症所致冠心病的危險基本相同,因此測非空腹TG更有利於冠心病危險預測。
臨床上常見到肉眼脂血標本,這常與一些潛在的錯誤有關。其中之一是LPL水解TG時產生的「清除效應」。在用血清而非試劑作空白時,大顆粒TRL散射引起假性高基線吸收。隨著反應的進行,TG被水解,脂蛋白顆粒變小,濁度也減小,總的效應是在吸光度上升(產生NADH)的反應中,結果輕微偏低。這種誤差所佔比率較小,且只發生於高濃度TG標本中,其誤差通常是可接受的。另外,肉眼脂血標本特別是CM含量過高者,由於CM漂到樣品杯上層使標本成為多相。因此對於肉眼脂血標本,應充分混勻且儘快檢測。TG水解產生大量脂肪酸,特別是脂血標本,由於其濁度和產物的抑制作用,對分析也有影響。在反應的緩衝液中加入牛血清白蛋白或α-環式糊精可以避免上述情況。
四、TG測定的標準化
目前美國的TG測定的參考系統較為完善,其推薦的決定性方法是由美國國家標準與技術研究所(NIST)建立的ID/GC/MS法,以13C3甘油三軟脂酸酯為內標,可測總甘油酯和「淨」TG,一級參考物質為NIST的SRM1595(三軟脂酸甘油酯);參考方法為CDC的二氯甲烷-矽酸-變色酸法,一直被用作美國CDC-NHLBI血脂標準化計劃中的參考方法,該法用Supelco的三油酸酯和NIST的三軟脂酸甘油酯標準物質SRM 1595的2:1混合物作標準,測定值不僅是TG,還包括(或部分包括)甘油二酯和甘油一酯。二級參考物質有NIST的SRM1951a、CAP RM026及CDC的多種冰凍血清。此法此參考方法步驟繁瑣,實驗室間進行方法學轉移比較困難,目前CDC擬對其進行改進,以期在膽固醇參考方法實驗室網路(CRMLN)建立一個結合提取、水解步驟的酶法作為「指定參考方法」。
國內陳文祥等建立了高效液相色譜(HPLC)測定總甘油和游離甘油的方法,測定總甘油酯的相對不精密度小於2%,游離甘油小於4%,總甘油平均回收率100.0%,游離甘油99.7%,與ID/GC/MS法相對偏差不大於±2%。此法擬推薦為我國TG測定的參考方法。
血脂測定標準化並非要求統一測定方法,而是要求實驗室測定結果達到所制定的技術目標。對於TG測定,目前國內外要求不精密度(用CV表示)應不大於5%,不準確度(用偏差表示)應不大於±5%,總誤差應不大於15%。總誤差=偏差%+1.96CV(與參考血清的靶值比較)。特別值得一提的是衛生部北京老年醫學研究所血脂實驗室已於2002年3月被接納CDC的CRMLN成員(全球共12家),在血脂測定的標準化方面積累了豐富的經驗,我國TG測定的參考系統正在建立之中。
臨床意義
甘油三酯,英文縮寫為tg,參考範圍:<2.3mmol/l(<200mg/dl)。正常人甘油三酯水平的高低受生活條件影響,其個體內差異及個體間差異均大於總膽固醇,且隨年齡增加逐漸升高。當tg>4.5mmol/l(>400mg/dl)即可診斷為高甘油三酯血症。.
tg升高可見於以下疾病:
(1) 家庭性高tg血病,家庭性混合型高脂血症。
(2) 繼發性疾病常見於:糖尿病、糖原累積症、甲狀腺功能不足、腎病症候群、妊娠等。
(3) 急性胰島炎高危狀態時,tg>11.3mmol/l(>1000mg/dl)。高血壓、腦血管病、冠心病、糖尿病、肥胖與高脂蛋白血症常有家庭性集聚現象。單純的高tg血症不是冠心病的獨立危險因子,只有伴以高tc、高ldl-c、低hdl-c時才有病理意義。
tg減低見於以下疾病:
甲狀腺功能亢進,腎上腺皮質機能減退,肝功能嚴重低下,極易引發脂肪肝等症。
測定血清TG水平主要用於了解機體內TG代謝狀況、高甘油三酯血症診斷和評價冠心病危險、代謝症候群的診斷及應用Friedewald 公式計算LDL-C水平等4方面目的。其中應用Friedewald公式計算LDL-C有3個前提條件,結果的可靠性也受TG濃度的影響,隨著直接檢測LDL-C的方法逐漸成熟,該公式應用越來越少。
由於種族、飲食等的差異,各國的分類水平也不盡相同。如荷蘭認為理想的TG濃度為<1.1mmol/L,在1.1~4.0mmol/L範圍內冠心病發生的危險增加,>4.0mmol/L危險下降,極度升高則患胰腺炎危險高度增加。土耳其的研究表明TG中等程度升高(即1.6~2.5mmol/L)時冠心病危險增加。目前國內的劃分標準為:合適TG水平≤1.69mmol/L;>1.69mmol/L為TG升高。NCEP成人治療專家組第3次報告(ATPⅢ)將血清TG分為4個水平:≥5.64mmol/L為極高,2.26mmol/L~5.63mmol/L為升高,1.69mmol/L ~2.25mmol/L為邊緣性升高,<1.69mmol/L為正常。ATPⅢ認為降低TG治療比升高HDL-C更重要,將LDL加VLDL膽固醇的和〔定義為非HDL膽固醇〕(TC-HDL-C)〕作為高TG人群(≥2.26mmol/L)治療的第二靶標。
TG增高主要見於家族性高甘油三酯血症、家族性混合性高脂血症、冠心病、AS、糖尿病、腎病症候群、甲減、膽道梗塞、糖原累積症、妊娠、口服避孕藥、酗酒、急性胰腺炎(>11.3mmol/L)。高甘油三酯血症是否為冠心病的獨立危險因素?對於這一問題,以往學術界存在爭議。一些研究發現,在單因素分析中,TG水平上升與冠心病危險呈正相關。TG升高常伴隨高密度脂蛋白膽固醇(HDL-C)降低,經多因素分析修正HDL-C等其它危險因素後,TG與冠心病危險的相關性在許多情況下會減弱或消失。但近些年許多大規模流行病學和前瞻性研究分析顯示,高TG也是冠心病的獨立危險因素,提示一些TRLs被認為是致AS因素,TG和HDL-C一樣,成為冠心病防治的目標之一。雖然繼發性或遺傳性因素可升高TG水平,但臨床中大部分血清TG升高見於代謝症候群。鑒於TG和冠心病之間的關係,有必要對TG水平高低做出分類,為臨床診斷治療提供依據。
雖然許多情況下TG水平升高對於心血管疾病的危險評估所起作用不如膽固醇,但高甘油三酯血症也是冠心病的獨立危險因素,其對於代謝症候群的診斷具有重要的臨床意義。特別是還需注意的是,極高濃度的TG還可以導致急性胰腺炎。因此,對於TG測定的方法學研究,尤其是建立適合我國國情的TG測定的參考系統,開展標準化工作,收集我國人群的TG資料,提出人群TG水平劃分標準等是目前亟需解決的問題。
治療與保健
高甘油三酯治療以藥物為主,中藥類降血脂藥在降甘油三酯方面的作用起著越來越重要的做用,如君山第四代降脂寧顆粒因為效果確切,副作用小而在臨床上使用的越來越廣泛。西藥和保健品主要有以下幾類:
① 苯氧芳酸類或稱貝特類,如氯貝特、非諾貝特、吉非貝齊、苯扎貝特。但需注意的是,他汀類與貝特類兩種降脂藥物不能聯合應用,否則會有一定幾率產生橫紋肌溶解的嚴重併發症。
④ 抗氧化製劑:如:蝦青素、葉黃素、CoQ10、花青素、葡萄籽、靈芝孢子油等,以蝦青素最強。抗氧化製劑的主要特點是降低甘油三酯,提升高密度脂蛋白和脂聯素,防止低密度脂蛋白(LDL)被氧化,因為,主要是植物提取物,沒有發現其副作用,可以長期使用。
2.高甘油三酯者:蛋黃,魚籽,蟹黃等是否該吃?過去的看法:不能吃,過去的看法只是注意到了其中的脂肪(其實有色卵子的脂肪以不飽和脂肪酸為主),但並沒有注意到其中的有價值的天然色素成分,如蟹黃和魚籽以及野生的蛋黃都含有一定的蝦青素、葉黃素、b-胡蘿卜素等,這些都是很強的抗氧化劑。......
| 關於「甘油三酯」的留言: | |
|
目前暫無留言 | |
| 添加留言 | |