胰島
| A+醫學百科 >> 胰島 |
胰島pancreatic islets (langerhans)是胰的內分泌部分,是許多大小不等和形狀不定的細胞團,散布在胰的各處,胰島產生的激素成胰島素,可控制碳水化合物的代謝;如胰島素分泌不足則患糖尿病。
目錄 |
胰島
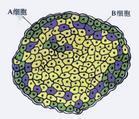
胰島能分泌胰島素與胰高血糖素等激素。人類的胰島細胞按其染色和形態學特點,主要分為A細胞、B
細胞、D細胞及PP細胞。A細胞約佔胰胰島細胞的20%,分泌胰高血糖素(glucagon);B細胞占胰島細胞的60%-70%,分泌胰島素(insulin);D細胞占胰島細胞的10%,分泌生成抑素;PP細胞數量很少,分泌胰多肽(pancreatic polyeptide)。
胰島素
胰島素是含有51個胺基酸的小分子蛋白質,分子量為6000,胰島素分子有靠兩個二硫鍵結合的A鏈(21個胺基酸)與B鏈(30個胺基酸),如果二硫鍵被打開則失去活性。B細胞先合成一個大分子的前胰島素原,以後加工成八十六肽的胰島素原,再經水解成為胰島素與連接肽(C肽)。 胰島素與C肽共同釋入血中,也有少量的胰島素原進入血液,但其生物活性只有胰島素的3%-5%,而C肽無胰島素活性。由於C肽是在胰島素合成過程產生的,其數量與胰島素的分泌量有平行關係,因此測定血中C肽含量可反映B細胞的分泌功能。正常人空腹狀態下血清胰島素濃度為35-145pmol/L。胰島素在血中的半衰期只有5min,主要在肝滅活,肌肉與腎等組織也能使胰島素失活。 1965年,我國生化學家首先人工合成了具有高度生物活性的胰島素,成為人類歷史上第一次人工合成生命物質(蛋白質)的創舉。
胰島素的生物學作用
1.對糖代謝的調節:胰島素促進組織、細胞對葡萄糖的攝取和利用,加速葡萄糖合成為糖原,貯存於肝和肌肉中,並抑製糖異生,促進葡萄糖轉變為脂肪酸,貯存於脂肪組織,導致血糖水平下降。 胰島素缺乏時,血糖濃度升高,如超過腎糖閾,尿中將出現糖,引起糖尿病。
2.對脂肪代謝的調節 胰島素促進肝合成脂肪酸,然後轉運到脂肪細胞貯存。在胰島素的作用下,脂肪細胞也能合成少量的脂肪酸。胰島素還促進葡萄糖進入脂肪細胞,除了用於合成脂肪酸外,還可轉化為α-磷酸甘油,脂肪酸與α-磷酸甘油形成甘油三酯,貯存於脂肪細胞中,同時,胰島素還抑制脂肪酶的活性,減少脂肪的分解。 胰島素缺乏時,出現脂肪代謝紊亂,脂肪分解增強,血脂升高,加速脂肪酸在肝內氧化,生成大量酮體,由於糖氧化過程發和障礙,不能很好處理酮體,以致引起酮血症與酸中毒。
3.對蛋白質代謝的調節 胰島素促進蛋白質合成過程,其作用可在蛋白質合成的各個環節上:
①促進胺基酸通過膜的轉運進入細胞;
②可使細胞核的複製和轉錄過程加快,增加DNA和RNA的生成;
③作用於核糖體,加速翻譯過程,促進蛋白質合成;另外,胰島素還可抑制蛋白質分解和肝糖異生。 由於胰島素能增強蛋白質的合成過程,所以,它對機體的生長也有促進作用,但胰島素單獨作用時,對生長的促進作用並不很強,只有與生長素共同作用時,才能發揮明顯的效應。 近年的研究表明,幾乎體內所有細胞的膜上都有胰島素受體。胰島素受體已純化成功,並闡明了其化學結構。胰島素受體是由兩個α亞單位和兩個β亞單位構成的四聚體,α亞單位由719個胺基酸組成,完全裸露在細胞膜外,是受體結合胰島素的主要部位。α與α亞單位、α與β亞單位之間靠二硫鍵結合。β亞單位由620個胺基酸殘基組成,分為三個結構域:N端194個胺基酸殘基伸出膜外;中間是含有23個胺基酸殘基的跨膜結構域;C端伸向膜內側為蛋白激酶結構域。胰島素受體本身具有酪氨酸蛋白激酶活性,胰島素與受體結合可激活該酶,使受體內的酪氨酸殘基發生磷酸化,這對跨膜信息傳遞、調節細胞的功能起著十分重要的作用。關於胰島素與受體結合啟動的一系列反應,相當複雜,尚不十分清楚。
胰島素分泌的調節
1.血糖的作用 血糖濃度是調節胰島素分泌的最重要因素,當血糖濃度升高時,胰島素分泌明顯增加,從而促進血糖降低。當血糖濃度下降至正常水平時,胰島素分泌也迅速恢復到基礎水平。在持續高血糖的刺激下,胰島素的分泌可分為三個階段:血糖升高5min內,胰島素的分泌可增加約10倍,主要來源於B細胞貯存的激素釋放,因此持續時間不長,5-10min後胰島素的分泌便 下降50%;血糖升高15min後,出現胰島素分泌的第二次增多,在2-3h達高峰,並持續較長的時間,分泌速率也遠大於第一相,這主要是激活了B細胞胰島素合成酶系,促進了合成與釋放;倘若高血糖持續一周左右,胰島素的分泌可進一步增加,這是由於長時間的高血糖刺激B細胞增生布引起的。
2.胺基酸和脂肪酸的作用 許多胺基酸都有刺激胰島素分泌的作用,其中以精氨酸和賴氨酸的作用最強。在血糖濃度正常時,血中胺基酸含量增加,只能對胰島素的分泌有輕微的刺激作用,但如果在血糖升高的情況下,過量的胺基酸則可使血糖引起的胰島素分泌加倍增多。務右脂肪酸和酮體大量增加時,也可促進胰島素分泌。
3.激素的作用 影響胰島素分泌的激素主要有:
①胃腸激素,如胃泌素、促胰液素、膽囊收縮素和抑胃肽都有促胰島素分泌的作用,但前三者是在藥理劑量時才有促胰島素分泌作用,不像是一引起生理刺激物,只有抑胃肽(GIP)或稱依賴葡萄糖的促胰島素多肽(glucose-dependent insulin-stimulating polypeptide)才可能對胰島素的分泌起調節作用。GIP是由十二指腸和空腸粘膜分泌的,由43個胺基酸組成的直鏈多肽。實驗證明,GIP刺激胰島素分泌的作用具有依賴葡萄糖的特性。口服葡萄糖引起的高血糖和GIP的分泌是平行的 ,這種平行關係的繪雙導致胰島素的迅速而明顯的分泌,超過了靜脈注射葡萄糖所引起的胰島素分泌反應,。有人給大鼠口吸取葡萄糖並注射GIP抗血清,結果使血中葡萄濃度升高,而胰島素水平卻沒有明顯升高,因此可以認為,在腸內吸收葡萄糖期間,GIP是小腸粘膜分泌的一種主要的腸促胰島素因子。除了葡萄糖外,小腸吸收胺基酸、脂肪酸及鹽酸等也能刺激GIP的釋放。有人將胃腸激素與胰島素分泌之間的關係稱為「腸-胰島軸」,這一調節作用具有重要的生理意義,使食物尚在腸道中時,胰島素的分泌便已增多,為即將從小腸吸收的糖、胺基酸和脂肪酸的利用做好準備;
②生長素、皮質醇、甲狀腺激素以及胰高血糖素告示可通過升高血糖濃度而間接刺激胰島素分泌,因此長期大劑量應用這些激素,有可能使B細胞衰竭而導致糖尿病;
③胰島D細胞分泌的生長抑至少可通過旁分泌作用,抑制胰島素和胰高血糖的分泌,而胰高血糖素也可直接刺激B細胞分泌胰島素。圖11-22 胰島細胞的分布及其分泌激素之間的相互影響 →表示促進 ----→表示抑制 GIH:生長抑素 4.神經調節 胰島受迷走神經與交感神經支配。刺激迷起神經,可通過乙醯膽鹼作用於M受體,直接促進胰島素的分泌;迷走神經還可通過刺激胃腸激素的釋放,間接促進胰島素的分泌。交感神經興奮時,則通過去甲腎上腺素作用於α2受體,抑制胰島素的分泌。
胰高血糖素
人胰高血糖是由29個胺基酸組成的直鏈多肽,分子量為3485,它也是由一個大分子的前體裂解而來。胰高血糖在血清中的濃度為50-100ng/L,在血漿中的半衰期為5-10min, 主要在肝滅活,腎也有降解作用。
胰高血糖的主要作用
與胰島素的作用相反,胰高血糖素是一種促進分解代謝的激素。胰高血糖素具有很強的促進糖原分解和糖異生作用,使血糖明顯升高,1mol/L的激素可使3×106mol/L的葡萄糖迅速從糖原分解出來。胰高血糖素通過cAMP-PK系統,激活肝細胞的磷酸化酶,加速糖原分解。糖異生增強是因為激素加速胺基酸進入肝細胞,並激活糖異生過程有關的酶系。胰高血糖素還可激活脂肪酶,促進脂肪分解,同時又能加強脂肪酸氧化,使酮體生成增多。胰高血糖素產生上述代謝效應的靶器官是肝,切除肝或阻斷肝血流,這些作用便消失。 另外,胰高血糖素可促進胰島素和胰島生長抑素的分泌。藥理劑量的胰高血糖素可使心肌細胞內cAMP 含量增加,心肌收縮增強。
胰高血糖素分泌的調節
影響胰高血糖素分泌的因素很多,血糖濃度是重要的因素。血糖降低時,胰高血糖素胰分泌增加;血糖升高時,則胰高血糖素分泌減少。胺基酸的作用與葡萄糖相反,能促進胰高血糖素的分泌。蛋白餐或靜脈注入各種胺基酸均可使胰高血糖素分泌增多。血中胺基酸增多一方面促進胰島素釋放,可使血糖降低,另一方面還能同時刺激胰高血糖素分泌,這對防止低血糖有一定的生理意義。 胰島素可通過降低血糖間接刺激胰高血糖素的分泌,但B細胞分泌的胰島不比和D細胞分泌的生長抑素可直接作用於鄰近的A細胞,抑制胰高血糖素的分泌。胰島素與胰高血糖素是一對作用相反的激素,它們都與血糖水平之間構成負反饋調節環路。因此,當機體外於不同的功能狀態時,血中胰島素與胰高血糖素的摩爾比值(I/G)也是不同的。一般在隔夜空腹條件下,I/G比值為2.3,但當飢餓或長時間運動時,比例可降至0.5以下。比例變小是由於胰島素分泌減少與胰高血糖素分泌增多所致,這有利於糖原分解和糖異生,維持血糖水平,適應心、腦對葡萄糖的需要,並有利於脂肪分解,增強脂肪酸氧化供能。相反,在攝食或糖負荷後,比值可升至10以上,這是由於胰島素分泌增加而胰高血糖素分泌減少所致。在這種情況下,胰島不比的作用佔優勢。
胰島B細胞
數年來,糖尿病學界對1型糖尿病的病因的探討已經有了很大的進展,但仍未能詳細地闡明其發病機制及成因。自80年代以來1型糖尿病的自身免疫學說已確立。根據多方面的綜合研究,已知它是由T淋巴細胞介導的自身免疫性疾病。胰島B細胞受到自身免疫攻擊而選擇性地被破壞,胰島B細胞功能受損,胰島素分泌絕對或相對不足。1型糖尿病由易感個體與環境因素共同作用下發病。谷氨酸脫羧酶
具體
〔1〕(GAD)是人體內存在的酶蛋白,有兩種同功酶GAD65、GAD67,廣泛存在於人的胰島及腦組織中,對胰島的作用是作為旁分泌和自分泌信號。1982年Beakeskov發現了B細胞中64K蛋白質自身抗原,8年後鑒定為GAD。1990年Beakkeskov證明1型糖尿病患者血清中存在的64K抗體就是GAD自身抗體。由此認為,GAD是破壞胰島細胞,引起1型糖尿病的關鍵抗原,致病機理目前認為與病毒感染有關。病毒引起糖尿病早在百餘年前(1864年)已由Stang報導過。近年來尤其對柯薩奇病毒B組(CVB)的研究證實,糖尿病的起病季節與柯薩奇病毒B組的流行季節相符,病人血清中含有對CVB中和抗體滴定效價最高。此類病毒是IDDM的環境致病因素。它可能是通過誘導細胞溶解直接破壞胰島B細胞,也可能是通過引起胰島的炎性反應,誘發B細胞的自身免疫反應。其機制目前認為有「分子相似學說」分子相似學說由Oldstone於1987年首次提出。他認為如果T細胞識別抗原決定簇與宿主自身的蛋白質有序列或結構相似性,則環境抗原激活的T細胞會導致自身免疫性疾病。1993年Kaufman也提出分子結構的類同可能是病毒與B細胞產生交叉免疫反應的基礎。經研究證實,CVB的非結構蛋白2C中的由6個胺基酸組成的序列與胰島B細胞中自身抗原GAD65抗原相同(脯-谷-纈-賴-谷-賴)。實驗證實,抗體與GAD65抗原和2C蛋白間有交叉反應,含有同源系列的蛋白能刺激IDDM患者外周淋巴細胞增加。Varela-Calvino等的研究顯示,CVB的2C蛋白是誘發IDDM的重要因素。School等也證實GAD65、CVB的2C蛋白和胰島素原間的相同序列,在激發及維持IDDM的自身免疫反應中起了重要作用。越來越多的學者認為分子相似學說是病毒感染誘發自身免疫的最可能途徑。維生素D及其受體的研究 〔3〕 。臨床上,維生素D的應用已很廣泛。有研究證實,維生素受體(VDR)在人體分布很廣泛,它對人體的免疫系統具有調節作用,它的缺乏可能導IDDM的發生、發展。VitD是IDDM發生的環境因素和遺傳因素,VDR基因的突變也可能是IDDM的遺傳危險因素。Ban等的研究發現VDR FokI多態性與日本人IDDM的GAD65抗體陽性有關。VDR在淋巴細胞對微生物反應中發揮作用,可能參與了對自身免疫反應,如產生GAD65抗體。在VitD缺乏或VDR基因突變的情況下,可能引起T細胞介導的自身免疫反應,Th1/Th2平衡被破壞使得胰島抗原特異性Th1細胞優勢表達,Th1細胞分泌干擾素(INF)-γ轉化生長因子(TGF)-β、白介素(IL)-2激活巨噬細胞和細胞毒性T淋巴細胞,直接破壞胰島B細胞。VitD可抑制Th1細胞及Th1型細胞的產生,糾正Th1/Th2失衡,並可提高血Ca 2+ 濃度,使胰島素分泌增加。 CD38抗體在IDDM發病過程中的作用 〔4〕 人體CD38是一種跨膜糖蛋白,具有酶活性參與信號轉錄,作為表面受體等功能分布於造血系統。生理狀態下它在B細胞分泌胰島素的過程中發揮重要作用,但如果CD38產生自身抗體或發生基因突變,便可加重胰島B細胞的損傷,促進糖尿病的發生。抗CD38自身抗體與CD38結合後,可誘發炎症細胞因子IL-1、IL-6,腫瘤壞死因子(TNF)釋放,導致胰島炎症發生。在B細胞核核膜上也發現有CD38表達,抗CD38自身抗體可使胞核內的Ca活化引發基因轉錄、表達、凋亡。抗CD38自身抗體與已知的IA(胰島細胞抗體)、IA-2A(酪氨酸磷酸酶抗體)及GADA(谷氨酸脫羧酶抗體)之間無明顯聯繫。研究顯示,它作為一種新的細胞自身免疫的標記已引起人們的重視。為研究糖尿病的發生機制開拓了新的視野。 1 胰島素自身抗體的問題 〔5〕 胰島素自身抗體的研究表明,1型糖尿病患者的細胞免疫及體液免疫均有異常,IDDM患者體內存在多種自身抗體,主要有胰島細胞抗體(ICA)、胰島素自身抗體(IAA)、谷氨酸脫羧酸抗體(GADA)、酪氨酸磷酸酶抗體(IA-2A)。IDDM患者血清中存在胰島自身抗體,而抗體陽性的糖尿病患者起病時或數年內C肽水平顯著下降,產生胰島依賴。現已證實GAD、IA-2和胰島素既是自身抗體的靶抗原,也是自身反應性T細胞的靶分子。細胞免疫反應致胰島炎可直接破壞B細胞,而胰島自身抗體是B細胞損傷的原因還是結果尚無定論。Ziegler等證實胰島自身抗體為後天產生且抗體陽性種類逐漸增加,Sabbah等發現多種自身抗體陽性可反應加速進展的B細胞破壞過程。而Harala據Yoon等的實驗結果更提出GAD是啟動本病的唯一初始抗原。 2 T1DM患者的白細胞介素的作用機制 〔6〕 T1DM患者的細胞免疫和體液免疫均有異常。近年來發現IL-2、IL-6的異常改變在自身免疫反應中起了重要作用。有研究表明,T1DM患者體內淋巴細胞激活,大量分泌IL-2並通過以下途徑引起自身免疫反應:(1)直接作用於細胞毒性T淋巴細胞;(2)使B淋巴細胞增殖、分化產生抗體;(3)增加NK細胞活性,引起自身組織損害。有實驗提示,IL-2並不直接損傷胰島B細胞,而是作用於免疫系統,同時自身免疫性疾病患者血清中IL-2抑制因子減少,與患者體內T淋巴細胞存在某種缺陷有關。IL-6是B淋巴細胞終末分化因子,促使B淋巴細胞分泌IgA、IgG、IgM,在IL-2存在下也可明顯增加外周血細胞毒性T淋巴細胞殺傷活性。IL-6作用於B淋巴細胞分化階段促進B淋巴細胞產抗體,使其處於一種高反應狀態,表現為患者自身抗體的產生。 綜上所述,1型糖尿病的病因及發病機制與上述諸種因素有關,是在遺傳和環境因素共同作用下激發了機體內自身免疫系統,最後導致胰島B細胞進行性凋亡、破壞,從而引起胰島素分泌絕對或相對不足。從上述各學者的研究表明1型糖尿病的免疫學因素正在被逐步探索清楚,並得到充分肯定。這對於將來1型糖尿病的預防及治療具有一定的臨床意義生長激素抑制素 胰島D細胞分泌的激素稱生長激素抑制素。生長激素抑制素是含14個胺基酸的小肽分子激素。這一激素也參與糖代謝的調節,有抑制胰島分泌胰高血糖素和胰島素的作用。
參看
|
||||||||||||||||||||||||||||||||||||||||
|
||||||||||||||||
| 關於「胰島」的留言: | |
|
目前暫無留言 | |
| 添加留言 | |