逼尿肌不穩定
| A+醫學百科 >> 逼尿肌不穩定 |
目錄 |
逼尿肌不穩定的原因
(一)發病原因
前列腺增生必備條件是高齡和有功能的睾丸,但真正病因尚未闡明。目前有以下幾種學說:雙氫睾酮學說、雄-雌激素協同學說、胚胎再喚醒學說、幹細胞學說、間質-上皮相互作用學說。其中雙氫睾酮的作用最受重視,目前各種抗雄激素療法以此為理論基礎。
(二)發病機制
前列腺是男性一個管腔狀腺體,位於膀胱和泌尿生殖膈之間,成年男性的前列腺形態似倒置的栗子,可分為底部、體部和尖部3部分,前列腺的縱徑為3cm,橫徑為4cm,前後徑為2cm,前列腺底部朝上,且粗大,其前部與膀胱頸緊密連接,尿道貫穿其中,後部有精囊附著,前列腺尖部朝向下,尖部細小,且與尿道膜部融合,止於尿生殖膈。底部與尖部之間為體部,體部的前面較隆凸,後面較平坦,正中央有一行淺溝,稱為前列腺中央溝,此溝將前列腺後面分為左右2葉,可經直腸指診隔著直腸前壁觸及前列腺左右葉的後面及前列腺中央溝,以了解前列腺的情況,成年人前列腺的重量20g左右。
1.病理 人類的前列腺主要由腺體組織和非腺體組織2部分組成,與前列腺功能及疾病有關的主要是腺體組織部分,Mcneal(1988~1990)將前列腺的形態功能和病理學結合起來進行研究,對前列腺各部分命名,腺體部分可分為4個區,周邊區占腺體的70%~75%,中央區,占腺體的25%(二者為前列腺的外周部分),移行區占腺體5%~10%,尿道周圍區則占不到1%,移行區、尿道周圍區是前列腺增生發生的特定部位。
在病理學上良性前列腺增生症又稱前列腺結節狀增生,是前列腺中最常見的產生症状的瘤樣病變,結節開始發生可能是基質細胞自發逆轉至胚胎階段,其生長潛力可能是基質-上皮之間的相互協同作用所致,最終形成前列腺增生。此病變在50歲以下年齡的人很少見,而隨著年齡的增長而增加,直至70~80歲,前列腺內的結節狀增生即開始在前列腺移行區和尿道周圍組織中發生,尿道周圍組織中的結節與胚胎期的間質成分相似,為基質成分,而移行區結節則為腺體成分,前列腺增生症生長有3個獨立的過程:①結節形成。②移行區瀰漫性增大。③結節增大。Mcneal發現,50~70歲年齡的病人,雖然移行區增大1倍,但結節僅佔14%,移行區瀰漫性增大的部分人年齡都小於70歲,70歲開始,直到80歲結節顯著增大,是這段時間裡前列腺增生的主要原因。
大體觀察:增生的前列腺一般有核桃或雞卵大,甚至更大者,似鵝卵大小,表面光滑,呈結節狀,質韌,有彈性感,正常前列腺重約20g,增生時可達30~80g,甚至可重達100g以上,在體內,可將周圍的正常前列腺組織擠壓,而形成纖維性「外科包膜」,外科包膜質韌,有彈性,與結節增生組織之間有明顯的分界,有利於手術時剝離出增生組織,但剩下的前列腺中仍可發生前列腺癌。切面觀:有的小結節主要為纖維肌性成分,呈蒼白色,質均,切面平滑,質軟,可溢出少量乳白色液體,也有的結節呈蜂窩或海綿狀,腺泡呈囊性狀,前列腺增生的大小與尿流梗阻,即前列腺症状的程度不成正比例,而與增大的部位有直接關係,如:尿道周圍腺區基質結節在尿道周圍腺管發生的腺泡侵入其中後,才緩慢增生,多向尿道近端發展,突入膀胱形成所謂中葉增生式尿道內增生,即使腺體增大不足10g時,也可以引起嚴重的梗阻情況。
顯微鏡下觀察:增生的結節包括前列腺本身的原有成分,腺體纖維組織及平滑肌,但增生是不均勻的,最早的前列腺增生結節是間質增生,結節的間質內平滑肌增多而彈力纖維減少,隨後為腺體成分增生,腺體內常呈不規則的擴張,甚至呈囊狀,有時呈腔內乳頭狀突起,腺腔內含有紅染的蛋白性分泌物,有時形成鈣化小體,腺上皮呈扁平或柱狀,核規則,核仁不明顯,胞質淡染,腺體包繞完整的基底膜,結節的外周並無明顯的纖維包膜,與正常的前列腺間無界限,近年來還觀察到近25%的增大的腺體的梗死現象,腺管感染引起蜂窩織炎,腺泡擴張,導管梗阻引起分泌物瀦留,局灶型非典型增生,上皮化生,均是前列腺增生症的有意義的病理特徵。 2.病理分型 按增生的腺體的腺上皮和纖維組織及平滑組織的比例不同,可將前列腺增生分為幾個不同的亞型:
(1)硬化性腺病:與乳腺同名病變相似,結節邊界清楚,由大小不一、形狀多樣的腺體及上皮組成,腺體通常受壓,常有黏液樣間質形成,上皮-外圍有基底膜和基底層細胞。
(2)纖維腺瘤樣型:腺體、平滑肌和纖維組織均增生。
(3)腺瘤樣型:以腺體增生為主,似腺瘤,周圍間質較少,無真正表面包膜,故不是真正腺瘤。
(4)纖維增生型:以纖維組織增生為主,腺體增生相對較輕,有時平滑肌增生為主而纖維增生較輕,似平滑肌瘤。這些類型是疾病發展的不同階段,在同一病例經常混雜在一起,不能截然分類。部分BPH切除的組織內可見梗死灶,範圍從幾毫米到幾厘米不等。愈復的病灶為纖維性瘢痕組織取代。梗死灶周圍常可見鱗狀上皮化生灶。
3.病理生理 前列腺增生症引起的下尿路梗阻可導致膀胱及上尿路一系列的病理改變,前列腺增生的大小與是否出現下尿路梗阻症状是很有相關性的,前列腺增生的部位不同所引起的症状輕重也不同,如前列腺兩側葉顯著性增大還沒有達到使前列腺部尿道受壓屈曲、拉長的程度時,臨床症状可能是很輕微的,如果增生部位在尿道周圍區,即使很輕度的增生也可造成很重的梗阻症状,在臨床上常常可有雖然存在著十分嚴重的排尿困難,膀胱出口梗阻症状,但直腸指診前列腺增生可能不顯著,即可稱為「非前列腺增生性前列腺疾病」。
當前列腺增生引起了膀胱出口梗阻時,膀胱的瀦尿、排尿功能可相應受到影響,膀胱反射性地建立應激-代償-失代償的過程,以克服出口的梗阻,同時逼尿肌開始增生,當膀胱出現高度刺激時,患者可出現尿急和緊迫性尿失禁等。在代償期,患者的症状開始發展,排尿出現躊躇,就是因為膀胱改變壓力以克服膀胱出口梗阻。排尿出現中斷,尿線分叉,尿後淋漓,均因為逼尿肌強力收縮所造成。當膀胱壁出現變化時,三角區肌肉和輸尿管間嵴增生,輸尿管間嵴向兩側延伸,輸尿管向後外方移位,增加了輸尿管腔內的阻力,產生狹窄,從而引起雙側輸尿管積水,同樣逼尿肌也出現不同程度的增生,在膀胱壁上形成梁狀突起,為代償肥厚。當排尿時,膀胱內壓可達50~100cmH2O,這樣促使膀胱憩室的形成和發展,這些因素持續存在使逼尿肌失去代償功能,結果是殘餘尿增多,膀胱有效容量減少,呈現無張力性擴張,膀胱壁變薄,膀胱逼尿肌肥厚使輸尿管膀胱壁段延長,可導致輸尿管梗阻,膀胱失代償後輸尿管壁段可縮短,膀胱殘餘尿量增加,甚至出現尿瀦留,此時伴有嚴重的症状和可出現充盈性尿失禁,因膀胱內壓不斷升高,輸尿管口失去括約肌功能而出現尿液反流,繼而輸尿管及腎盂擴張、腎盂積水,影響腎功能,長期腎積水、腎盂內壓力增加,使腎皮質變薄,腎功能受損,以至出現感染、結石和腎功能衰竭。患者出現明顯高血壓、水瀦留和其他尿毒症的臨床表現。
前列腺增生主要表現在膀胱出口梗阻(BOO),也就是說膀胱出口梗阻是前列腺增生病理生理變化的根本原因,在此基礎上發生膀胱功能異常,輸尿管擴張導致腎功能嚴重受損。
前列腺增生首先引起膀胱出口梗阻有機械性因素,也有動力性因素。機械性因素為前列腺增生造成尿道橫切面積縮小和尿道延長所致,動力性因素為前列腺尿道部、前列腺組織和前列腺包膜的張力所致,α受體影響這種張力的主要因素,通過生理和藥理研究證明,人類前列腺肌細胞可通過α1受體刺激平滑肌收縮,張力增加引起膀胱出口梗阻。人類前列腺含有較多的α1腎上腺能受體,98%的α1受體均存在於前列腺基質內。前列腺增生的重要部分是基質(平滑肌與結締組織)增生,而以平滑肌為主。有學者對有臨床症状的前列腺增生症的患者進行了研究,於藥物治療前進行活檢,測定前列腺單位面積中的平滑肌密度,之後採用α受體阻斷劑進行治療,患者用藥治療後症状改善與前列腺內單位面積的平滑肌密度相關,最大尿流率(QMX)的改善也與之一致,這一結果提示膀胱出口梗阻主要是前列腺平滑肌收縮,張力增加引起的,其排尿症状的嚴重程度與前列腺的大小不成正比,交感神經α1受體阻滯劑能有效地鬆弛膀胱頸和前列腺平滑肌而不影響逼尿肌功能,因而可迅速解除前列腺增生的梗阻症状。在前列腺內還發現有血管內皮素,血管內皮素是現知人體內最強的平滑肌收縮劑,可使前列腺平滑肌緩慢而強烈的收縮,這種收縮不能為α受體阻滯劑所消除。以上說明前列腺部的平滑肌收縮,除α受體外,還存在著其他影響平滑肌收縮與舒張的物質,尚待繼續深入研究。
在膀胱出口梗阻(BOO)的基礎上,繼發膀胱功能的異常,常見的膀胱功能異常類型有:
(1)不穩定性膀胱(USB):不穩定膀胱指尿瀦留期出現的自發性或誘發性逼尿肌無抑制性收縮,大約有半數以上的前列腺增生症患者出現不穩定膀胱症状,引起不穩定膀胱的原因尚不完全清楚,但在外科治療後解除了膀胱出口梗阻後,有65%~70%的患者不穩定膀胱症状消失,這可表明膀胱出口梗阻是引起不穩定膀胱的主要原因,但也還有一些其他原因,如病理性或隨年齡而產生的中樞神經系統功能異常,隨年齡增加而發生的逼尿肌功能異常,以及一些不明原因的特發性不穩定膀胱功能症状等。不穩定膀胱是引起尿頻、尿急、緊迫性尿失禁等尿瀦留症状的主要原因,於前列腺切除後持續性尿頻,緊迫性尿失禁,以及膀胱痙攣的發生有著密切的關係。
(2)逼尿肌收縮受損:逼尿肌是因急慢性尿瀦留使逼尿肌受到過度牽拉萎縮變薄或纖維化所致的收縮功能下降,此類患者排尿困難症状大多較重,手術切除前列腺後排尿功能恢復也較差,依據動物實驗,梗阻發生後,膀胱逼尿肌也發生顯著變化,逼尿肌的神經末梢減少,稱為部分去神經現象,膀胱體積增大,但肌肉的收縮強度相對減少,逼尿肌發生部分去神經現象時,可使支配膀胱輸入及輸出的神經元細胞及肌細胞增大,甚至腰6~骶1的神經背根細胞亦有明顯增大,脊髓反射增強,出現膀胱不自主收縮。梗阻解除後,膀胱肌肉逐漸恢復正常,而神經元只能部分恢復原狀,前列腺增生症患者手術切除前列腺後,部分患者排尿症状未能改善可能與此有關。近年來通過電子顯微鏡觀察到肌細胞與肌細胞間的膠原纖維增多,細胞間的距離增大,細胞接頭的減少,致使細胞間信號傳導發生障礙,影響逼尿肌收縮,對前列腺增生症的逼尿肌的改變有了較深入的研究。
(3)低順應性膀胱:低順應性膀胱指尿瀦留期較小的膀胱容量增加,即產生較高的膀胱壓力,較常見的原因為膀胱壁增厚,纖維增生,僵硬,使膀胱擴張受限,因炎症或其他刺激使逼尿肌痙攣性收縮時也可出現低順應性膀胱。低順應性膀胱患者並未因膀胱內壓升高而使排尿得以改善,相反,持續的膀胱內高壓將阻礙上尿路尿液輸送,導致上尿路受損。
不穩定膀胱、逼尿肌受損和低順應性膀胱3種膀胱功能異常既可單獨出現,也可以任意2種並存或3種異常同時存在。不穩定膀胱和低順應性膀胱通常有膀胱感覺過敏,逼尿肌收縮受損還掌握有膀胱遲鈍和高順應性膀胱。
排尿困難是前列腺增生症的主要症状之一,排尿困難的程度是由梗阻程度和膀胱功能狀況所共同決定的。膀胱出口梗阻、膀胱無力和膀胱出口梗阻合併膀胱無力均可產生排尿困難。事實上前列腺增生時膀胱出口梗阻程度和排尿困難程度與前列腺增生的大小都不成正比。膀胱出口梗阻輕,且膀胱充分代償時,則可表現為排尿正常,相反,若膀胱收縮力較差,即使有較輕的膀胱出口梗阻,也可能產生較重的排尿困難。
由於膀胱出口梗阻繼發膀胱功能異常,造成上尿路擴張,腎功能受損,大量的膀胱殘餘尿和膀胱內壓持續性高壓是導致上尿路擴張的2個基本原因。根據膀胱功能變化的主要特點可分為2類:一類為高壓性慢性尿瀦留,以低順應性膀胱和膀胱內壓持續處於較高水平為其特徵,易於發生上尿路擴張,手術切除前列腺,解除梗阻後上尿路功能恢復較差;另一類為低壓性慢性尿瀦留,以膀胱感覺功能受損,大量的殘餘尿為其特徵,對上尿路功能的影響較高壓性慢性尿瀦留要輕,發生也較緩慢。也有兩者同時存在的混合型,其特點是殘餘尿較多,膀胱測壓時,當膀胱充盈至殘餘尿量後可見到膀胱內壓迅速升高,而在達到殘餘尿量前膀胱內壓較低。
隨著對前列腺增生症的自然發展過程及尿動力學的研究,發現在臨床和病理診斷的前列腺增生症中,有20%~25%的病例並無膀胱出口梗阻,而確實存在著不同程度的症状,在部分病例中,這些症状確實與前列腺增生有關,經外科治療後症状消失或緩解,但有的症状消失不明顯,表明前列腺增生臨床症状的產生,可能存在著非膀胱出口梗阻的因素,與身體其他組織器官一樣,隨著年齡的老化,膀胱本身神經調節也將發生生物學老化,從而產生不穩定膀胱、低順應性膀胱和逼尿肌功能受損等與前列腺增生症膀胱功能異常有相似的異常改變,這些異常改變可產生與前列腺增生症幾乎相同的臨床表現,也可因上述老化因素與前列腺增生症的共同存在而使臨床症状更不明顯。總之,前列腺增生症的病理生理變化並非單純的膀胱出口梗阻因素。
逼尿肌不穩定的診斷
前列腺增生的大小與出現的症状不成正比,所以在臨床上常常可以見到,前列腺增生的臨床症状十分明顯,但體征不明顯,直腸指診前列腺增生不明顯,也有體檢時前列腺增生明顯,但卻無明顯的臨床症状,或症状不典型。一般在50歲後出現症状。症状決定於梗阻的程度,病變發展的速度,以及是否合併感染和結石,症状時輕時重,增生未引起梗阻或輕度梗阻時完全無症状,對健康亦無明顯影響。前列腺增生在臨床上主要表現為2組症状,即為膀胱刺激症狀和梗阻症状。
1.膀胱刺激症状 前列腺刺激症状包括尿頻、尿急、夜尿增多、緊迫性尿失禁。這些前列腺增生症的症状是由前列腺和膀胱間複雜的相互作用所引起的激惹和梗阻症状,前列腺增生是尿道阻力增加,膀胱需要克服其阻力將尿液排出,使逼尿肌壓力增高,致膀胱壁平滑肌代償性肥厚,雖然逼尿肌可維持尿液相對正常排出,但其功能並非完全正常。膀胱刺激症状可能與膀胱出口梗阻、非梗阻性逼尿肌不穩定有關。而產生激惹症状:尿頻、尿急。尿頻是前列腺增生的病人最早出現的臨床症状。正常男性每3~5h排尿1次,膀胱容量為300~500ml。老年人前列腺增生性尿頻是由於逼尿肌失代償,膀胱不能完全排空,殘餘尿量增加,膀胱有效容量因而減少,使排尿時間縮短,先是夜尿次數增加,每次尿量不多,隨之白天也出現尿頻,夜尿次數增多,可由於逼尿肌不穩定或腎臟失去產生尿夜正常節律所引起,夜間迷走神經興奮,膀胱張力減低,致殘餘尿量增加,亦可能是尿液增多的原因,有50%~80%病人尚有尿急或緊迫性尿失禁。若伴有膀胱結石,或感染時,尿頻、尿急更加明顯,且伴有尿痛。
2.梗阻症状 前列腺繼續增大使尿道阻力增加,出現膀胱出口梗阻,當膀胱難以代償時,便會出現排尿躊躇、尿線變細,且無力、排尿費力、尿流斷續、終末滴瀝、排尿時間延長、排空不全、尿瀦留和充溢性尿失禁,以上均為前列腺增生的梗阻症状。
由於前列腺增生,壓迫尿道,尿道阻力增加,膀胱逼尿肌必須過度收縮才能開始維持排尿,病人可出現排尿遲緩、無力、射程短、尿線細、排尿時間延長。如梗阻進一步加重,患者要維持排尿必須加腹壓。隨著腹壓的降低,出現尿流中斷,如尿後滴瀝,膀胱逼尿肌失代償時出現了膀胱剩餘尿。
當膀胱剩餘尿量增多時,造成膀胱過度膨脹,且壓力增大時,可出現充溢性尿失禁。當夜間熟睡後,盆底肌肉鬆弛,尿液更易自行溢出,出現夜間遺尿現象。患者要維持排尿必須加腹壓。隨著腹壓的降低,出現尿流中斷,如尿後滴瀝,膀胱逼尿肌失代償時出現了膀胱剩餘尿。
體內交感神經興奮使前列腺腺體收縮及張力增加,因此有些病人平時殘餘尿不多,但在受涼、飲酒、憋尿或其他原因引起交感神經興奮時,也可發生急性尿瀦留。
前列腺增生所引起的梗阻症候群也不一定完全因膀胱出口梗阻引起,膀胱結構和功能的衰老改變亦可出現這些症状。老年婦女同樣有尿頻、尿急、排尿延緩、無力、排空不全等症状,但無出口梗阻。
3.其他臨床症状
(1)血尿:60歲以上的老年男性前列腺增生症大多可出現不同程度的肉眼血尿,通常為發病始或終末性血尿。引起的血尿原因為前列腺黏膜上的毛細血管充血及小血管擴張並受到增生腺體的牽拉,當膀胱收縮時,使擴張的血管破裂引起血尿。偶有大量的出血,血塊可充滿膀胱而需緊急處理。膀胱鏡檢查、金屬尿管、急性尿瀦留導尿時,膀胱突然減壓,致機械性的損傷,故易引起嚴重的血尿,所以在做上述治療或檢查時應向病人家屬說明,同時操作時應避免粗暴,引流出尿液的速度及量要嚴格掌握,防止出現大出血及膀胱壓力突然降低導致血壓驟降而出現心腦血管意外。
(2)泌尿系統感染症狀:前列腺增生充血,梗阻極易造成泌尿系統感染,發生膀胱炎時,可出現尿痛,同時尿急、尿頻、排尿困難等症状加重。梗阻加重尿瀦留造成上尿路積水,輸尿管反流可繼發上尿路感染,出現發熱、腰痛、全身中毒症状,腎功能也將受到進一步的損害,有些病人雖無尿路感染症状,但尿中可查到大量的白細胞或膿細胞,在尿培養時可有細菌生長,所以在前列腺增生時,無論是保守治療還是手術治療,同時需要積極的抗炎治療。
(3)結石:前列腺增生導致下尿路梗阻,特別是在出現殘餘尿時,尿液中的結晶顆粒、白細胞、脫落細胞或上尿路小結石排入膀胱,在膀胱停滯時間延長,成為核心形成結石,前列腺增生症合併膀胱結石的發病率可達10%以上,膀胱結石可引起會陰部疼痛,排尿時劇痛,尿流突然中斷,易導致感染,加速結石生長。常有或輕或重的血尿,一些病人只訴有前列腺增生症候群而無特殊症状。
(4)逼尿肌代償不全症状:一些前列腺增生症的患者隨著梗阻進一步加重,發展成膀胱壁廣泛的結構和功能損害,逼尿肌大部分被細胞外基質代替,一些病人並發膀胱憩室,更加重膀胱排空不全,此時,排尿困難症状加重,主要是因為逼尿肌無力,而不是因為解剖上的梗阻所致。
(5)急性尿瀦留:膀胱突然脹滿致劇烈疼痛。急性尿瀦留並不意味著逼尿肌代償不全已發展至終末期,代償良好的膀胱也可因服用α腎上腺能藥物,前列腺感染以及膀胱過度膨脹所誘發。留置導尿可使膀胱功能恢復。如前列腺增生所出現的急性尿瀦留早日手術解除梗阻可完全復原。
(6)腎功能損害:前列腺增生症的下尿路梗阻,尿瀦留,並無察覺或不以為然並未得到及時合理的治療,造成上尿路梗阻,發生上行性腎積水及腎功能不全,少數患有前列腺增生的病人,沒有臨床症状,只在常規體檢時被發現,或就診時主訴為食欲不振、貧血、血壓升高,或嗜睡、意識遲鈍等症状,經檢查時才發現是前列腺增生症引起的梗阻性腎積水、腎功能損害。因此若老年男性出現不明原因的腎功能不全症状時,應首先排除前列腺增生症状的可能性。
(7)其他:由於前列腺增生可造成尿道阻力增加,長期排尿困難導致腹壓增高,可發生腹股溝斜疝、脫肛或內痔,掩蓋了前列腺增生的症状,而造成診斷和治療上的錯誤。
4.症状評估 良性前列腺增生症的診斷及治療後的療效分析需要有一個量化的標準,聯合國世界衛生組織委託在巴黎舉行的國際會議根據美國泌尿外科學會擬定的前列腺症状指數,制定了全球公認的通用的前列腺症状的評估標準,即國際前列腺症状評分(I-PSS),調查表共有7個與泌尿系症状有關問題,由病人作答並選擇表中症状逐漸加重的6個答案中的1個,總分由0~35分(無症状至症状嚴重)。至今對輕度、中度、重度症状的分組尚無嚴格的標準,下列可作參考:0~7=輕度,8~19=中度,20~35=重度。生活質量評估(S-L)會議還擬定了一個問題以評估生活質量,答案由高興至很糟(0~6)。
對每位就診的前列腺增生症的病人治療前後都要進行I-PSS評分和S-L,經其對療效作出客觀的評定(表2)。
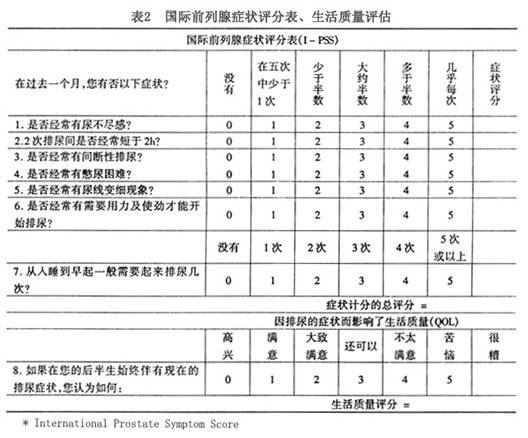
目前有些學者認為I-PSS評分中存在著不足,有些內容需要進一步完善。例如:I-PSS評分中遺漏了關於尿失禁這一困擾病人的關鍵性問題,而且主要著重於暫時性症状,以至於缺乏嚴重性的情況記錄。I-PSS忽略了與症状伴隨的心情煩惱,這意味有選擇不恰當的危險性。該評分常用來判斷結果,而設計者並無此目的。另外I-PSS對排尿症状的重視超過了貯尿異常症状。有的學者認為這與事實不符。有可能使病人接受了不必要及不恰當治療的危險性。如果症状很重但並不困擾病人,是否一定要治療?故綜上所述,I-PSS還需要進一步完善,需要創造一種「簡單、細微、兼顧症状程度和影響生活質量」的症状積分方法。只有擁有這些評估方法,才能得到對疾病影響病人生活質量的真實反映,並使病人從治療中得到潛在的益處。
前列腺增生症(BPH)是老年男性常見疾病,雖然中青年人前列腺組織學檢查亦可發現增生的病變,但症状的出現與年齡有密切關係。據統計45歲男性出現前列腺症候群佔23%,而60~85歲時則佔78%,從前列腺增生症的自然病程的研究中發現,前列腺增生隨年齡增加而症状加重,但並非所有病例都表現為進行性加重,可有部分病人無症状甚至也有部分病人症状減輕,說明前列腺增生症状的出現與其組織學所發現的增生程度不成正比關係。前列腺增生症的自然病史可分為臨床前期和臨床期,前者是有前列腺增生的病理改變,但未出現臨床症状,進入臨床期,隨著病程進展,可出現一系列臨床症状,但症状出現的早晚因人而異,與前列腺大小往往無明顯關係,與前列腺增生的部位、勞累、炎症、性生活及刺激性食物以及其他泌尿系統疾病有關。
體格檢查:
1.全面體檢 50歲以上的男性,有尿頻、夜尿增多、尿線細、射程短,尤其是出現進行性排尿困難,尿瀦留,應考慮為前列腺增生症。老年性前列腺增生症病人常合併有其他慢性疾病,應進行詳細的體格檢查,尤其是要注意心肺功能,如高血壓、動脈硬化、肺氣腫以及糖尿病等。如合併有腎積水,應注意腎功能,因此詳細的體檢、化驗、心肺及腎功能檢查十分必要。全身檢查應注意病人的一般狀況,如反應是否遲鈍,有無貧血、水腫,有無高血壓以及心肺功能異常,腹部檢查注意上腹部有無包塊,下腹部是否有因膀胱過度充盈而形成的包塊,雙腎區有無壓痛及叩擊痛,有無腹股溝斜疝,肛門括約肌張力異常,有無痔核等。
2.直腸指診(DRE) 直腸指診是診斷前列腺增生症的簡單而極有價值的方法,應在排空膀胱尿液後進行,對每位病人均需做直腸指診和神經系統檢查,指診時注意前列腺的界限、大小、質地,中央溝的深淺,有無結節,表面光滑程度,有無觸壓痛,精囊可否觸及和直腸內有無腫塊,同時要了解直腸括約肌收縮力,以排除引起相似症状的神經系統疾病。
正常前列腺大小約為底部橫徑4cm,縱徑3cm,前後徑2cm,在前列腺增生時,直腸指診可觸到腺體橫徑或縱徑增大,或二者均有增大,且前列腺表面光滑,邊緣清楚,質地有中等硬度,韌且有彈性,飽滿如球狀。中央溝變淺或消失,在臨床用不同的方法來描述,估計前列腺增生的程度,Rous(1985)提出直腸指診前列腺大小分度及估重法,Ⅰ度:前列腺增生的腺體大小達正常腺體2倍,估重為20~25g;Ⅱ度:增生的腺體為正常的2~3倍,中央溝可能變淺或消失,估重25~50g;Ⅲ度:增生的腺體為正常的3~4倍,指診可勉強觸及前列腺底部,中央溝消失,估重50~70g;Ⅳ度:增生的腺體為正常的4倍以上,指診已不能觸及腺的底部,估重在75g以上。上海第二醫科大學,王以敬教授提出簡易的診斷標準,正常前列腺為栗子大小,鴿蛋大為Ⅰ度,雞蛋為Ⅱ度,鴨蛋大為Ⅲ度,再大為Ⅳ度以上。必需指出,直腸指診對前列腺大小的估計與前列腺實際大小有一定誤差,除與檢查者的臨床經驗有關外,殘餘尿的多少也有一定的影響,如增大前列腺向膀胱內突出,即所謂的中葉增大,直腸指診時則前列腺增大並不明顯,因此,必須藉助其他方法結合病史綜合進行診斷。
若觸到前列腺質地較堅硬,表面不光滑,凹凸不平,甚至可觸及結節,應考慮到是否合併有前列腺癌或前列腺炎,直腸指診對前列腺癌的診斷率不高,必要時可行前列腺穿刺活檢,以明確診斷。組織學檢查發現的前列腺癌病人,只有26%~34%在直腸指診時疑為癌,但直腸指診仍然是不可缺少的檢查方法。
逼尿肌不穩定的鑒別診斷
逼尿肌反射亢進:膀胱過度活動症(overactive bladder,OAB)是一種常見病,腦橋-骶髓間病變,多表現為逼尿肌反射亢進加逼尿肌外括約肌協同失調,其特點是尿急,有或無急迫性尿失禁,常伴有尿頻和夜尿。中華醫學會泌尿外科分會尿控學組《膀胱過度活動症臨床指導原則》定義為:OAB是由尿頻、尿急、急迫性尿失禁等組成的症侯,這些症状可以單獨出現,也可以任何複合形式出現。尿動力學檢查時部分患者在膀胱貯尿期,出現膀胱逼尿肌不自主收縮,引起膀胱內壓升高,稱為逼尿肌過度活動(detrusor overactivity)。二者既有聯繫,又有區別。
逼尿肌無反射:逼尿肌無反射是神經源性膀胱逼尿肌功能的其中一種類型。正常的排尿活動由脊髓反射中樞及交感、副交感、體神經共同參與,控制排尿功能的中樞神經系統或周圍神經受到損害而引起的膀胱尿道功能障礙稱為神經原性膀胱。根據逼尿肌功能分為兩類:①逼尿肌反射亢進;②逼尿肌無反射。神經源性膀胱尿道功能障礙是一類由神經病變或損害引起的膀胱和(或)尿道的功能障礙性疾病,常同時伴有膀胱尿道功能的協調性失常。神經源性膀胱尿道功能障礙產生複雜的排尿症状,排尿不暢或尿瀦留是其中最常見的症状之一。由此誘發的泌尿系併發症是患者死亡的主要原因。
尿意窘迫:排尿有不快與疼痛感,尿急感而尿不出,或是尿頻總有尿意但不是特別急,尿完以後還有尿的感覺,常見於急性尿瀦留。下腹滿悶脹痛,尿意窘迫,欲尿不出,輾轉不安等痛苦症状。
前列腺增生的大小與出現的症状不成正比,所以在臨床上常常可以見到,前列腺增生的臨床症状十分明顯,但體征不明顯,直腸指診前列腺增生不明顯,也有體檢時前列腺增生明顯,但卻無明顯的臨床症状,或症状不典型。一般在50歲後出現症状。症状決定於梗阻的程度,病變發展的速度,以及是否合併感染和結石,症状時輕時重,增生未引起梗阻或輕度梗阻時完全無症状,對健康亦無明顯影響。前列腺增生在臨床上主要表現為2組症状,即為膀胱刺激症狀和梗阻症状。
1.膀胱刺激症状 前列腺刺激症状包括尿頻、尿急、夜尿增多、緊迫性尿失禁。這些前列腺增生症的症状是由前列腺和膀胱間複雜的相互作用所引起的激惹和梗阻症状,前列腺增生是尿道阻力增加,膀胱需要克服其阻力將尿液排出,使逼尿肌壓力增高,致膀胱壁平滑肌代償性肥厚,雖然逼尿肌可維持尿液相對正常排出,但其功能並非完全正常。膀胱刺激症状可能與膀胱出口梗阻、非梗阻性逼尿肌不穩定有關。而產生激惹症状:尿頻、尿急。尿頻是前列腺增生的病人最早出現的臨床症状。正常男性每3~5h排尿1次,膀胱容量為300~500ml。老年人前列腺增生性尿頻是由於逼尿肌失代償,膀胱不能完全排空,殘餘尿量增加,膀胱有效容量因而減少,使排尿時間縮短,先是夜尿次數增加,每次尿量不多,隨之白天也出現尿頻,夜尿次數增多,可由於逼尿肌不穩定或腎臟失去產生尿夜正常節律所引起,夜間迷走神經興奮,膀胱張力減低,致殘餘尿量增加,亦可能是尿液增多的原因,有50%~80%病人尚有尿急或緊迫性尿失禁。若伴有膀胱結石,或感染時,尿頻、尿急更加明顯,且伴有尿痛。
2.梗阻症状 前列腺繼續增大使尿道阻力增加,出現膀胱出口梗阻,當膀胱難以代償時,便會出現排尿躊躇、尿線變細,且無力、排尿費力、尿流斷續、終末滴瀝、排尿時間延長、排空不全、尿瀦留和充溢性尿失禁,以上均為前列腺增生的梗阻症状。
由於前列腺增生,壓迫尿道,尿道阻力增加,膀胱逼尿肌必須過度收縮才能開始維持排尿,病人可出現排尿遲緩、無力、射程短、尿線細、排尿時間延長。如梗阻進一步加重,患者要維持排尿必須加腹壓。隨著腹壓的降低,出現尿流中斷,如尿後滴瀝,膀胱逼尿肌失代償時出現了膀胱剩餘尿。
當膀胱剩餘尿量增多時,造成膀胱過度膨脹,且壓力增大時,可出現充溢性尿失禁。當夜間熟睡後,盆底肌肉鬆弛,尿液更易自行溢出,出現夜間遺尿現象。患者要維持排尿必須加腹壓。隨著腹壓的降低,出現尿流中斷,如尿後滴瀝,膀胱逼尿肌失代償時出現了膀胱剩餘尿。
體內交感神經興奮使前列腺腺體收縮及張力增加,因此有些病人平時殘餘尿不多,但在受涼、飲酒、憋尿或其他原因引起交感神經興奮時,也可發生急性尿瀦留。
前列腺增生所引起的梗阻症候群也不一定完全因膀胱出口梗阻引起,膀胱結構和功能的衰老改變亦可出現這些症状。老年婦女同樣有尿頻、尿急、排尿延緩、無力、排空不全等症状,但無出口梗阻。
3.其他臨床症状
(1)血尿:60歲以上的老年男性前列腺增生症大多可出現不同程度的肉眼血尿,通常為發病始或終末性血尿。引起的血尿原因為前列腺黏膜上的毛細血管充血及小血管擴張並受到增生腺體的牽拉,當膀胱收縮時,使擴張的血管破裂引起血尿。偶有大量的出血,血塊可充滿膀胱而需緊急處理。膀胱鏡檢查、金屬尿管、急性尿瀦留導尿時,膀胱突然減壓,致機械性的損傷,故易引起嚴重的血尿,所以在做上述治療或檢查時應向病人家屬說明,同時操作時應避免粗暴,引流出尿液的速度及量要嚴格掌握,防止出現大出血及膀胱壓力突然降低導致血壓驟降而出現心腦血管意外。
(2)泌尿系統感染症狀:前列腺增生充血,梗阻極易造成泌尿系統感染,發生膀胱炎時,可出現尿痛,同時尿急、尿頻、排尿困難等症状加重。梗阻加重尿瀦留造成上尿路積水,輸尿管反流可繼發上尿路感染,出現發熱、腰痛、全身中毒症状,腎功能也將受到進一步的損害,有些病人雖無尿路感染症状,但尿中可查到大量的白細胞或膿細胞,在尿培養時可有細菌生長,所以在前列腺增生時,無論是保守治療還是手術治療,同時需要積極的抗炎治療。
(3)結石:前列腺增生導致下尿路梗阻,特別是在出現殘餘尿時,尿液中的結晶顆粒、白細胞、脫落細胞或上尿路小結石排入膀胱,在膀胱停滯時間延長,成為核心形成結石,前列腺增生症合併膀胱結石的發病率可達10%以上,膀胱結石可引起會陰部疼痛,排尿時劇痛,尿流突然中斷,易導致感染,加速結石生長。常有或輕或重的血尿,一些病人只訴有前列腺增生症候群而無特殊症状。
(4)逼尿肌代償不全症状:一些前列腺增生症的患者隨著梗阻進一步加重,發展成膀胱壁廣泛的結構和功能損害,逼尿肌大部分被細胞外基質代替,一些病人並發膀胱憩室,更加重膀胱排空不全,此時,排尿困難症状加重,主要是因為逼尿肌無力,而不是因為解剖上的梗阻所致。
(5)急性尿瀦留:膀胱突然脹滿致劇烈疼痛。急性尿瀦留並不意味著逼尿肌代償不全已發展至終末期,代償良好的膀胱也可因服用α腎上腺能藥物,前列腺感染以及膀胱過度膨脹所誘發。留置導尿可使膀胱功能恢復。如前列腺增生所出現的急性尿瀦留早日手術解除梗阻可完全復原。
(6)腎功能損害:前列腺增生症的下尿路梗阻,尿瀦留,並無察覺或不以為然並未得到及時合理的治療,造成上尿路梗阻,發生上行性腎積水及腎功能不全,少數患有前列腺增生的病人,沒有臨床症状,只在常規體檢時被發現,或就診時主訴為食欲不振、貧血、血壓升高,或嗜睡、意識遲鈍等症状,經檢查時才發現是前列腺增生症引起的梗阻性腎積水、腎功能損害。因此若老年男性出現不明原因的腎功能不全症状時,應首先排除前列腺增生症状的可能性。
(7)其他:由於前列腺增生可造成尿道阻力增加,長期排尿困難導致腹壓增高,可發生腹股溝斜疝、脫肛或內痔,掩蓋了前列腺增生的症状,而造成診斷和治療上的錯誤。
4.症状評估 良性前列腺增生症的診斷及治療後的療效分析需要有一個量化的標準,聯合國世界衛生組織委託在巴黎舉行的國際會議根據美國泌尿外科學會擬定的前列腺症状指數,制定了全球公認的通用的前列腺症状的評估標準,即國際前列腺症状評分(I-PSS),調查表共有7個與泌尿系症状有關問題,由病人作答並選擇表中症状逐漸加重的6個答案中的1個,總分由0~35分(無症状至症状嚴重)。至今對輕度、中度、重度症状的分組尚無嚴格的標準,下列可作參考:0~7=輕度,8~19=中度,20~35=重度。生活質量評估(S-L)會議還擬定了一個問題以評估生活質量,答案由高興至很糟(0~6)。
對每位就診的前列腺增生症的病人治療前後都要進行I-PSS評分和S-L,經其對療效作出客觀的評定(表2)。
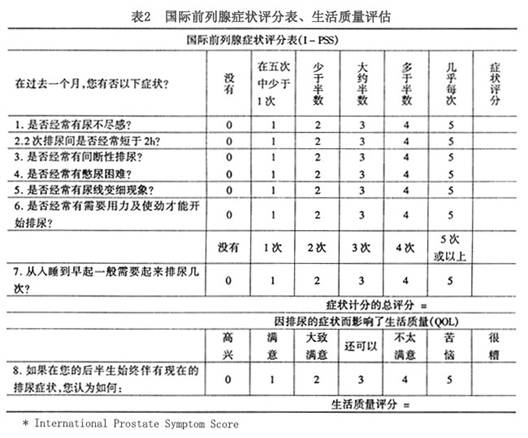
目前有些學者認為I-PSS評分中存在著不足,有些內容需要進一步完善。例如:I-PSS評分中遺漏了關於尿失禁這一困擾病人的關鍵性問題,而且主要著重於暫時性症状,以至於缺乏嚴重性的情況記錄。I-PSS忽略了與症状伴隨的心情煩惱,這意味有選擇不恰當的危險性。該評分常用來判斷結果,而設計者並無此目的。另外I-PSS對排尿症状的重視超過了貯尿異常症状。有的學者認為這與事實不符。有可能使病人接受了不必要及不恰當治療的危險性。如果症状很重但並不困擾病人,是否一定要治療?故綜上所述,I-PSS還需要進一步完善,需要創造一種「簡單、細微、兼顧症状程度和影響生活質量」的症状積分方法。只有擁有這些評估方法,才能得到對疾病影響病人生活質量的真實反映,並使病人從治療中得到潛在的益處。
前列腺增生症(BPH)是老年男性常見疾病,雖然中青年人前列腺組織學檢查亦可發現增生的病變,但症状的出現與年齡有密切關係。據統計45歲男性出現前列腺症候群佔23%,而60~85歲時則佔78%,從前列腺增生症的自然病程的研究中發現,前列腺增生隨年齡增加而症状加重,但並非所有病例都表現為進行性加重,可有部分病人無症状甚至也有部分病人症状減輕,說明前列腺增生症状的出現與其組織學所發現的增生程度不成正比關係。前列腺增生症的自然病史可分為臨床前期和臨床期,前者是有前列腺增生的病理改變,但未出現臨床症状,進入臨床期,隨著病程進展,可出現一系列臨床症状,但症状出現的早晚因人而異,與前列腺大小往往無明顯關係,與前列腺增生的部位、勞累、炎症、性生活及刺激性食物以及其他泌尿系統疾病有關。
體格檢查:
1.全面體檢 50歲以上的男性,有尿頻、夜尿增多、尿線細、射程短,尤其是出現進行性排尿困難,尿瀦留,應考慮為前列腺增生症。老年性前列腺增生症病人常合併有其他慢性疾病,應進行詳細的體格檢查,尤其是要注意心肺功能,如高血壓、動脈硬化、肺氣腫以及糖尿病等。如合併有腎積水,應注意腎功能,因此詳細的體檢、化驗、心肺及腎功能檢查十分必要。全身檢查應注意病人的一般狀況,如反應是否遲鈍,有無貧血、水腫,有無高血壓以及心肺功能異常,腹部檢查注意上腹部有無包塊,下腹部是否有因膀胱過度充盈而形成的包塊,雙腎區有無壓痛及叩擊痛,有無腹股溝斜疝,肛門括約肌張力異常,有無痔核等。
2.直腸指診(DRE) 直腸指診是診斷前列腺增生症的簡單而極有價值的方法,應在排空膀胱尿液後進行,對每位病人均需做直腸指診和神經系統檢查,指診時注意前列腺的界限、大小、質地,中央溝的深淺,有無結節,表面光滑程度,有無觸壓痛,精囊可否觸及和直腸內有無腫塊,同時要了解直腸括約肌收縮力,以排除引起相似症状的神經系統疾病。
正常前列腺大小約為底部橫徑4cm,縱徑3cm,前後徑2cm,在前列腺增生時,直腸指診可觸到腺體橫徑或縱徑增大,或二者均有增大,且前列腺表面光滑,邊緣清楚,質地有中等硬度,韌且有彈性,飽滿如球狀。中央溝變淺或消失,在臨床用不同的方法來描述,估計前列腺增生的程度,Rous(1985)提出直腸指診前列腺大小分度及估重法,Ⅰ度:前列腺增生的腺體大小達正常腺體2倍,估重為20~25g;Ⅱ度:增生的腺體為正常的2~3倍,中央溝可能變淺或消失,估重25~50g;Ⅲ度:增生的腺體為正常的3~4倍,指診可勉強觸及前列腺底部,中央溝消失,估重50~70g;Ⅳ度:增生的腺體為正常的4倍以上,指診已不能觸及腺的底部,估重在75g以上。上海第二醫科大學,王以敬教授提出簡易的診斷標準,正常前列腺為栗子大小,鴿蛋大為Ⅰ度,雞蛋為Ⅱ度,鴨蛋大為Ⅲ度,再大為Ⅳ度以上。必需指出,直腸指診對前列腺大小的估計與前列腺實際大小有一定誤差,除與檢查者的臨床經驗有關外,殘餘尿的多少也有一定的影響,如增大前列腺向膀胱內突出,即所謂的中葉增大,直腸指診時則前列腺增大並不明顯,因此,必須藉助其他方法結合病史綜合進行診斷。
若觸到前列腺質地較堅硬,表面不光滑,凹凸不平,甚至可觸及結節,應考慮到是否合併有前列腺癌或前列腺炎,直腸指診對前列腺癌的診斷率不高,必要時可行前列腺穿刺活檢,以明確診斷。組織學檢查發現的前列腺癌病人,只有26%~34%在直腸指診時疑為癌,但直腸指診仍然是不可缺少的檢查方法。
逼尿肌不穩定的治療和預防方法
預防醫學是許多醫學領域不斷重視的一個焦點,在許多治療領域,特別是預防性心臟科應用較好,目前在泌尿外科也開始引起重視。
1.危險因素 關於前列腺增生的危險因素已有許多報導,但結論很不一致。首先年齡因素與前列腺增生發生密切相關。這在前面已經介紹了,但還有其他許多因素可能影響前列腺增生的發生。這些因素如:吸煙、遺傳、飲食、肥胖、飲酒、性生活、社會經濟地位、高血壓、精神病等。雖然對這些因素有許多的研究,但它們與前列腺增生發生的關係仍未確定。比如吸煙,煙草中的尼古丁可提高人的睾酮水平,似乎吸煙可增加前列腺增生發生的危險性,輕度吸煙(1包/d)不易伴發中重度下尿路症状;中度嗜煙者(1~1.4包/d),與前列腺增生無明顯相關,重度嗜煙(>1.5包/d),發生下尿路症状的機會增多,有報導吸煙者進行前列腺切除手術的機會少於非吸煙者,但亦有認為這是因為慢性阻塞性肺病阻止了手術。大量飲酒可以降低血清睾酮水平,減少睾酮的產生和增加的清除,肝功能不全也可使血清睾酮和雙清高酮下降。國外屍檢表明,肝硬化伴發前列腺增生率低於無肝硬化者,由於國外肝硬化最常見的病因是酒精中毒,所以其發病率低是肝硬化和酒精中毒雙重影響的結果。另有報導,高血壓患者和服用蘿芙木高血壓藥物者,前列腺增生髮病和手術率較高。
有研究表明前列腺增生有遺傳傾向,最新研究表明,同卵雙生同時發生前列腺增生的可能性(14.7%)明顯高於異卵雙生,同時發生前列腺增生的可能性(4.5%);另一項研究表明中重度下尿路症状的發生量有一定的家庭傾向。猶太人前列腺增生髮病率高於非猶太人,黑人高於白人,另有報導有前列腺增生家族史,前列腺的症状比無家族史嚴重。這些結果均表明前列腺增生可能和遺傳有關,其他有泌尿系感染史,pH值≥6.0,糖尿病、性生活強度、輸精管結紮、低身體質量指數、文化教育程度等被認為是可能的危險因素,但尚存在爭論。
2.預防策略
(1)普查策略:全社會普查對於前列腺增生症狀的預防是有益的,可加強對社區居民的衛生宣傳和教育,增加群眾自我檢查,早期發現疾病和就診意識。同時提高社區醫務人員診治水平,正確指導社區群眾自我防病,轉送有關病人至上級醫院進一步診治,並建議50歲以上男性應每年定期進行相關檢查。
(2)危險因素的避免:既然有許多危險因素可影響前列腺增生的發生,那麼避免危險因素即成為預防前列腺增生的相應策略。但如年輕、遺傳,這些明確的危險因素是不能避免的。而我們可以避免潛在危險因素,例如,改善不良生活習慣,合理膳食,重視心理平衡,開展健康教育,倡導自我保健等。
(3)化學性預防:由於前列腺增生從發生到發展要很長的時間,因此,為化學性預防前列腺增生的發生提供了可能,保列治是一種抑制睾酮轉化為在前列腺內具有活性的雙氫睾酮(DHT)藥物,故在理論上保列治可以影響睾酮對前列腺細胞的促生長作用。
參看
| 關於「逼尿肌不穩定」的留言: | |
|
目前暫無留言 | |
| 添加留言 | |