血吸蟲
| A+醫學百科 >> 血吸蟲 |
血吸蟲也稱裂體吸蟲(schistosoma)。寄生在宿主靜脈中的扁形動物。寄生於人體的血吸蟲種類較多,主要有三種,即日本血吸蟲(s.japonicum)、曼氏血吸蟲(s.mansoni)和埃及血吸蟲(s.haematobium)。此外,在某些局部地區尚有間插血吸蟲(s.intercalatum),湄公血吸蟲(s.mekongi)和馬來血吸蟲(s.malayensis)寄生在人體的病例報告。
目錄 |
簡介
血吸蟲寄生於多數脊椎動物,寄生人體的有6種︰埃及裂體吸蟲(Schistosoma haematobium, 即埃及血吸蟲)生活在膀胱靜脈內,主要分布於非洲、南歐和中東。卵穿過靜脈壁進入膀胱,隨尿排出。幼蟲在中間宿主螺類(主要為Bulinus屬和Physopsis屬)體內發育。成熟幼蟲通過皮膚或口進入終宿主人體內。曼森氏裂體吸蟲(S. mansoni, 即曼氏血吸蟲)在大、小腸靜脈中,主要分布於非洲和南美洲北部。卵隨糞便排出。幼蟲進入螺體,再通過皮膚回到終宿主人體內。日本裂體吸蟲(S. japonicum, 即日本血吸蟲)主要見於中國大陸、日本、台灣、東印度群島和菲律賓,除人外,還侵襲其他脊椎動物,如家畜和大鼠等。中間宿主是釘螺屬(Oncomelania)軟體動物。成蟲在腸系膜靜脈中,有些卵隨血流進入各器官,引起各種症状,如肝腫大。嚴重時造成宿主死亡。在非洲和東亞有數百萬人得血吸蟲病。此外,還有間插血吸蟲,湄公血吸蟲和馬來血吸蟲,分別分布在中部非洲的10個國家,湄公河流域和馬來西亞,相對治病較輕。
寄生於人體的血吸蟲在形態、生理和生活史等方面,有許多不同於其它人體寄生吸蟲,如血吸蟲系雌雄異體;成蟲在腸系膜靜脈或膀胱靜脈叢寄生,蟲卵從糞或尿中排出,因蟲種而異;尾蚴的尾部分叉,在水中經皮膚侵入縮主;生活史中無雷蚴和囊蚴階段。茲以日本血吸蟲為例,作較詳細敘述,並扼要介紹曼氏血吸蟲和埃及血吸蟲。
分布
血吸蟲分布於亞洲、非洲及拉丁美洲的76個國家和地區,估計有5~6億人口受威脅,患病人數達2億(1990)。我國僅有日本血吸蟲即我們通常所說的血吸蟲。從湖北江陵西漢古屍體內檢獲的血吸蟲卵事實,表明血吸蟲病在我國的存在至少已有2100多年的歷史。
全球76個國家和地區有血吸蟲病流行。其中,日本血吸蟲分布在亞洲的中國、日本、菲律賓和印度尼西亞,這種血吸蟲是日本人在日本首先發現的,故定名為日本血吸蟲,埃及血吸蟲分布在非洲及西亞地區,曼氏血吸蟲分布在中南美洲中東和非洲。中國只流行日本血吸蟲病,簡稱血吸蟲病。全世界有74個國家和地區流行血吸蟲病,流行區人口達6億,有2億人受感染,每年死於本病者達百萬。
我國流行的只是日本血吸蟲(簡稱血吸蟲病)。血吸蟲病是危害人民身體健康最重要的寄生蟲病。解放初期統計,全國約一千萬餘患者,一億人口受到感染威協,有螺面積近128億平方米,13個省、市、自治區有本病分布。嚴重流行區,患病者相繼死亡,人煙稀少,十室九空,田園荒蕪,造成了「千村霹靂人遺矢萬戶蕭疏鬼唱歌」的悲慘景象。解放後對血吸蟲病進行了大規模的群眾性防治工作,取得了很大成績,至70年代末期,患病人數已降至250萬,晚期病人已很少見到。滅螺面積達90多億平方米,佔有螺面積80%以上,防治科研有不少創新。廣大血吸蟲病流行區面貌發生了根本變化。但要達到徹底消滅血吸蟲病的目的,還需要作長期艱苦的努力。
病原
日
本血吸蟲寄生於人和哺乳動物的腸系膜靜脈血管中,雌雄異體,發育分成蟲、蟲卵、毛蚴、母胞蚴、子胞蚴、尾蚴及童蟲7個階 段。蟲卵隨血流進入肝臟,或隨糞便排出。蟲卵在水中數小時孵化成毛蚴。毛蚴在水中鑽入釘螺體內,發育成母胞蚴、子胞蚴,直至尾蚴。尾蚴從螺體逸入水中,遇到人和哺乳動物,即鑽入皮膚變為童蟲,以後進入靜脈或淋巴管,移行至腸系膜靜脈中,直至發育為成蟲,再產卵。血吸蟲尾蚴侵入人體至發育為成蟲約35天。
臨床表現
l
、慢性血吸蟲病 接觸疫水 l~2天後,可出現尾蚴性皮炎。一般無明顯症状,少數有輕度的肝脾腫大。如感染較重,可出現腹瀉、腹痛、粘液血便等。病人有不同程度的消瘦、乏力。
2、急性血吸蟲病 潛伏期平均為40天,多數在3周至2個月間。主要症状為發熱與變態反應。熱型以間歇型和弛張型為多,重者可為持續型,體溫可在40℃左右持續較長時間,可拌有神志遲鈍、昏睡、譫妄、相對脈緩等毒血症症状。熱程一般在一個月左右,重者達數月。大多數病人有肝脾腫大,有的出現腹水。
3、晚期血吸蟲病 根據臨床症状可分為4種類型,即巨脾型、腹水型、 結腸增殖型及侏儒型。
診斷標準
l、慢性血吸蟲病 (1)有疫水接觸史;(2)可有腹痛、腹瀉、膿血便、多數有以左葉為主的肝腫大,少數伴脾腫大;(3)糞檢查出蟲卵或毛蚴。無治療史者直腸活檢發現蟲卵;有治療史者發現活卵或近期變性蟲卵;(4)無治療史或治療時間在3年以上病人,環卵沉澱試驗環沉率≥3%及(或)間接血凝試驗滴度≥1:10,酶標記反應陽性。具備(1)、(2)為疑似病例;具備(3)為確診病例;具備(1)、(2)、(4)可作臨床診斷。
2、急性血吸蟲病 (1)發病前2周至3個月內有疫水接觸史;(2)發熱、肝臟腫大、周圍血嗜酸性細胞增多,伴有肝區壓痛、脾腫大、咳嗽、腹脹及腹瀉;(3)糞檢查出蟲卵或毛蚴;(4)環卵、血凝、酶標記等血清學反應陽性者,標準參見慢性血吸蟲病診斷標準(4)。具備(1)、(2)為疑似病例;具備(1)、(2)、(3)為確診病例;具備(1)、(2)、(4)可作臨床診斷。
3、晚期血吸蟲病 (1)反覆接觸疫水或有明確的血吸蟲病史;(2)有門脈高壓症状、體征或有侏儒或結腸肉芽腫表現;(3)糞檢查到蟲卵或毛蚴,直腸活檢查到蟲卵(無治療史者)或活卵、近期變性蟲卵(有治療史者);(4)血清學診斷陽性,參見慢性血吸蟲病診斷標準(4)。具備(1)、(2)為疑似病例;具備(1)、(2)、(3)為確診病例;具備(1)、(2)、(4 )可作臨床診斷。
治療原則
(1)慢性血吸蟲病:吡喹酮40mg/kg頓服或1日2次分服。
(2)急性血吸蟲病:吡喹酮120mg/kg(兒童140mg/kg)6天療法,病情較重者可先用支持和對症療法改善機體狀況後再作病原治療。
(3)晚期血吸蟲病:主要是根治病原改善症状,控制和預防併發症。除並發上消化道出血、高度腹水和肝昏迷,一般可以吡喹酮總量60mg/kg於 l至2日內分3~6次口服。併發症治療可採用中、西醫,內、外科結合的綜合療法。
日本血吸蟲
簡介
日本血吸蟲分布於西太平洋地區的中國、日本、菲律賓與印度尼西亞。在中國,血吸蟲病分布於長江中下游及其以南地區12個省、市、自治區。台灣有日本血吸蟲的動物感染,但未發現人體病例。一般認為,人類幾種主要血吸蟲病中,日本血吸蟲感染引起的病情最重、防治難度最大。這是因為日本血吸蟲動物宿主多;成蟲壽命長;感染後的伴隨免疫和治癒後的免疫力差;中間宿主釘螺不易控制等。我國血吸蟲病流行區,按釘螺的地理分布及流行病學特點,分為平原水網型、山區丘陵型和湖沼型。
形態
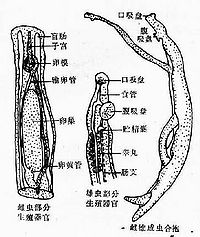
1.成蟲 雌雄異體。雄蟲乳白色,長12~20mm,c1l蟲體扁平,前端有發達的口吸盤和腹吸盤,腹吸盤以下,蟲體向兩側延展,並略向腹面捲曲,形成抱雌溝(gynecophoral canal),故外觀呈圓筒狀。雌蟲前細後粗,形似線蟲,體長20~25mm,腹吸盤大於口吸盤,由於腸管充滿消化或半消化的血液,故雌蟲呈黑褐色,常居留於抱雌溝內,與雄蟲合抱。雌蟲發育成熟必需有雄蟲的存在和合抱,促進雌蟲生長發育的物質可能是來自雄蟲的一種性信息素(pheromone),通過合抱,從雄蟲體壁傳遞給雌蟲,另外雄蟲和雌蟲的營養性聯繫也是促使他們發育的主要因素之一。一般認為,單性雌蟲不能發育至性成熟;而單性雄蟲雖然能產生活動的精子,可發育成熟,但所需時間較長,體形也較小。
日本血吸蟲成蟲
消化系統有口、食道、腸管。腸管在腹吸盤前背側分為兩支,向後延伸到蟲體後端1/3處匯合成盲管。成蟲攝食血液,腸管內充滿被消化的血紅蛋白,呈黑色。腸內容物可經口排放到宿主的血液循環內。
生殖系統在雄蟲由睾丸、儲精囊、生殖孔組成。睾丸為橢圓形,一般為7個, 呈單行排列,位於腹吸盤背側。生殖孔開口於腹吸盤下方。雌蟲生殖系統由卵巢、卵腺、卵模、梅氏腺、子宮等組成。卵巢位於蟲體中部,長橢圓形。輸卵管出自卵巢後端,繞過卵巢而向前。蟲體後端幾乎為卵黃腺所充滿,卵黃管向前延長,與輸卵管匯合成卵模,並為梅氏腺所圍繞。卵模與子宮相接,子宮開口於腹吸盤的下方,內含蟲卵50~300個。
2.蟲卵 成熟蟲卵大小平均89×67µm,橢圓形,淡黃色,卵殼厚薄均勻,無卵蓋,卵殼一側有一小刺,表面常附有宿主組織殘留物,卵殼下面有薄的胚膜。成熟蟲卵內含有一毛蚴,毛蚴與卵殼之間常有大小不等圓形或長圓形油滴狀的頭腺分泌物。電鏡觀察,卵殼表面呈網狀纖維基質及細顆粒狀微棘;卵殼切面可見囊樣微管道,貫通卵內外,毛蚴分泌的可溶性抗原可經卵殼的囊狀微管道釋出卵外。在糞便內,大多數蟲卵含有毛蚴即為成熟卵,而未成熟和萎縮性蟲卵佔少數。
3.毛蚴 呈梨形或長橢圓形,左右對稱,平均大小為99×35µm,周身被有纖毛,是其活動器官。鑽器位於體前端呈嘴狀突起,或稱頂突;體內前部中央有一個頂腺,為一袋狀構造;兩個側腺或稱頭腺位於頂腺稍後的兩側,呈長梨形,它們均開口於鑽器或頂突
4.尾蚴 血吸蟲尾蚴屬叉尾型,由體部及尾部組成,尾部又分尾乾和尾叉。體長100~150µm,尾干長140~160µm,尾叉長50~70µm。全身體表被有小棘並具有許多單根纖毛的乳突狀感覺器。體部前端為特化的頭器(head organ),在頭器中央有一個大的單細胞腺體,稱為頭腺。口位於體前端正腹面,腹吸盤位於體部後1/3處,由發達的肌肉構成,具有較強的吸附能力。在尾蚴體內中後部有5對單細胞鑽腺(penetration gland),左右對稱排列,其中2對位於腹吸盤前,稱前鑽腺,為嗜酸性,內含粗顆粒;3對位於腹吸盤後,稱後鑽腺,為嗜鹼性,內含細顆粒。
前後5對鑽腺分別由5對腺管向體前端分左右兩束伸入頭器,並開口於頂端
生活史及發育各期生物學
日本血吸蟲的生活史比較複雜,包括在終宿主體內的有性世代和在中間宿主釘螺體內的無性世代的交替。生活史分成蟲、蟲卵、毛蚴、母胞蚴、子胞蚴、尾蚴、童蟲等7個階段。
日本血吸蟲成蟲寄生於人及多種哺乳動物的門脈-腸系膜靜脈系統。雌蟲產卵於靜脈末梢內,蟲卵主要分布於肝及結腸腸壁組織,蟲卵發育成熟後,腸粘膜內含毛蚴蟲卵脫落入腸腔,隨糞便排出體外。含蟲卵的糞便污染水體,在適宜條件下,卵內毛蚴孵出。毛蚴在水中遇到適宜的中間宿主釘螺,侵入螺體並逐漸發育。先形成袋形的母胞蚴,其體內的胚細胞可產生許多子胞蚴,子胞蚴逸出,進入釘螺肝內,其體內胚細胞陸續增殖,分批形成許多尾蚴。尾蚴成熟後離開釘螺,常常分布在水的表層,人或動物與含有尾蚴的水接觸後,尾蚴經皮膚而感染。尾蚴侵入皮膚,脫去尾部,發育為童蟲。童蟲穿入小靜脈或淋巴管,隨血流或淋巴液帶到右心、肺,穿過肺泡小血管到左心並運送到全身。大部分童蟲再進入小靜脈,順血流入肝內門脈系統分支,童蟲在此暫時停留,並繼續發育。當性器官初步分化時,遇到異性童蟲即開始合抱,並移行到門脈-腸系膜靜脈寄居,逐漸發育成熟交配產卵
1.成蟲產卵及卵的排出 成蟲寄生於終宿主的門脈、腸系膜靜脈系統,蟲體可逆血流移行到腸粘膜下層的小靜脈末梢,合抱的雌雄成蟲在此處交配產卵,每條雌蟲每日產卵約300~3000個。日本血吸蟲雌蟲在排卵時呈陣發性地成串排出,以致卵在宿主肝、腸組織血管內往往沉積成念珠狀,雌蟲產卵量因蟲的品系(株)、實驗動物宿主及蟲體寄生時間長短不同而異。所產的蟲卵大部分沉積於腸壁小血管中,少量隨血流進入肝。約經11天,卵內的卵細胞發育為毛蚴,含毛蚴的成熟蟲卵在組織中能存活10天。由於毛蚴分泌物能透過卵殼,破壞血管壁,並使周圍組織發炎壞死;同時腸的蠕動、腹內壓增加,致使壞死組織向腸腔潰破,蟲卵便隨潰破組織落入腸腔,隨糞便排出體外。不能排出的蟲卵沉積在局部組織中,逐漸死亡、鈣化。
2.毛蚴的孵化 含有蟲卵的糞便污染水體,在適宜的條件下,卵內毛蚴孵出。毛蚴的孵出與溫度、滲透壓、光照等因素有關。當溫度在5~35℃之間均能孵出,一般溫度愈高,孵化愈快,毛蚴的壽命也愈短,以25~30℃最為適宜;低滲透壓的水體、光線照射可以加速毛蚴的孵化;水的ph值也很重要,毛蚴卵化的最適宜ph為7.5~7.8。毛蚴孵出後,多分布在水體的表層,作直線運動,並且有向光性和向清性的特點。毛蚴在水中能存活1~3天,孵出後經過時間愈久,感染釘螺的能力愈低。當遇到中間宿主釘螺,就主動侵入,在螺體內進行無性繁殖。
3.幼蟲在釘螺體內的發育繁殖 釘螺是日本血吸蟲唯一的中間宿主。毛蚴襲擊和吸附螺軟組織是由於前端鑽器的吸附作用和一對側腺分泌粘液作用的結果;與此同時、毛蚴頂腺細胞可分泌蛋白酶以降解含有糖蛋白成分的細胞外基質,以利其鑽穿螺軟組織。隨則,毛蚴不斷交替伸縮動作,從已被溶解和鬆軟的組織中進入,毛蚴體表纖毛脫落,胚細胞分裂,2天後可在釘螺頭足部及內臟等處開始發育為母胞蚴。在母胞蚴體內產生生殖細胞,每一生殖細胞又繁殖成一子胞蚴,子胞幼具有運動性,破壁而出,移行到釘螺肝內寄生。子胞蚴細長,節段性,體內胚細胞又分裂而逐漸發育為許多尾蚴。一個毛蚴鑽入釘螺體內,經無性繁殖,產生數以千萬計的尾蚴,尾蚴在釘螺體內分批成熟,陸續逸出。尾蚴形成的全部過程所需時間與溫度有關,至少為44天,最長是159天。發育成熟的尾蚴自螺體逸出並在水中活躍遊動。
4.尾蚴逸出及侵入宿主 影響尾蚴自釘螺逸出的因素很多,最主要的因素是水溫,一般在15~35℃範圍內沒有什麼區別,最適宜溫度為20~25℃;光線對尾蚴逸出有良好的作用;水的ph在6.6~7.8範圍內,對尾蚴逸出不受影響。尾蚴逸出後,主要分布在水面下,其壽命一般為1~3天。尾蚴的存活時間及其感染力隨環境溫度及水的性質和尾蚴逸出後時間長短而異。當尾蚴遇到人或動物皮膚時,用吸盤吸附在皮膚上,依靠其體內腺細胞分泌物的酶促作用,頭器伸縮的探查作用,以及蟲體全身肌肉運動的機械作用而協同完成鑽穿宿主皮膚。在數分鐘內即可侵入。尾蚴一旦侵入皮膚以後丟棄尾部。一般認為,後鑽腺的糖蛋白分泌物遇水膨脹變成粘稠的膠狀物,能粘著皮膚,以利前鑽腺分泌酶的導向和避免酶流失等作用;前鑽腺分泌物中的蛋白酶在鈣離子激活下,能使角蛋白軟化,並降解皮膚的表皮細胞間質、基底膜和真皮的基質等,有利於尾蚴鑽入皮膚。
5.童蟲定居及營養 尾蚴脫去尾部,侵入宿主皮膚後,稱為童蟲(schistosomula)童蟲在皮下組織停留短暫時間後,侵入小末梢血管或淋巴管內,隨血流經右心到肺,再左心入大循環,到達腸系膜上下動脈,穿過毛細血管進入門靜脈,待發育到一定程度,雌雄成蟲合抱,再移行到腸系膜下靜脈及痔上靜脈寄居、交配、產卵。自尾蚴侵入宿主至成蟲成熟並開始產卵約需24天,產出的蟲卵在組織內發育成熟需11天左右。成蟲在人體內存活時間因蟲種而異,日本血吸成蟲平均壽命約4.5年,最長可活40年久。
血吸蟲生長發育的營養物質來自宿主,它具有兩個吸收物質的界面,即體壁和腸道均有吸收營養的功能,而每一界面對吸收的物質具有選擇性。體壁負有吸收和交換等重要生理功能,目前認為單糖的攝入主要通過體壁而不是腸道,並且尚能吸收介質中的若干胺基酸。血吸蟲攝取營養的另一個途徑是腸道,蟲體通過口腔不斷吞食宿主的紅細胞,據估計每條雌蟲攝取紅細胞數為33萬個/小時,而雄蟲僅為3.9萬個/小時。紅細胞被蟲體內的蛋白分解酶消化。雌蟲的酶活力比雄蟲高,紅細胞所提供的營養物質為血紅蛋白的 α及β鏈,消化後產生肽或游離胺基酸;以及從紅細胞中核苷酸來的核苷。紅細胞被消化後殘存於腸道內棕黑色素是一種複合的卟啉物質,因血吸蟲無肛孔,故色素殘渣從口排出。
致病
血吸蟲發育的不同階段,尾蚴、童蟲、成蟲和蟲卵均可對宿主引起不同的損害和複雜的免疫病理反應。由於各期致病因子的不同,宿主受累的組織、器官和機體反應性也有所不同,引起的病變和臨床表現亦具有相應的特點和階段性。根據病因的免疫病理學性質,有人主張將血吸蟲病歸入免疫性疾病範疇內。
1.尾蚴及童蟲所致損害 尾蚴穿過皮膚可引起皮炎,局部出現丘疹和瘙癢,是一種速髮型和遲髮型變態反應。病理變化為毛細血管擴張充血,伴有出血、水腫,周圍有中性粒細胞和單核細胞浸潤。實驗證明,感染小鼠的血清和淋巴細胞被動轉移到正常小鼠,再用尾蚴接種(初次接觸尾蚴),也可產生尾蚴性皮炎。說明這種免疫應答在早期是抗體介導的。
童蟲在宿主體內移行時,所經過的器官(特別是肺)出現血管炎,毛細血管栓塞、破裂,產生局部細胞浸潤和點狀出血。當大量童蟲在人體移行時,患者可出現發熱、咳嗽、痰中帶血、嗜酸性粒細胞增多,這可能是局部炎症及蟲體代謝產物引起的變態反應。
2.成蟲所致損害 成蟲一般無明顯致病作用,少數可引起輕微的機械性損害,如靜脈內膜炎等。可是,它的代謝產物、蟲體分泌物、排泄物、蟲體外皮層更新脫落的表質膜等,在機體內可形成免疫複合物,對宿主產生損害。
3.蟲卵所致的損害 血吸蟲病的病變主要由蟲卵引起。蟲卵主要是沉著在宿主的肝及結腸腸壁等組織,所引起的肉芽腫和纖維化是血吸蟲病的主要病變。
肉芽腫形成和發展的病理過程與蟲卵的發育有密切關係。蟲卵尚未成熟時,其周圍的宿主組織無反應或輕微的反應。當蟲卵內毛蚴成熟後,其分泌的酶、蛋白質及糖等物質稱可溶性蟲卵抗原(soluble egg antigen,sea),可誘發肉芽腫反應。sea透過卵殼微孔緩慢釋放,致敏t細胞,當再次遇到相同抗原後,刺激致敏的t細胞產生各種淋巴因子。研究結果表明:巨噬細胞吞噬sea,然後將處理過的抗原呈遞給輔助性t細胞(th),同時分泌白細胞介素1(il-1),激活th,使產生各種淋巴因子,其中白細胞介素2(il-2)促進t細胞各亞群的增生; γ-干擾素增進巨噬細胞的吞噬功能。除上述釋放的淋巴因子外,還有嗜酸性粒細胞刺激素(esp)、成纖維細胞刺激因子(fsf)、巨噬細胞移動抑制因子(mif)等吸引巨噬細胞、嗜酸性粒細胞及成纖維細胞等彙集到蟲卵周圍,形成肉芽腫,又稱蟲卵結節。
日本血吸蟲產出蟲卵常成簇沉積於組織內,所以蟲卵肉芽腫的體積大,其細胞成分中,嗜酸性粒細胞數量多,並有漿細胞。肉芽腫常出現中心壞死,稱嗜酸性膿腫。在蟲卵周圍常常可見到抗原抗體複合物反應,稱何博禮現象(hoeppli phenomen )。用蘇木素伊紅染色的肝切片標本中,在蟲卵周圍有紅色放射狀物質。日本血吸蟲蟲卵肉芽腫的形成機制在動物研究的結果表明,是t細胞介導的ⅳ型變態反應。
隨著病程發展,卵內毛蚴死亡,其毒素作用逐漸消失,壞死物質被吸收,蟲卵破裂或鈣化,其周圍繞以類上皮細胞、淋巴細胞、異物巨細胞,最後類上皮細胞變為成纖維細胞,併產生膠原纖維,肉芽腫逐漸發生纖維化,形成疤痕組織。
蟲卵肉芽腫的形成是宿主對致病因子的一種免疫應答。一方面通過肉芽腫反應將蟲卵破壞清除,並能隔離和清除蟲卵釋放的抗原,減少血液循環中抗原抗體複合物的形成和對機體的損害;另一方面,肉芽腫反應破壞了宿主正常組織,不斷生成的蟲卵肉芽腫形成相互連接的疤痕,導致幹線型肝硬變及腸壁纖維化等一系列病變。
血吸蟲蟲卵肉芽腫在組織血管內形成,堵塞血管,破壞血管結構,導致組織纖維化,這類病變主要見於蟲卵沉積較多的器官,如肝和結腸。在肝內,蟲卵肉芽腫位於門脈分支終端,竇前靜脈,故肝的結構和功能一般不受影響。在重度感染患者,門脈周圍出現廣泛的纖維化,肝切面上,圍繞在門靜脈周圍長而白色的纖維束從不同角度插入肝內,稱幹線型纖維化(pipestem fibrosis),是晚期血吸蟲病特徵性病變。由於竇前靜脈的廣泛阻塞,導致門靜脈高壓,出現肝、脾腫大,側支循環,腹壁、食管及胃底靜脈曲張,以及上消化道出血與腹水等症状,稱為肝脾性血吸蟲病(hepatosplenic schistosomiasis)。所以日本血吸蟲病晚期產生因門脈血流障礙所致的連鎖性病理生理變化。
4.循環抗原及免疫複合物 血吸蟲寄生在宿主靜脈內,童蟲、成蟲和蟲卵的代謝產物、分泌物和排泄物,以及蟲體表皮更新的脫落物排入到血液中,並隨血液循環至各組織,成為循環抗原。在血吸蟲感染宿主血內可檢出主要的循環抗原有:腸相關抗原(associated antigens,gaa)、表膜相關抗原(membrane associated antigens,maa)和可溶性蟲卵抗原(soluble egg antigens,sea)。迄今,研究得最多的是腸相關抗原。血吸蟲gaa的兩個主要成分,即循環陽極抗原(circulating anodie antigens,caa),為腸相關血吸蟲蛋白多糖抗原和循環陰極抗原(circulating anodie antigens,caa ),為不均一的糖蛋白抗原。應用間接熒光抗體技術證明,caa和cca均來源於成蟲腸道襯細胞,隨蟲體吐出物排到宿主血流中。宿主對這些循環抗原產生相應的抗體,抗原抗體結合,形成免疫複合物。通常免疫複合物可被單核細胞或巨噬細胞吞噬、清除。當免疫複合物形成過多,或不能被有效清除時,則可在組織(血管、關節等)內沉積,引起損傷組織的炎症反應。即 ⅲ型變態反應。
免疫複合物沉積血管內可激活補體,補體中的c3a和c5a具有促使肥大細胞和嗜鹼性粒細胞釋放組織胺等血管活性物質的作用,以致血管通誘性增加。另外,c5a的化學趨向性作用,可吸引中性粒細胞集聚於複合物沉積的血管,中性粒細胞吞噬複合物,並釋放蛋白溶解酶,損傷包括血管在內的局部組織。血吸蟲病人合併腎損害時,常出現蛋白尿,水腫及腎功能減退。實驗研究認為血吸蟲病的腎小球病變與免疫複合物的沉積有關。
5.臨床表現 根據患者的感染度、免疫狀態、營養狀況、治療是否及時等因素不同而異。日本血吸蟲病可分為急性、慢性和晚期三期。當尾蚴侵入皮膚後,部分患者局部出現丘疹或蕁麻疹,稱尾蚴性皮炎。當雌蟲開始大量產卵時,少數患者出現以發熱為主的急性變態反應性症状,常在接觸疫水後1~2月出現,除發熱外,伴有腹痛、腹瀉、肝脾腫大及嗜酸性粒細胞增多,糞便檢查血吸蟲卵或毛蚴孵化結果陽性,稱急性血吸蟲病。然後病情逐步轉向慢性期,在流行區,90%的血吸蟲病人為慢性血吸蟲病,此時,多數患者無明顯症状和不適,也可能不定期處於亞臨床狀態,表現腹瀉、糞中帶有粘液及膿血、肝脾腫大、貧血和消瘦等。一般在感染後5年左右,部分重感染患者開始發生晚期病變。根據主要臨床表現,晚期血吸蟲病可分為巨脾、腹水及侏儒三型。一個病人可兼有兩種或兩種以上表現。在臨床上常見是以肝脾腫大、腹水、門脈高壓,以及因側支循環形成所致的食管下端及胃底靜脈曲張為主的症候群。晚期病人可並發上消化道出血,肝性昏迷等嚴重症状而致死。兒童和青少年如感染嚴重,使垂體前葉功能減退,及其他因素可影響生長發育和生殖而致侏儒症。因肝纖維化病變在晚期常是不可逆的,並且對治療反應甚差,從而導致臨床上難治的晚期血吸蟲病。
6.異位寄生與異位損害 日本血吸蟲成蟲在門脈系統以外的靜脈內寄生稱異位寄生,而見於門脈系統以外的器官或組織的血吸蟲蟲卵肉芽腫則稱異位損害(ectopic lesion)或異位血吸蟲病。人體常見的異位損害在腦和肺。血吸蟲卵進入腦和脊髓產生異位損害,可致嚴重的神經系統併發症;經側支循環進入肺的蟲卵可引起肺動脈炎,甚至肺源性心臟病;罕見的異位損害可見於皮膚、甲狀腺、心包、腎等處。
異位寄生與損害多發生在大量尾蚴感染的急性期,而慢性期及晚期患者也可出現。經動物試驗結果初步分析,急性血吸蟲病患者合併腦或肺的異位損害可能由於感染大量尾蚴,蟲數過多,發生異位寄生和損害。晚期因肝纖維化,發生側支循環,門腔系統吻合支擴大,腸系膜靜脈的蟲卵可被血流帶到肺、腦或其他組織引起病變。
免疫
1.血吸蟲抗原 血吸蟲是一個多細胞結構的個體,有複雜的生活史,因而使抗原的結構和蟲種、期甚至株的抗原表達複雜性。血吸蟲在宿主體內的三個不同階段即童蟲、成蟲和蟲卵,每個時期的分泌物、排泄物均可作為抗原物質引起宿主一系列的體液和細胞免疫反應。因此,研究和了解血吸蟲抗原及其與宿主的相互作用是血吸蟲病免疫學的一個重要部分。
血吸蟲抗原種類很多,根據不同研究目的將血吸蟲抗原加以分類,如依抗原的來源、抗原的性質和誘發宿主免疫應答的功能等來分類。近年來實驗研究已證明蟲卵抗原和腸相關抗原是有用的診斷抗原,並且也是誘導宿主組織免疫病理變化的重要因子。另外,血吸蟲表面抗原可能是誘導保護性免疫物質,因此,對血吸蟲表面抗原的研究不僅可以了解血吸蟲病抗感染免疫力,而且對探討血吸蟲怎樣逃避宿主免疫攻擊都是很必要的。
2.伴隨免疫 動物實驗觀察伴隨免疫是初次感染的成蟲引起的、是針對再感染的免疫力。在伴隨免疫中,初次感染的成蟲能逃避宿主的免疫攻擊,因而能在已建立免疫應答的宿主血管內存活和產卵,這種現象稱免疫逃避(immune evasion)。這是由於蟲體表面結合有宿主的抗原,逃避了宿主免疫系統的識別,稱抗原偽裝(antigenic disguise)。因此,伴隨免疫是部分免疫,反應了血吸蟲對宿主的適應性,是一種宿主免疫效應與血吸蟲逃避宿主免疫之間複雜的動態平衡的結果。經流行病學的調查和大量證據,一般認為人體感染血吸蟲也存在伴隨免疫。
3.免疫效應機制 關於血吸蟲感染中獲得性免疫效應機制的了解,一方面來自各種實驗動物模型的研究,另一方面取自於體外免疫效應機制的研究。影響血吸蟲免疫效應機制的因素很多,並且不同宿主的抗血吸蟲的免疫機制是不相同的,迄今尚無一種實驗動物模型能完全反應人體感染時免疫力產生的情況。現有資料提示:參與免疫效應的成分有抗體、補體和細胞;宿主獲得性免疫主要是直接作用於再次感染侵入的童蟲;在宿主體內被清除的部位因動物的種而異,主要見於皮膚和肺;這種免疫力通常有種的特異性,並且免疫力是不完全的,有一部分攻擊感染的蟲體可逃避免疫攻擊,在宿主體內完成發育。
近年來,對曼氏血吸蟲和埃及血吸蟲患者的研究,包括流行病學調查及治療後對再感染的抗力的研究,表明人體感染這兩種血吸蟲後,可以產生對再感染的免疫力,並且是年齡依賴的,10歲以下的兒童對再感染的免疫力低,隨著年齡增大表現出對再感染的抵抗能力增強,這種免疫力是緩慢形成的,不完全的。
實驗研究還證實了細胞毒性t細胞無殺蟲活性;而抗體與細胞協同產生的針對童蟲的細胞毒作用即抗體依賴細胞介導的細胞毒性(adcc)是主要的殺傷童蟲的效應機制。殺傷童蟲的過程,開始是曼氏血吸蟲早期童蟲的表面抗原與大鼠感染血清中的igg2a或ige結合,而後嗜酸性粒細胞的fc受體與抗體的fc片段結合,嗜酸性粒細胞與蟲體表面密切接觸,脫顆粒後,自顆粒中釋放出主要鹼性蛋白(major basic protein,mbp),分布於蟲體表面,損傷皮層、殺死蟲體。
診斷
血吸蟲病的診斷包括病原診斷和免疫診斷兩大部分,具體方法詳見附錄。
1.病原診斷 從糞便內檢查蟲卵或孵化毛蚴以及直腸粘膜活體組織檢查蟲卵。
⑴直接塗片法:重感染地區病人糞便或急性血吸蟲病人的粘液血便中常可檢查到血吸蟲蟲卵,方法簡便,使蟲卵檢出率低。
⑵毛蚴孵化法:詳見附錄。可以提高陽性檢出率。在現場進行大規模糞便檢查時,為了提高功效,產生了許多改良方法,如尼龍袋集卵法,可縮短集卵時間,降低損耗,便於流動性普查;為了便於觀察毛蚴,可採用塑料杯頂管孵化法,毛蚴集中,便於觀察,檢出率較高。為了提高糞便檢查效果,常常需要連續送檢糞便3次。
⑶定量透明法:用作血吸蟲蟲卵計數。常用的計算方法為kato厚片法。可測定人群感染情況,並可考核防治效果。
⑷直腸粘膜活體組織檢查:慢性及晚期血吸蟲病人腸壁組織增厚,蟲卵排出受阻,故糞便中不易查獲蟲卵,可應用直腸鏡檢查。血吸蟲病人腸粘膜內沉積的蟲卵,其中有活卵、變性卵和死卵。對未治療病人檢出的蟲卵,不論死活均有參考價值;對有治療史病人,如有活卵或近期變性卵,表明受檢者體內有成蟲寄生。若為遠期變性卵或死卵,則提示受檢者曾經有過血吸蟲感染。目前流行區血吸蟲病人大多已經過一次或多次治療,檢查到活卵的病例很少,並且此方法有一定的危險性,故不適於大規模應用。
2.免疫診斷
⑴皮內試驗(intradermal test,idt):一般皮內試驗與糞檢蟲卵陽性的符合率為90%左右,但可出現假陽性或假陰性反應,與其他吸蟲病可產生較高的交叉反應;並且病人治癒後多年仍可為陽性反應。此法簡便、快速、通常用於現場篩選可疑病例。
⑵檢測抗體:血吸病人血清中存在特異性抗體,包括igm、igg、ige等,如受檢者未經病原治療,而特異性抗體呈陽性反應,對於確定診斷意義較大;如已經病原治療,特異性抗體陽性,並不能確定受檢者體內仍有成蟲寄生,因治癒後,特異性抗體在體內仍可維持較長時間。目前檢測抗體的血吸蟲病血清學診斷方法很多,常用的有以下幾種(詳見附錄)。
1)環卵沉澱試驗(circunoval precipitin test,copt):通常檢查100個蟲卵,陽性反應蟲卵數(環沉率)等於或 大於5%時,即為陽性。糞檢血吸蟲卵陽性者,copt陽性率平均為97.3%(94.1%~100%)。健康人假陽性率為3.1%,與肺吸蟲病、華支睾吸蟲病可出現交叉反應。患者有效治療後copt陰轉較慢。若血吸蟲病人距末次治療時間已3~5年,而copt環沉率為3%或3%以上者,可結合臨床表現考慮給予重複治療。目前在基本消滅血吸蟲病地區,已廣泛應用copt作為綜合查病方法之一。為了操作規範化、標準化,並適合於現場應用,對copt方法作了許多改良,如塑料管法,雙面膠紙法等。
2)間接紅細胞凝集試驗(indirect haemagglutination test,iha):糞檢血吸蟲蟲卵陽性者與iha陽性符合率為92.3%~100%,正常人假陽性率在2%左右,與肺吸蟲、華支睾吸蟲、旋毛蟲感染者可出現假陽性反應。iha操作簡便,用血量少,判讀結果快,目前國內已廣泛應用。
3)酶聯免疫吸附試驗(enzyme-linked immunosorbent assay,elisa):此試驗具有較高的敏感性和特異性,並且可反應抗體水平,陽性檢出率在95%~100%,假陽性率為2.6%,病人在吡喹酮治療後半年至一年有50%至70%轉為陰性。此試驗已應用於我國一些血吸蟲病流行區的查病工作。近年來,在載體、底物及抗原的純化方面都作了改良,如快速-elisa,硫酸銨沉澱抗原-elisa等。
4)免疫酶染色試驗(immunoenzymic staining test,iest):見附錄。
在檢測血吸蟲特異抗體的方法中,尚有許多種,如間接熒光抗體試驗(ifat)、膠乳凝集試驗(la)、酶標記抗原對流免疫電泳(elacie)等,這些方法有它們各自的優點。
值得提出,近年來隨著科技的發展,某些高科技和新方法被逐步引用到血吸蟲病的診斷和研究領域。例如免疫印漬技術(immunoblotting)又稱(western blot),是在蛋白質凝膠電泳和固相免疫測定的基礎上建立的一種具有分子水平的免疫學新技術,有力推動了血吸蟲病血清學診斷方法的進展,它不但能對血吸蟲抗原的限定組分蛋白進行分析和鑒定,而且能用以診斷病人和區分血吸蟲病不同病期的新型血清學診斷方法。又如雜交瘤技術製備單株抗體(mcab)的應用。採用特異的mcab純化血吸蟲抗原,用於血吸蟲病血清學診斷;也可應用mcab檢測循環抗原,為血吸蟲病診斷提供新的途徑。
⑶檢測循環抗原:由於治療後抗體在宿主體內存留較長時間,其陽性結果往往不能區分現症感染和既往感染,也不易於評價療效。循環抗原是生活蟲體排放至宿體內的大分子微粒,主要是蟲體排泄、分泌或表皮脫落物中具有抗原特性,又可為血清免疫學試驗所檢出。從理論上講,cag的檢測有其自身的優越性,它不僅能反映活動性感染,而且可以評價療效和估計蟲荷。
在感染血吸蟲宿主體內cag的種類較多,目前可檢出比較重要的3類游離循環抗原,即腸相關抗原(gaa)、膜相關抗原(maa)和可溶性蟲卵抗原(sea)。在檢測方法上,採用檢測不同靶cag的探針,包括抗血吸蟲抗原不同表位──單株抗體、組合單株抗體以及多株抗體等。在檢測的具體方法有:斑點elisa(dot-elisa),雙抗體夾心elisa等。近年來,國內、外學者對cag進行了多方面的研究、進展很快,並已取得了不少可供參考的結果。但是,要過渡到臨床實用階段仍有許多問題和影響因素急待探討與解決,如目前檢測的方法有待改進和規範化;免疫複合物的形成和抗獨特型抗體存在對檢測結果的影響;循環抗原在感染宿主體內消長規律及治療後的轉歸等。
⑷綜合查病:上述各種檢查方法各有優缺點,如果將幾種方法合理搭配,由簡到繁,綜合查病,則可收到事半功倍的效果。一般在重流行區,糞檢尚能查出一定比例病人的地方,仍以糞檢為主,輔以其他方法檢查;而在基本消滅血吸蟲病地區,則應以免疫診斷為主,取得多項數據,綜合判斷。
血吸蟲流行
1.地理分布與流行概況 日本血吸蟲病流行於亞洲的中國、日本、菲律賓、印度尼西亞。建國後,經過大規模的流行病學調查,證明血吸蟲病流行長江流域及其以南的湖北、湖南、江西、安徽、江蘇、雲南、四川、浙江、廣東、廣西、上海、福建等12個省、市自治區,381個縣(市、區),這些地區的人口為7900萬,查出釘螺分布面積145億平方米。危害十分嚴重。1958年江西省余江縣率先在全國實現消滅血吸蟲病。截止1991年底,有上海、廣東、福建、廣西四省、市、自治區達到消滅血吸蟲病標準。在381個流行縣、市中已有166個達到消滅血吸蟲病標準,93個達到基本消滅標準。
目前,我國血吸蟲病的疫情仍十分嚴重,據1989年全國流行病調查,尚有150萬左右病人,其中晚期病人有5.5萬,釘螺面積為35.5億平方米,病畜119萬頭,流行疫區尚有近億人受到血吸蟲病的威脅,全國尚未控制流行的8個省122個縣(市、區),絕大多數分布在水位難以控制的江湖洲灘地區及環境複雜的大山區。
2.流行環節
⑴傳染源:日本血吸蟲病是人獸共患寄生蟲病,其終宿主除人以外,有多種家畜和野生動物。在我國,自然感染日本血吸蟲的家畜有牛、犬、豬等9種;野生動物有褐家鼠、野兔、野豬等31種。由於儲蓄宿主種類繁多、分布廣泛,使得防治工作難度加大,在流行病學上病人和病牛是重要的傳染源。評價這些動物在流行病學上的意義,既要考慮到其體內血吸蟲生物學特性;又要注意這些動物數量以及它們與人類之間的關係;還要考慮到動物糞便中的含卵量及其污染環境程度。
⑵傳播途徑:在傳播途徑的各個環節中,含有血吸蟲蟲卵的糞便污染水源、釘螺的存在以及群眾接觸疫水,是三個重要的環節。糞便污染水的方式與當地的農業生產方式、居民生活習慣及家畜的飼養管理有密切關係。當水體中存在感染血吸蟲的陽性釘螺時,便成為疫水,對人、畜具有感染性。人體感染血吸蟲的方式一般可分為生產下水和生活下水兩類。
釘螺是日本血吸蟲的唯一中間宿主。釘螺隸屬於釘螺屬,1881年在湖北採到,命名為湖北釘螺(wncomelania hupensis gredler,1881),螺殼小,圓錐形,有6~8個螺層,長10mm左右,寬約3~4mm,殼口卵圓形,外緣背側有一條粗的隆起稱唇嵴。在平原地區螺殼表面具縱肋,稱肋殼釘螺;在山丘地區表面光滑,稱光殼釘螺。
釘螺是兩棲淡水螺炎。肋殼釘螺孳生在湖沼型及水網型疫區的水漲水落、水流緩慢、雜草叢生的洲灘、湖汊、河畔、水田、溝渠邊等。光殼釘螺孳生在山丘型疫區的小溪、山澗、水田、河道及草灘等處。
釘螺雌雄異體、卵生。主要在春季產卵,一個雌螺一般產卵在100個以內。幼螺在水下生活,到秋季發育為成螺。釘螺壽命一般為1~2年。釘螺孳生地的特點是:土質肥沃、雜草叢生、水流緩慢。隨著氣溫的變化,它可分布在孳生地的土表及土層(包括泥土裂縫、洞穴、草根四周)。釘螺的食性很,包括腐敗植物、藻類、苔蘚等。釘螺在自然界生存的基本條件是適宜的溫度、水、土壤和植物。
⑶易感人群:不論何種性別、年齡和種族,人類對日本血吸蟲皆有易感性。在多數流行區,年齡感染率通常在11~20歲升至高峰,以後下降。
3.流行因素 日本血吸蟲病的流行因素包括自然因素和社會因素兩方面。自然因素很多,主要是影響血吸蟲生活史和釘螺的自然條件,如地理環境、氣溫、雨量、水質、土壤等。社會因素是指影響血吸蟲病流行的政治、經濟、文化、生產運動、生活習慣等,例如環境衛生、人群的文化素質、經濟水平、生活方式和行為等都直接影響到血吸蟲病的流行;特別是社會制度,衛生狀況和全民衛生保健制度等對防治血吸蟲病都是十分重要的。
4.流行區類型 我國血吸蟲病流行區,按地理環境、釘螺分布以及流行病學特點可分為三種類型,即平原水網型、山區丘陵型和湖沼型。
⑴平原水網型:主要分布在長江三角洲如上海、江蘇、浙江等處,這類地區河道縱橫,密如蛛網、釘螺沿河岸呈線狀分布。人們因生產和生活接觸疫水而感染。
⑵山區丘陵型:主要在我國南部,如四川、雲南等地,但華東的江蘇、安徽、福建、浙江,華南的廣西,廣東都有此型。釘螺分布單元性很強,嚴格按水系分布,面積雖不很大,但分布範圍廣,環境極複雜。
⑶湖沼型:主要分布在湖北、湖南、安徽、江西、江蘇等省的長江沿岸和湖泊周圍。存在著大片冬陸夏水的洲灘,釘螺分布面積大,呈片狀分布,佔全國釘螺總面積的82.8%。
血吸蟲防治措施
我國血吸蟲病流行嚴重、分布廣泛、流行因素複雜,根據幾十年來的防治實踐和科學研究,制訂了當前我國防治血吸蟲病的防治策略和措施,並提出了血吸蟲病防治要因地制宜,綜合治理、科學防治的方針。
1.查治病人、病牛、消滅傳染源 病人的確診需要糞檢蟲卵或孵化毛蚴,隨著血防工作深入開展,糞檢蟲卵的難度日增,因而不斷改進檢查方法,同時提出一系列血清學診斷方法,這些方法日趨完善,簡便有效。在現場大規模普查,可根據實際情況採用綜合查病方法。耕牛是重要的保蟲宿主,在防治中切不可忽視。查出的病人、病牛要及時治療。70年代我國合成了吡喹酮,是一種安全、有效、使用方便的治療藥物。對晚期患者常在接受中藥調理後,再作殺蟲治療或外科手術治療等。
2.控制和消滅釘螺 平原水網區及部分丘陵地區主要是結合生產與興修水利來螺,局部配合應用殺螺藥。湖沼地區主要是控制水位,改變釘螺的孳生環境。一定要結合生產,因地制宜採取有效措施,從控制釘螺到減少釘螺密度,最後消滅釘螺。在某些地區採取化療結合重要滅螺的防治措施,其關鍵是能找到易感地帶,並進行易感地帶滅螺。
3.加強糞便管理,搞好個人防護 結合農村愛國衛生運動,管好人、畜糞便,防止污染水體。如建造無害化糞池,糞尿混合貯存糞便方法。近年來推廣沼氣池,使糞便管理開闢了新途徑。在易感地帶反覆來螺,做到安全用水。流行季節加強個人防護,可塗擦防護藥或口服預防藥。另外,要加強宣傳教育,特別是對易感人群的健康教育很重要,引導人們的行為、習慣和勞動方式到重視自我保健的軌道上來。
血吸蟲病在中國流行已有悠久的歷史,由於大規模的農田水利基本建設和大量人口流動,給血吸蟲病的擴散提供了條件,致使這種古老的疾病仍在不斷延續。據推算全國有154萬病人,每年有數以千計的血吸蟲急性感染發生,特別對兒童的危害相當大。每年因患血吸蟲病損害健康,降低生產率而造成的經濟損失無法估算。目前,全國尚有未控制的流行區,絕大多數是流行嚴重的湖沼地區和環境複雜的邊遠山區。各流行區的情況不一,目標不同,防制對策亦應有所不同。因此,血吸蟲病防治要因地制宜、綜合治理,科學防治。
建國以來,黨和政府非常關心疫區人民的健康,組織了大規模的血吸蟲病防治和研究工作,經歷了幾十年的艱苦歷程。在1984年以前,防治血吸蟲病的目的是為了阻斷其傳播,重點放在消滅媒介螺螄上,認為消滅了螺螄血吸蟲病就失去了傳播基礎。經過反覆不斷地進行,效果並不理想。1984年由於新的安全有效藥物問世,who提出了新的防治策略,以疾病控制代替過去的傳播阻斷,養活血吸蟲病的發病,這一策略是可行的、有效的。另外,加強健康教育,使人們了解自己行為對於傳播預防血吸蟲病都有密切關係,新防治策略採用大規模和反覆化療為主的防治措施,結合安全供水和改善衛生設施,在有條件的地區結合局部滅螺,使得不少地區的感染率和感染度有所下降。目前中國血吸蟲病流行趨勢是基本控制地區和監測地區疫情尚穩定,未控制地區疫情回升基本得到遏制,並開始有所下降,血吸蟲病防治策略已經歷了以全面滅螺為主的綜合防治到以化療為主結合易感地帶滅螺的轉變過程。最終控制、消滅血吸蟲病還有很多工作要做,任務相當艱巨,還有一些理論和技術問題需要進一步研究解決。
「血吸蟲"用英語來說:
schistosome
[動] 血吸蟲, 裂體吸蟲
參看
| 關於「血吸蟲」的留言: | |
|
目前暫無留言 | |
| 添加留言 | |