皮質下痴呆
| A+醫學百科 >> 皮質下痴呆 |
一般來說,多發性腦梗死性痴呆、丘腦性痴呆以及Binswanger病病變多在皮質下神經核團與白質,其症状多屬於皮質下痴呆範圍。大面積腦梗死性痴呆與分水嶺區梗死性痴呆既涉及皮質,也涉及皮質下,其臨床症状與體征為皮質與皮質下混合性痴呆。
目錄 |
皮質下痴呆的原因
(一)發病原因
1.腦動脈閉塞導致多發性梗死和腦組織容積減少 頸內動脈或大腦中動脈起始部反覆多次的發生動脈粥樣硬化性狹窄及閉塞,使大腦半球出現多發性的較大的梗死病灶,或出現額葉和顳葉的分水嶺梗死,使腦組織容積明顯減少,一般認為當梗死病灶的體積超過80~100ml時,可因嚴重的神經元缺失和腦萎縮出現認知功能障礙的臨床表現。
2.缺血和缺氧性低灌注 大腦皮質中參與認知功能的重要部位以及對缺血和缺氧較敏感的腦組織由於高血壓和小動脈硬化所致的小血管病變,長期處於缺血性低灌注狀態,使該部位的神經元發生遲發性壞死,逐漸出現認知功能障礙。臨床常見的血管性痴呆患者可在反覆發生短暫性腦缺血發作之後,出現近記憶力減退、情緒或性格改變。國外學者通過對心血管疾病患者發生認知功能障礙所做的調查發現,有多次心力衰竭病史或心律失常病史的患者中,痴呆發生的比例明顯高於同年齡組的對照者。
3.皮質下白質病變 白質內的小動脈壁出現玻璃樣變性,管壁纖維性增生及變厚,白質發生廣泛瀰漫的脫髓鞘改變,使皮質和皮質下的聯繫受到影響,出現不同程度的認知功能障礙,最常見的類型為Binswanger病,其次還可見於伴有皮質下梗死和白質腦病的常染色體顯性遺傳腦動脈病(CADASIL)。
4.出血性病變 包括腦組織外出血的硬膜下血腫和蛛網膜下腔出血,以及大腦半球內出血性血腫,對腦實質產生直接破壞和間接壓迫,並阻塞了腦脊液循環通路,臨床逐漸出現不同程度的痴呆表現。
5.各種類型的炎症性腦血管病 包括非特異性血管炎,以及結核、梅毒、真菌、寄生蟲等均可成為腦血管性痴呆的病因。此外,血液病、一氧化碳中毒,以及中樞神經脫鞘病等偶爾也可引發腦缺血或腦梗死,進而出現痴呆症状。Wallin等曾提出過一種以神經遞質缺損為主的非多梗死的腦血性痴呆,值得注意。
(二)發病機制
腦血管性痴呆的病變分布有以下特點:①病變多發,梗死灶總體積要達到一定程度;②大塊單個病灶多見於左側;③病灶分布多見於額、顳葉及丘腦;④腦室旁白質也常受損。從機能定位看,這些區域的損害與臨床出現的智能障礙密切相關。
大腦皮質的功能極為複雜,通過密集的細胞突觸聯繫,對各種信息進行分析,綜合,隨時作出相應的反應。一旦腦組織受損,特別是雙側皮質受損,勢必影響這種精細的高級神經功能,出現各種智能障礙。但腦皮質的代償性很強,只有損害到達一定程度,才失去代償能力,出現臨床症状。
左側大腦半球在右利手的人群為優勢半球,對語言、抽象思維等高級神經活動起主導作用,一旦出現大塊病變,不難理解將顯示智能的衰退,形成痴呆。
大腦皮質與皮質下、各區均有特異的神經功能。與精神活動有緊密聯繫的如額葉、顳葉、丘腦等,常與智能密切有關。額葉皮質可通過3條環路與皮質下聯繫:①前額葉背外側與其皮質下到尾狀核、蒼白球、丘腦。其病變可出現口語與設計流暢性減慢,學習與記憶功能減退,運動程序失常。②額葉眶面到尾狀核其病變可出現性格改變,躁狂、易激惹衝動。③前額葉內側至扣帶回、紋狀體腹側。其病變表現為緘默、無欲狀,睜眼但不能自發說話,回答問題常是單音節,尿失禁。總之額葉,特別是前額葉及眶面的病變,可出現躁狂、緘默、語言及動作失流暢,缺乏原動力,注意力不集中,記憶力障礙,構成痴呆症候群。
顳葉特別是海馬,參與記憶環路(海馬-穹隆-乳頭體-丘腦前核-扣帶回),雙側海馬或優勢半球海馬病變時,可出現明顯記憶障礙,特別是近記憶力明顯減退,丟三落四,漫不經心。顳葉病變還可出現各種知覺障礙,幻嗅、幻味、視物變形,或變大變小,夢幻感,似曾相識或「陌生感」,也可出現精神運動性興奮、自傷、傷人、無意識的咀嚼、運動、摸索等自動症。以上症状多為間斷性發作,也可持續出現。
丘腦大體可分為3組核團:①前核,主要與嗅覺通路有關。來自海馬的纖維經過穹隆到丘腦下部的乳頭體,再由乳頭丘腦束到丘腦前核,再到扣帶回。此環路系著名的Papez環路與記憶有關。②外側核,再分為背腹兩部,腹前核接受蒼白球來的纖維,為錐體外系傳出的中繼站,腹後外側核及腹後內側核接受脊髓丘腦束、內側丘系及三叉丘系的纖維,再發出纖維到中央後回皮質感覺區。③內側核,又分為背內側核及中央核,接受其他丘腦核來的纖維,再發出纖維與額葉聯繫。雙側背內側核的病變可出現明顯的精神症状,如記憶力減低,淡漠、性格改變、嗜睡。丘腦病變顯示的遺忘,不僅有回憶(recall)障礙,而且有識認(recognition abiliy)障礙。丘腦性痴呆常見的病變就是丘腦內側核的局灶性腔隙性梗死。多為雙側病變,偶爾是左側單一病變。
白質病變(在CT上顯示為低密度,在MRI上顯示為高信號),特別是腦室旁白質的病變常與智能相關。側腦室前角旁的白質大抵由來自額葉的投射纖維組成,其病變主要是額葉病變的延伸,臨床出現智能障礙。側腦室后角旁的白質病變,常顯示有視空間覺(visuo-construction)、注意力、指動速度(finger-motor-speed)障礙,以及對觸覺分辨的潛伏期延長。
皮質下痴呆的診斷
1.臨床症状 臨床症状可分為2類,一類是構成痴呆的精神症状,另一類是血管病繼發的腦損害神經症狀。
在構成痴呆的精神症状中,記憶力衰退是早期的核心症状,包括近記憶、遠記憶以及即刻識記,但最早出現的是近記憶力的缺損,遠記憶力障礙多在後期出現。隨著記憶力減退,逐漸出現注意力不集中,計算力、定向力、理解力均有不同程度減退。有作者觀察到最常見的是時間定向力、計算力、近記憶力、自發書寫及抄寫能力降低。真正的精神症状相對較少。記憶力與智能的檢測目前多採用量表的形式,如記憶商(MQ)、長谷川智力量表(HDS)、簡易智能量表(MMSE)等。若患者因病情難以完成測試時,可對其親屬或同事採取社會調查問卷形式,如克萊頓皇家行為量表(CRBRS),間接了解患者的智能情況。在評價這些量表的結果時,應充分考慮受試者的病情、年齡、文化程度、心理狀態,以及測試時的環境、測試者的技術熟練程度等。應特彆強調,量表數值低下並不一定是痴呆,必須綜合考慮,必要時宜重複檢測。
由於血管病變引起的腦損害,根據部位不同可出現各種相關的神經精神症状。一般來說,位於左大腦半球皮質(優勢半球)的病變,可能有失語、失用、失讀、失書、失算等症状;位於右大腦半球的皮質病變,可能有視空間覺障礙;位於皮質下神經核團及其傳導束的病變,可能出現相應的運動、感覺及錐體外系障礙,也可出現強哭、強笑假性延髓性麻痹的症状,有時還可出現幻覺、自言自語、木僵、緘默、淡漠等精神症状。
以上症状與體征在多發性腦梗死痴呆病人常呈階梯式發展,發病可以突然,也可隱匿,每一次發作後,可留下一些神經精神症状,一次又一次疊加,直到智能全面衰退,成為痴呆。大面積腦梗死性痴呆多急性發病,病情嚴重,僥倖存活者大都會遺留嚴重的神經症状與體征,如癱瘓、臥床不起、失語、喪失生活能力,表現的痴呆多較嚴重。
皮質下動脈硬化性腦病發病多較隱匿,肢體運動障礙也比較輕微,病情可長期相對穩定,但也可在1次卒中後病情迅速加重,智能明顯降低並且進行性惡化。
丘腦性痴呆以精神症状為主,如遺忘、情緒異常、嗜睡,由於伴發腦干病變,可出現眼球垂直注視困難及其他中腦、腦橋症状。一般來說,運動症状不明顯,也不持久。
分水嶺區梗死性痴呆臨床罕見,主要依靠影像學診斷,CT或MRI於腦動脈相鄰處出現異常影像。臨床多出現在各種原因繼發的腦血管低灌流後,如長期休克,低血壓未糾正,心功能不全,不適當使用降壓藥。臨床症状可輕可重,依損及的腦區而不同,雙側病變多較嚴重,少數顯示為痴呆。
一般來說,多發性腦梗死性痴呆、丘腦性痴呆以及Binswanger病病變多在皮質下神經核團與白質,其症状多屬於皮質下痴呆範圍。大面積腦梗死性痴呆與分水嶺區梗死性痴呆既涉及皮質,也涉及皮質下,其臨床症状與體征為皮質與皮質下混合性痴呆。
2.臨床類型 腦血管性痴呆大致可分為5種臨床類型,即多梗死性痴呆、大面積腦梗死性痴呆、皮質下動脈硬化性腦病、丘腦性痴呆,以及分水嶺區梗死性痴呆。
(1)多梗死性痴呆:多梗死性痴呆為最常見的類型,是由於多數腦梗死所致的痴呆,臨床常有高血壓、動脈硬化、反覆發作的腦血管病,以及每次發作後留下的或多或少神經與精神症状,積少成多,最終成為全面的嚴重的智力衰退。
(2)大面積腦梗死性痴呆:常由於腦動脈的主幹(如大腦中動脈、基底動脈等)閉塞,引起大面積腦梗死,嚴重腦水腫,甚至出現腦疝。大部分病人可能死於急性期,少數存活的病人遺留不同程度的神經精神異常,包括痴呆,喪失工作與生活能力。
(3)皮質下動脈硬化性腦病:早在1894年,Otto Binswanger在研究麻痹性痴呆的過程中,提到有一部分痴呆病人有嚴重的腦動脈硬化,皮質下白質萎縮,作者稱為慢性進行性皮質下腦炎(chronic progresstive subcortical encephalitis);1962年,Olszewski改稱為皮質下動脈硬化性腦病(subcortical ateriosclerotic encephalopathy),現通稱為Binswanger病。此病由於生前很難診斷,長期以來未引起臨床注意,現診斷手段不斷改進,特別是影像學的進展,已有可能通過CT或MRI得出Binswanger病的正確診斷。儘管目前尚有作者對此型痴呆是否為一獨立類型置疑,但此型痴呆無論就其臨床或其病理均有其特點,應歸於腦血管性痴呆的類型之一。
(4)丘腦性痴呆(Thalamic dementia):丘腦性痴呆指由於雙側丘腦(偶爾一側丘腦)局灶性梗死或病變引起的痴呆,臨床較為罕見。丘腦性痴呆系指單純丘腦局灶性病變引起的痴呆,不包括多發性腦梗死中存在的丘腦病變。
(5)分水嶺區梗死性痴呆(Watershed infarct dementia):分水嶺梗死性痴呆又稱邊緣帶梗死性痴呆(Borderzone infarct dementia),系指由於大腦前、中、後動脈分布區交界處的長期低灌流,導致嚴重缺血甚至梗死,致腦功能障礙。臨床可出現痴呆,生前可通過影像學診斷,較少見。
目前,尚缺乏對腦血管性痴呆公認的診斷標準,根據ICD-10公布的精神與行為障礙分類,其中F01血管性痴呆的診斷要點如下:診斷的前提是存在痴呆,認知功能的損害往往不平均,可能有記憶喪失、智能損害及局灶性神經系統損害的體征,自知力和判斷力可保持較好。突然起病或呈階段性退化,以及局灶性神經系體征與症状使診斷成立的可能性加大。對於某些病例只有通過CT或最終實施神經病理學檢查才能確診。有關特徵為高血壓,頸動脈雜音,伴短暫抑鬱心境的情緒不穩,哭泣或爆發性大笑,短暫意識混濁或譫妄發作,常因進一步梗死而加劇,人格相對保持完整,但部分病人可出現明顯的人格改變,如淡漠、缺乏控制力或原有人格特點更突出,如自我中心,偏執態度或易激惹。
美國精神病學會曾在1979年對多發性腦梗死性痴呆提出了如下的診斷標準:
1.痴呆。
2.症状呈階梯式進行性過程,早期呈斑片狀缺損 。
3.局灶性神經症状和症候群(深反射亢進,伸性高反射,假性延髓性麻痹,步態異常,肢體末端無力等)。
4.從病史、體檢或實驗室檢查中可找到明顯與本病有關的腦血管病證據。
最近(1992),美國加州Alzheimer病診斷與治療中心對缺血性血管性痴呆也提出一個與Alzheimer病對應的診斷標準。根據症状、體征及影像學所見,以及必要時結合病理,得出不同的診斷結論,包括「肯定」、「可能(Probable)」、「疑似(Possible)」,以及「混合型」。特別提出所謂混合型痴呆,可能是由於Probable IVD及Possible Alzheimer』s或definite IVD及甲狀腺功能低下。
目前,國內對腦血管性痴呆診斷尚無公認的標準,但臨床診斷大概包括3點:①必須肯定為痴呆;②必須有與痴呆發病有關的腦血管病,並有影像學證實;③除外其他痴呆的病因,在與Alzheimer病鑒別時採用Hachinski的缺血評分表。
由於對腦血管性痴呆診斷尚無一致意見,加上CT檢查的普及,有作者認為診斷過寬,不能僅依靠多發性腦梗死或腦室旁白質病變來診斷腦血管性痴呆或Binswanger病。也有作者認為腦血管性痴呆不一定非有梗死,慢性進行性缺血性腦血管病也可能有痴呆,因之認為診斷不足。到底是診斷過寬?還是過嚴?可能是不同作者缺乏對腦血管性痴呆的共識,由此可見,急需一個認的診斷標準。對於腦血管性痴呆的診斷應該有嚴格的鑒別診斷,鑒別診斷包括2個面,一是鑒別是否確有痴呆,二是鑒別與其他類型痴呆的區別。
皮質下痴呆的鑒別診斷
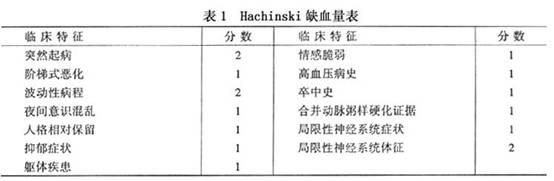
1.老年性痴呆 老年性痴呆和血管性痴呆都是老年人發生痴呆最常見的原因,兩者可以單獨發生,也可並存或先後發生。腦血管疾病亦常可使老年性痴呆加重。因此兩者存活期的鑒別診斷較困難,最後確診需病理檢查。採用Hachinski缺血量表對老年性痴呆和血管性痴呆進行鑒別在臨床上較簡單,且具有一定的準確性。即對每一臨床特徵給1分或2分,積7分以上者符合血管性痴呆,而4分以下者則為血管性痴呆(表1)。
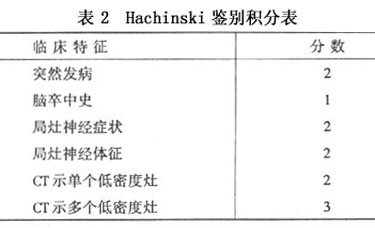
Hachinski鑒別積分表:有Hachinski缺血量表的主要內容,加上了CT掃描,凡總分低於2分者可考慮老年性痴呆,3~4分可擬診血管性痴呆,4分以上可確診血管性痴呆(表2)。
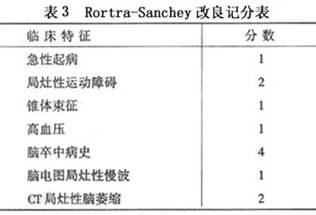
此外,採用Rortra-Sanchey改良記分法,對老年性痴呆、血管性痴呆和兩者兼有的混合性痴呆具有一定的鑒別意義。即6分以上為血管性痴呆,3分以下為老年性痴呆,兩者之間為混合性痴呆(表3)。
2.Pick病 為老年性痴呆的少見類型,占屍解腦標本的1%~7%,一般在65歲以前發病,逐漸出現自制力喪失、不修邊幅、情感淡漠、閒逛行為和食慾亢進的人格改變,有重複和刻板語言,以往熟練的技巧退化,但記憶力和計算力損害的程度較輕,症状出現的相對較晚。神經影像學檢查頭顱CT或MRI可見特徵性的額顳葉萎縮,SPECT檢查發現額顳區的腦血流量明顯減少。神經病理檢查可在額顳葉皮質發現腫大淡染的細胞——Pick細胞,胞質內含有嗜銀的包涵體——Pick小體,電子顯微鏡下觀察其內是微絲和微管的聚集。
3.Parkinson病 為60歲以上老年人好發的錐體外系疾病,臨床表現以震顫、強直和運動減少為特徵,30%的患者在病程中可合併嚴重程度的痴呆,表現為波動性的認知功能障礙和發作性視幻覺,部分患者可以出現偏側肢體運動障礙為主的症状和體征,神經影像學檢查無特徵性改變。但一些患者可同時合併有腦血管病。
4.Creutzfeldt-Jacob病 為普里昂蛋白(Prion)慢性感染所致的亞急性海綿狀腦病,臨床早期表現為進行性加重的痴呆和言語障礙,合併有精神、行為異常,手足徐動和肌陣攣,晚期出現吞咽困難、四肢癱瘓和意識障礙,平均病程6~12個月。80%的患者在疾病晚期出現EEG的特徵性改變,慢波背景上周期性發放的高波幅棘-慢綜合波,間隔為0.5~2s。頭顱CT或MRI檢查除輕度腦萎縮外,無特徵性改變。生前確定診斷亦需要腦活檢和神經病理檢查。
其腦脊液分泌或回吸收平衡障礙,以及循環通路受阻所致的一組臨床症状,表現為緩慢起病,進行性加重的步態異常、尿失禁和痴呆三聯症,發病前可有顱腦外傷、蛛網膜下腔出血或腦膜炎病史。腰穿檢查CSF壓力正常,常規及生化檢查結果正常;頭顱CT檢查可見雙側側腦室對稱性擴大,第二、四腦室及中腦導水管均明顯擴張。
1.臨床症状 臨床症状可分為2類,一類是構成痴呆的精神症状,另一類是血管病繼發的腦損害神經症狀。
在構成痴呆的精神症状中,記憶力衰退是早期的核心症状,包括近記憶、遠記憶以及即刻識記,但最早出現的是近記憶力的缺損,遠記憶力障礙多在後期出現。隨著記憶力減退,逐漸出現注意力不集中,計算力、定向力、理解力均有不同程度減退。有作者觀察到最常見的是時間定向力、計算力、近記憶力、自發書寫及抄寫能力降低。真正的精神症状相對較少。記憶力與智能的檢測目前多採用量表的形式,如記憶商(MQ)、長谷川智力量表(HDS)、簡易智能量表(MMSE)等。若患者因病情難以完成測試時,可對其親屬或同事採取社會調查問卷形式,如克萊頓皇家行為量表(CRBRS),間接了解患者的智能情況。在評價這些量表的結果時,應充分考慮受試者的病情、年齡、文化程度、心理狀態,以及測試時的環境、測試者的技術熟練程度等。應特彆強調,量表數值低下並不一定是痴呆,必須綜合考慮,必要時宜重複檢測。
由於血管病變引起的腦損害,根據部位不同可出現各種相關的神經精神症状。一般來說,位於左大腦半球皮質(優勢半球)的病變,可能有失語、失用、失讀、失書、失算等症状;位於右大腦半球的皮質病變,可能有視空間覺障礙;位於皮質下神經核團及其傳導束的病變,可能出現相應的運動、感覺及錐體外系障礙,也可出現強哭、強笑假性延髓性麻痹的症状,有時還可出現幻覺、自言自語、木僵、緘默、淡漠等精神症状。
以上症状與體征在多發性腦梗死痴呆病人常呈階梯式發展,發病可以突然,也可隱匿,每一次發作後,可留下一些神經精神症状,一次又一次疊加,直到智能全面衰退,成為痴呆。大面積腦梗死性痴呆多急性發病,病情嚴重,僥倖存活者大都會遺留嚴重的神經症状與體征,如癱瘓、臥床不起、失語、喪失生活能力,表現的痴呆多較嚴重。
皮質下動脈硬化性腦病發病多較隱匿,肢體運動障礙也比較輕微,病情可長期相對穩定,但也可在1次卒中後病情迅速加重,智能明顯降低並且進行性惡化。
丘腦性痴呆以精神症状為主,如遺忘、情緒異常、嗜睡,由於伴發腦干病變,可出現眼球垂直注視困難及其他中腦、腦橋症状。一般來說,運動症状不明顯,也不持久。
分水嶺區梗死性痴呆臨床罕見,主要依靠影像學診斷,CT或MRI於腦動脈相鄰處出現異常影像。臨床多出現在各種原因繼發的腦血管低灌流後,如長期休克,低血壓未糾正,心功能不全,不適當使用降壓藥。臨床症状可輕可重,依損及的腦區而不同,雙側病變多較嚴重,少數顯示為痴呆。
一般來說,多發性腦梗死性痴呆、丘腦性痴呆以及Binswanger病病變多在皮質下神經核團與白質,其症状多屬於皮質下痴呆範圍。大面積腦梗死性痴呆與分水嶺區梗死性痴呆既涉及皮質,也涉及皮質下,其臨床症状與體征為皮質與皮質下混合性痴呆。
2.臨床類型 腦血管性痴呆大致可分為5種臨床類型,即多梗死性痴呆、大面積腦梗死性痴呆、皮質下動脈硬化性腦病、丘腦性痴呆,以及分水嶺區梗死性痴呆。
(1)多梗死性痴呆:多梗死性痴呆為最常見的類型,是由於多數腦梗死所致的痴呆,臨床常有高血壓、動脈硬化、反覆發作的腦血管病,以及每次發作後留下的或多或少神經與精神症状,積少成多,最終成為全面的嚴重的智力衰退。
(2)大面積腦梗死性痴呆:常由於腦動脈的主幹(如大腦中動脈、基底動脈等)閉塞,引起大面積腦梗死,嚴重腦水腫,甚至出現腦疝。大部分病人可能死於急性期,少數存活的病人遺留不同程度的神經精神異常,包括痴呆,喪失工作與生活能力。
(3)皮質下動脈硬化性腦病:早在1894年,Otto Binswanger在研究麻痹性痴呆的過程中,提到有一部分痴呆病人有嚴重的腦動脈硬化,皮質下白質萎縮,作者稱為慢性進行性皮質下腦炎(chronic progresstive subcortical encephalitis);1962年,Olszewski改稱為皮質下動脈硬化性腦病(subcortical ateriosclerotic encephalopathy),現通稱為Binswanger病。此病由於生前很難診斷,長期以來未引起臨床注意,現診斷手段不斷改進,特別是影像學的進展,已有可能通過CT或MRI得出Binswanger病的正確診斷。儘管目前尚有作者對此型痴呆是否為一獨立類型置疑,但此型痴呆無論就其臨床或其病理均有其特點,應歸於腦血管性痴呆的類型之一。
(4)丘腦性痴呆(Thalamic dementia):丘腦性痴呆指由於雙側丘腦(偶爾一側丘腦)局灶性梗死或病變引起的痴呆,臨床較為罕見。丘腦性痴呆系指單純丘腦局灶性病變引起的痴呆,不包括多發性腦梗死中存在的丘腦病變。
(5)分水嶺區梗死性痴呆(Watershed infarct dementia):分水嶺梗死性痴呆又稱邊緣帶梗死性痴呆(Borderzone infarct dementia),系指由於大腦前、中、後動脈分布區交界處的長期低灌流,導致嚴重缺血甚至梗死,致腦功能障礙。臨床可出現痴呆,生前可通過影像學診斷,較少見。
目前,尚缺乏對腦血管性痴呆公認的診斷標準,根據ICD-10公布的精神與行為障礙分類,其中F01血管性痴呆的診斷要點如下:診斷的前提是存在痴呆,認知功能的損害往往不平均,可能有記憶喪失、智能損害及局灶性神經系統損害的體征,自知力和判斷力可保持較好。突然起病或呈階段性退化,以及局灶性神經系體征與症状使診斷成立的可能性加大。對於某些病例只有通過CT或最終實施神經病理學檢查才能確診。有關特徵為高血壓,頸動脈雜音,伴短暫抑鬱心境的情緒不穩,哭泣或爆發性大笑,短暫意識混濁或譫妄發作,常因進一步梗死而加劇,人格相對保持完整,但部分病人可出現明顯的人格改變,如淡漠、缺乏控制力或原有人格特點更突出,如自我中心,偏執態度或易激惹。
美國精神病學會曾在1979年對多發性腦梗死性痴呆提出了如下的診斷標準:
1.痴呆。
2.症状呈階梯式進行性過程,早期呈斑片狀缺損 。
3.局灶性神經症状和症候群(深反射亢進,伸性高反射,假性延髓性麻痹,步態異常,肢體末端無力等)。
4.從病史、體檢或實驗室檢查中可找到明顯與本病有關的腦血管病證據。
最近(1992),美國加州Alzheimer病診斷與治療中心對缺血性血管性痴呆也提出一個與Alzheimer病對應的診斷標準。根據症状、體征及影像學所見,以及必要時結合病理,得出不同的診斷結論,包括「肯定」、「可能(Probable)」、「疑似(Possible)」,以及「混合型」。特別提出所謂混合型痴呆,可能是由於Probable IVD及Possible Alzheimer』s或definite IVD及甲狀腺功能低下。
目前,國內對腦血管性痴呆診斷尚無公認的標準,但臨床診斷大概包括3點:①必須肯定為痴呆;②必須有與痴呆發病有關的腦血管病,並有影像學證實;③除外其他痴呆的病因,在與Alzheimer病鑒別時採用Hachinski的缺血評分表。
由於對腦血管性痴呆診斷尚無一致意見,加上CT檢查的普及,有作者認為診斷過寬,不能僅依靠多發性腦梗死或腦室旁白質病變來診斷腦血管性痴呆或Binswanger病。也有作者認為腦血管性痴呆不一定非有梗死,慢性進行性缺血性腦血管病也可能有痴呆,因之認為診斷不足。到底是診斷過寬?還是過嚴?可能是不同作者缺乏對腦血管性痴呆的共識,由此可見,急需一個認的診斷標準。對於腦血管性痴呆的診斷應該有嚴格的鑒別診斷,鑒別診斷包括2個面,一是鑒別是否確有痴呆,二是鑒別與其他類型痴呆的區別。
皮質下痴呆的治療和預防方法
1.一級預防 主要是對危險因素的預防干預,而血管性痴呆的危險因素分為2種:
(1)可以干預的危險因素:包括所有導致缺血性和出血性腦血管病的危險因素,如高血壓、糖尿病、高脂血症、動脈粥樣硬化、冠心病以及各種類型的心律失常。我國部分地區和日本的流行病學調查資料均顯示,吸煙、高鹽飲食和過量飲酒是腦血管病區域性發病率較高的主要危險因素。
(2)無法干預的危險因素:高齡、性別差異、種族易感性和家族遺傳病史等是腦血管病和血管性痴呆無法干預的危險因素。
而已知可干預的危險因素主要是預防腦血管病的發生,需治療和預防腦動脈硬化,控制高血壓、高血糖和高血脂等。還要積極治療原發病,在腦血管病急性期,控制腦水腫,應用腦代謝激活劑等,盡量減少神經細胞損傷對防止痴呆極為重要。
新近的資料分析顯示,外源性雌激素或雌激素與孕激素(progestin)聯合應用,均可降低腦卒中的發病率,腦卒中的相對危險性為0.69,95%可信區間為0.47~1.00,致死性腦卒中的危險性為0.37,95%可信區間為0.64~0.920,外源性雌激素替代療法,對絕經後婦女腦卒中的一級預防是有效的。除採取藥物治療外,對老年人在離退休後均應積極參加社會活動,廣交朋友,培養興趣。與子女生活在一起,不脫離家庭,不脫離社會。這些均對痴呆的預防起到藥物所不能起的作用,可延緩痴呆的發生、發展,應引起全社會的關注。
2.二級預防 主要是早期診斷和早期治療。
1974年Hachinski提出了「多灶梗死性痴呆」的診斷,認為缺血性腦血管病是中老年患者痴呆的第2種常見的危險因素和直接病因。以往臨床曾用「腦動脈硬化」來描述老年患者在出現典型的痴呆症状之前的腦功能退化表現,包括頭暈、頭痛、耳鳴的軀體症状;注意力減弱、記憶力減退、工作效率降低的智能損害;以及抑鬱、焦慮、性情和人格改變的精神情緒異常等,目前將這些表現統稱為「腦功能不全症候群」,但有的學者認為這些症状是痴呆前期的臨床表現。特別是在患者出現腦功能不全症候群的臨床表現時,及早進行對症治療,可防止血管性痴呆狀的出現和加重。因此,血管性痴呆比Alzheimer病有著更為重要的預防和治療意義。
3.三級預防 是對痴呆病人的康復治療。除藥物治療外,包括心理治療、語言訓練、肢體功能訓練,均應有計劃進行,循序漸進,堅持不懈,肯定會有所改善大部分病人均可望好轉。
參看
| 關於「皮質下痴呆」的留言: | |
|
目前暫無留言 | |
| 添加留言 | |