開角型青光眼
| A+醫學百科 >> 開角型青光眼 |
此類青光眼較常見,多見於中年人以上,青年人亦可發生,常為雙側性,起病慢眼壓逐漸升高,房角始終保持開放,多無明顯自覺症状,往往到晚期視力視野有顯著損害時,方被發現,因此早期診斷甚為重要。
目錄 |
病因病理病機
開角型青光眼的病因及病理改變迄今尚未完全了解。這類青光眼的前房角是開放的,(圖10-6)大都是寬角,其發病原因可能是由於小梁網,Schlemm管或房水靜脈出現變性或硬化,導致房水排出系統阻力增加。阻礙的部位大多在小梁網,少部分在房水排出通道的遠端(圖10-7)。近年來對青光眼標本進行光鏡和電鏡觀察,發現在Schlemm管壁內皮下及內皮網間隙中沉澱大量斑狀物一酸性粘多糖蛋白複合物,這些斑狀物的量與房水流暢係數有明顯的負相關關係。
研究還表明開角型青光眼房水排出阻力主要在於Schlemm管本身,管腔變窄、進行性萎縮閉塞,使房水流出阻力增加,是導致眼壓升高的主要原因。
症状表現
開角型青光眼早期無明顯自覺症状,當發展到中晚期時,方感覺有輕微頭痛、眼痛、視物模糊及虹視等,休息後可自行消失,故易被誤認為視力疲勞所致。中心視力可維持相當長時間不變,但視野可很早出現缺損,最後由於長期高眼壓的壓迫,視神經逐漸萎縮。視野隨之縮小、消失而失明。整個病程外眼無明顯變化,僅在晚期瞳孔有輕度擴大,虹膜萎縮。
1.眼壓:
在病變早期,眼壓多不穩定,呈波動狀,1天之內可能有數小時眼壓升高,而在就診時眼壓可能正常。因此,只有測量24h眼壓或做激發試驗,才有助於診斷。
2.視野:
早期多為中心視野改變,如生理盲點上下擴大,呈火焰狀暗點,出現旁中心暗點,以至以後相繼形成弓形暗點。隨著病程進展,周邊視野開始在鼻側縮小缺損,繼之向心性縮小呈管狀視野,最後中心視力喪失。
3.眼底:
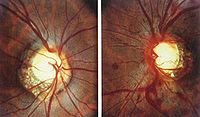
早期視乳頭與生理凹陷尚保持正常狀態,生理凹陷與視乳頭直徑比例為3:10,即杯盤比為0.3。眼壓持續升高後,生理凹陷擴大並加深(杯盤比達0.6以上),甚至達到視盤邊緣,形成青光眼杯。晚期典型的青光眼杯,其凹陷直達視盤邊緣,血管越過視乳頭邊緣呈屈膝狀,且被推向鼻側,整個乳頭呈蒼白色變化是診斷本病的一個重要指征。
臨床診斷
慢性單純性青光眼早期診斷對保護視功能極為重要。
1.病史:
詳細詢問家庭成員有無青光眼病史,對主訴頭痛、眼脹、視力疲勞、特別是老視出現比較早的患者,老年人頻換老視眼鏡等,應詳細檢查及隨訪。
2.眼壓:
在早期眼壓不穩定,一天之內僅有數小時眼壓升高。因此,測量24小時眼壓曲線有助於診斷。隨著病情的發展,基壓逐漸增高。當基壓與高峰壓之間的差值甚小或接近於零時,就意味著本病發展到最後階段。
眼壓描記:開角型青光眼病人的房水排出流暢係數降低,因而眼壓描記時房水流暢係數C常低於正常值。C值正常範圍為0.19~0.65,病理範圍<0.13。壓暢比Po/C,正常範圍<100,病理範圍>120。
3.眼底改變:
視盤凹陷增大是常見的體征之一。早期視盤無明顯變化,隨著病情的發展,視盤的生理凹陷逐漸擴大加深,最後可直達邊緣,形成典型的青光眼杯狀凹陷。視盤因神經纖維萎縮及缺血呈蒼白色,正常人視盤杯/盤比常在0.3以下,若超過0.6或兩眼杯/盤比之差超過0.2,應進一步作排除青光眼檢查。亦要注意與先天異常鑒別。視盤鄰近部視網膜神經纖維層損害是視野缺損的基礎,它出現在視盤或視野改變之前,因此,可作為開角型青光眼早期診斷指標之一。檢查時,要充分散瞳和使用足夠亮度的無赤光道直接檢眼鏡。早期青光眼,上、下顳側弓狀走行的神經纖維層中,可發現呈暗黑色的細隙狀或楔狀局限性小缺損。晚期則呈普遍瀰漫性萎縮,視網膜呈黃色、顆粒狀及血管裸露。
4.視野:
開角型青光眼在視盤出現病理性改變時,就會出現視野缺損。
(1)中心視野缺損
早期視野缺損主要有旁中心暗點及鼻側階梯狀暗點(Ronne氏鼻側階梯),前者位於Bjerrum區或在固視點之旁;表現為與生理盲點不相連的暗點,並向中心彎曲而形成弓形暗點(Bjerrum暗點),最後直達鼻側的中央水平線,形成鼻側階梯(Ronne鼻側階梯)。
(2)周邊視野改變:首先是鼻側周邊視野縮小,常在鼻上方開始,以後是鼻下方,最後是顳側,鼻側變化進展較快,有時鼻側已形成象限性缺損或完全缺損,而顳側視野尚無明顯變化,如果顳側視野亦開始進行性縮小,則最後僅剩中央部分°~10°一小塊視野,稱為管狀視野,也可在顳側留下一小塊島嶼狀視野,這些殘留視野進一步縮小消失,就導致完全失明。
5.前房角:
開角型青光眼多為寬角,即使眼壓升高仍然開放。
6.激發試驗:
開角型青光眼早期診斷有困難時可作以下試驗。
(1)飲水試驗:檢查前晚10點以後停止飲食,第二天清晨空腹5分鐘內飲水1000毫升,飲水前先測眼壓,飲水後每15分鐘測眼壓一次,共4次,如飲水後眼壓高於飲水前8毫米汞柱以上為陽性,檢查前應停止抗青光眼藥物至少48小時,患有心血管疾病、腎病及嚴重潰瘍病者忌用。
(2)妥拉蘇林試驗:測量眼壓後,在結膜下注射妥拉蘇林10毫克,然後每隔15分鐘測眼壓一次,共測4-6次,注射後眼壓升高1.197kpa(9毫米汞柱)以上者為陽性,妥拉蘇林能使眼壓升高,是因為它有擴張血管的作用,可增加房水的產生。
(3)眼球壓迫試驗:為診斷開角型青光眼較可靠的試驗之一,檢查時將視網膜動脈壓計置外直肌止端,指向眼球中心,加壓65克(壓力波動在±2.5克範圍內)共4分鐘,去除壓力後立即再測眼壓,計算眼壓下降率R= P0-P1/P0 ×100%,R 正常值≥91%,可疑範圍為45-50%,病理範圍是≤44%,P0是開始眼壓,Pt是終末眼壓。
7.特殊檢查
(1)Farnsworth Panel D15和Farnsworth 100-Hue色覺檢查早期患者常有藍-黃色覺障礙。
(2)對比敏感度檢查(contrast sensitivity test) 開角型青光眼患者對此敏感度閾值升高,敏感度降低。
(3)圖形視網膜電流圖(pattern electroretinogram) 早期患者即出現波幅降低。
(4)圖形視誘發電位(pattern visual evoked potentials) 開角型青光眼患者的圖形視誘發電位波幅降低,潛伏期延長。
上述檢查的陽性結果必須與眼壓、視盤和視野改變結合起來考慮。
治療措施
本病治療原則是:①先用藥物治療,若各種藥物在最大藥量下仍不能控制眼壓,可考慮手術治療;②先用低濃度的藥液後用高濃度的藥液滴眼,根據不同藥物的有效降壓作用時間,決定每天點藥的次數,最重要的是要保證在24小時內能維持有效藥量,睡前可改用眼膏塗眼;③長期應用抗青光眼藥物,若出現藥效降低時,可改用其他降壓藥,或聯合應用。
1.藥物治療:
(1)縮瞳藥:常用0.5%~2%毛果雲香鹼點眼,必要時可用4%,副作用少,每日~4次,滴眼後10~15分鐘開始縮瞳,30~50分鐘達到最大作用,點藥時間根據24小時眼壓曲線情況,以在眼壓開始上升時為宜,一般清晨起床及晚間睡前各一次甚為重要,藥物的濃度及點眼次數是依眼壓高低而定,原則上是最低的濃度,最少的次數,維持眼壓在20毫米汞柱以下最為理想,現在有用一種軟性親水接觸鏡,浸泡在1%匹羅卡品中2分鐘後戴入眼內,30分鐘後眼壓開始下降,可持續24小時,七十年代開始,有人將藥物製成藥膜、放入結膜囊內,它就能用恆定的速度逐漸釋放出來,在眼部長時間保持恆定的濃度,常用的是毛果雲香鹼藥膜,將它放在下瞼穹窿部,可維持降壓作用一周。
(2)擬腎上腺素類藥物:此藥既能減少房水的產生,又能增加房水流暢係數,不縮小瞳孔,不麻痹睫狀肌,常用1~2%左旋腎上腺素,降眼壓作用可持續12~24小時,可每日點眼1~2次,常與匹羅卡品配合使用,效果良好,常見的局部副作用是反應性結膜充血及濾泡性結膜炎,少數可見結膜及角膜色素沉著。
(3)醋氮醯胺(diamox):如用上述藥物後眼壓仍高,可加服醋氮醯胺,劑量和次數可根據眼壓高低而定,一般為250毫克每日~4次,如眼壓下降至正常即可停服。
(4)β腎上腺素能受體阻滯劑:其目的是抑制房水生成,現用的有α或β腎上腺素的受體阻滯劑。
①心得安:能減少房水生成及增加房水排出量,口服40毫克,每日二次,服後一小時眼壓開始下降,3小時後降至最低,作用可持續6小時,亦可配成1~2%溶液點眼,每日~4次,冠心病及支氣管哮喘病者禁用。
②噻嗎心安(timolol):0.5~2%溶液點眼每日二次,點後1~2小時眼壓降至最低,可持續7小時。
(5)對視神經萎縮的患者,可給予復方丹參,維生素B1、B12、C、E及三磷酸腺苷等藥以維持視功能。
2.手術治療:
如經用多種藥物治療,仍不能將眼壓控制在2.66kpa(20毫米汞柱)以下,或視盤凹陷繼續加深、視力或視野繼續下降或縮小時,應考慮手術治療,如雷射小梁成形術、小梁切除術或其他球外引流手術,手術後,仍可能有10~15%的病人眼壓得不到控制。
參看
健康問答網關於開角型青光眼的相關提問
| Error: It's not possible to get http://www.wenda120.com/tags/1448/rss... |
|
|||||||||||||||||
| 關於「開角型青光眼」的留言: | |
|
目前暫無留言 | |
| 添加留言 | |