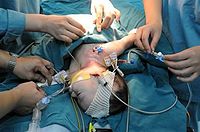
全身麻醉
| A+醫學百科 >> 全身麻醉 |
麻醉藥經呼吸道吸入、靜脈或肌肉注射進入體內,產生中樞神經系統的抑制, 臨床表現為神志消失、 全身疼覺喪失、遺忘、反射抑制和骨骼肌鬆弛,稱為全身麻醉。對中樞神經系統抑制的程度與血液內藥物濃度有關,並且可以控制和調節。這種抑制是完全可逆的,當藥物被代謝或從體內排出後,病人的神志及各種反射逐漸恢復。
目錄 |
起源
西方起源
17世紀之前,需要進行手術的病人靠用酒精、鴉片、莨菪或曼德拉草根來減輕疼痛。然而,使病人失去知覺
所需要的劑量很大,常常是致命的。17世紀後,手術是在病人處於抑制狀態下進行的,因此,病人常常因疼痛而大聲尖叫。
麻醉藥的發現純屬偶然。1799年,漢弗萊•戴維發現,如果他吸入一氧化二氮,一氧化二氮會使自己發笑。他邀請朋友們參加「笑氣」聚會。
後來在1815年,另一位蓍名的科學家麥可•法拉第發現了乙醚也有類似的作用,並邀請他的朋友來享用。
直到19世紀40年代一位名叫傑克遜的化學家建議他的學生,即牙科醫師威廉•莫頓,應用乙醚進行局部麻醉。當他用乙醚麻醉一顆將要鑽孔的牙齒時,發現病人的整個口腔都失去了知覺,他想知道可否將乙醚用於全身麻醉,於是他先在動物身上,後在自己身上進行了實驗。
1848年10月,莫頓公開演藝了用乙醚麻醉全身,無疼痛地切除了一位病人頸部的腫瘤。從那以後,乙醚迅速得到廣泛的應用。
麻醉的迅速採用終於使手術變得不疼了,然而,教會卻禁止在分娩時使用止痛劑,他們堅持認為,《聖經》說過分娩應該是痛的。1853年,維多利亞女王在生產時用了麻醉劑。以後分娩時用麻醉劑逐漸被廣泛接受。
我國起源
翻開李時珍的著作《本草綱目》,我們找到了答案。《本草綱目•草部》中記載了一種叫做曼佗羅花的草藥具有麻醉的神奇功效。曼佗羅相傳從印度傳入,是茄科草本植物,其花冠可以入藥。《本草綱目》中說曼佗羅花又被稱為風匣兒、山茄子,氣味辛、溫、有毒,可以「作麻醉藥。秋季采曼陀羅花,陰乾,等分為末,熱酒調服三錢。為一會即昏昏如醉。割瘡、炙火宜先服此,即不覺痛苦。」可見最遲至明朝,曼佗羅
花作為麻醉藥,已普遍為中醫所採用。現代中醫則把曼佗羅花稱為洋金花,明確指出該花有強致幻和麻醉作用,可以作為麻藥使用,並在臨床實踐中,洋金花的效果已經得到了成功的證明。洋金花現已用於麻醉和治療多種疾病。以洋金花配草烏、川芎、當歸等煎湯內服,可進行中藥手術麻醉,術後一般恢復良好。
常用藥物
吸入麻醉物:乙醚(Ether)笑氣(Nitrousoxide)氟烷(Halothane)恩氟烷(Enflurane)異氟烷(Isoflurane)七氟烷(Sevoflurane)地氟烷(Desflurane)。
肌松藥:琥珀膽鹼(司可林,SuxemethoniumSuccinylcholine,Scoline)、氯筒箭毒鹼(氯管箭毒鹼,Tubocurarine)、泮庫溴銨(潘可羅寧,Pancuronium)、維庫溴胺(萬可松,Vecuronium)、阿曲庫銨(卡肌寧,Atracurium)
實施
全身麻醉的誘導
全身麻醉的誘導(inductionofanesthesia)是指病人接受全麻藥後, 由清醒狀態到神志消失,並進入全麻狀態後進行氣管內插管,這一階段稱為麻醉誘導期。誘導前應準備好麻
醉機、氣管插管用具及吸引器等,開放靜脈和胃腸減壓管,測定血壓和心率的基礎值,有條件者應監測心電圖和SpO2。全麻誘導方法有:1、吸入誘導:
(1)開放點滴法:以金屬絲網面罩繃以紗布扣於病人口鼻上,將揮發性麻醉藥滴於紗布上,病人吸入麻醉藥的蒸汽逐漸進入麻醉狀態。以往主要用於乙醚麻醉,現今有時也用於小兒麻醉。
(2)麻醉機面罩吸入誘導法;將面罩扣於病人口鼻部,開啟麻醉藥揮發器,逐漸增加吸入濃度,待病人意識消失並進入麻醉第三期,即可靜注肌松藥行氣管內插管。如同時吸入60%N2O,誘導可加速。
2、靜脈誘導:與開放點滴法相比病人舒適,不污染環境,比面罩吸入法迅速,但麻醉分期不明顯,深度亦難以判斷,對循環的干擾較大,同時需要先開放靜脈,對於小兒及不合作的病人有一定的困難,實行時需預先氧合、去氮等處理。
3、靜吸複合誘導:與吸入誘導法相比,靜脈誘導較迅速,病人也較舒適,無環境污染。但麻醉分期不明顯,對循環的干擾較大。開始誘導時,先以面罩吸入純氧2~3分鐘,增加氧儲備並排出肺及組織內的氮氣。根據病情選擇合適的靜脈麻醉藥及劑量,如硫噴妥鈉、依託咪酯、丙泊酚等,從靜脈緩慢注入並嚴密監測病人的意識、循環和呼吸的變化。待病人神志消失後再注入肌松藥,全身骨骼肌及下頜逐漸鬆弛,呼吸由淺到完全停止。這時應用麻醉面罩進行人工呼吸,然後進行氣管內插管。插管成功後,立即與麻醉機相連接並行人工呼吸或機械通氣。為減輕氣管內插管引起的心血管反應,可在插管前靜注芬太尼3~5μg/kg。
全身麻醉的維持
全麻維持期的主要任務是維持適當的麻醉深度以滿足手術的要求,如切皮時麻醉需加深,開、關腹膜及腹腔探查時需良好肌松。同時,加強對病人的管理,保證循環和呼吸等生理功能的穩定。
1.吸入麻醉藥維持:經呼吸道吸入一定濃度的吸入麻醉藥,以維持適當的麻醉深度。目前吸入的氣體麻
醉藥為氧化亞氮,揮發性麻醉藥為氟化類麻醉藥,如恩氟烷、異氟烷等。由於氧化亞氮的麻醉性能弱,高濃度吸入時有發生缺氧的危險,因而難以單獨用於維持麻醉。揮發性麻醉藥的麻醉性能強,高濃度吸入可使病人意識、痛覺消失,能單獨維持麻醉。但肌松作用並不滿意,如盲目追求肌松,勢必增加吸入濃度。吸入濃度越高,對生理的影響越嚴重。因此,臨床上常將N2O-O2-揮發性麻醉藥合用,N2O的吸入濃度為50%~70%,揮發性麻醉藥的吸入濃度可根據需要調節,需要肌肉鬆弛時可加用肌松藥。肌松藥不僅使肌肉鬆弛,並可增強麻醉作用,以減輕深麻醉時對生理的影響。使用氧化亞氮時,麻醉機的流量表必須精確。為避免發生缺氧,應監測吸入氧濃度或脈搏氧飽和度(SpO2),吸入氧濃度不低於30%為安全。揮發性麻醉藥應採用專用蒸發器以控制其吸入濃度。有條件者可連續監測吸入麻醉藥濃度,使麻醉深度更容易控制。
2.靜脈麻醉藥維持:全麻誘導後經靜脈給藥維持適當麻醉深度的方法。靜脈給藥方法有單次、分次和連續注入法三種,應根據手術需要和不同靜脈全麻藥的藥理特點來選擇給藥方法。目前所用的靜脈麻醉藥中,除氯胺酮外,多數都屬於催眠藥,缺乏良好的鎮痛作用。有的藥物如硫噴妥鈉,在深麻醉時雖有一定的鎮痛作用,但對生理的影響也很大。因此,單一的靜脈全麻藥僅適用於全麻誘導和短小手術,而對複雜或時間較長的手術,多選擇複合全身麻醉。
複合全身麻醉
是指兩種或兩種以上的全麻藥複合應用,彼此取長補短,以達到最佳臨床麻醉效果。隨著靜脈和吸入全麻藥品種的日益增多,麻醉技術的不斷完善,應用單一麻醉藥(如乙醚)達到所有全麻作用的方法,基本上不再應
用,而複合麻醉在臨床上得到越來越廣泛的應用。根據給藥的途徑不同,複合麻醉可大致分為全靜脈複合麻醉和靜脈與吸入麻醉藥複合的靜吸複合麻醉。
全靜脈複合麻醉或稱全憑靜脈麻醉(totalintravenousanesthesia,TIVA)是指在靜脈麻醉誘導後,採用多種短效靜脈麻醉藥複合應用,以間斷或連續靜脈注射法維持麻醉。現在常用靜脈麻醉藥的鎮痛作用很差,故在麻醉過程中需用強效麻醉性鎮痛藥,以加強麻醉效果,抑制應激反應。為了達到肌肉鬆弛和便於施行機械通氣的目的,必須給予肌松藥。因此,單純應用靜脈麻醉藥達到穩定的麻醉狀態,必須將靜脈麻醉藥、麻醉性鎮痛藥和肌松藥結合在一起。這樣即可發揮各種藥物的優點,又可克服其不良作用;具有誘導快、操作簡便、可避免吸入麻醉藥引起的環境污染;如果用藥適時、適量,可使麻醉過程平穩,恢復也較快。但是,由於是多種藥物的複合應用,如何根據藥理特點選擇給藥時機及劑量是十分重要的,也是相當困難的。麻醉體征與麻醉分期也難以辨別,麻醉後清醒延遲及肌松藥的殘餘作用也可帶來嚴重併發症。因此,麻醉科醫師必須精通各種藥物的藥理特點,才能靈活用藥,取得良好麻醉效果。同時應嚴密監測呼吸及循環功能的變化,仔細觀察淺麻醉時應激反應的體征,有條件者應監測血藥濃度,或根據藥代動力學特點用微機控制給藥,以避免發生術中知曉。全靜脈全麻的基本原則雖然無多大爭議,但具體的複合方法、劑量大小及給藥時機則有較大區別。目前常用的靜脈麻醉藥有丙泊酚、咪唑安定,麻醉性鎮痛藥有嗎啡、芬太尼,而肌松藥則根據需要選用長效或短效者。長效肌松藥可分次靜注,而短效肌松藥以及其它藥,最好應以微量泵持續靜脈注入。
目前仍沒有統一的複合配方,多應用芬太尼3~5g/kg+丙泊酚4~8mg/(kg.h)+肌松藥,或大劑量芬太尼50~100g/kg+咪達唑侖+肌松藥,或丙泊酚(咪達唑侖)+氯胺酮+肌松藥維持麻醉。
靜吸複合麻醉:全靜脈麻醉的深度缺乏明顯的標誌,給藥時機較難掌握,有時麻醉可突然減淺。因此,常吸入一定量的揮發性麻醉藥以保持麻醉的穩定。吸入恩氟烷、異氟烷者較多,七氟烷和地氟烷也開始應用。一般在靜脈麻醉的基礎上,於麻醉減淺時間斷吸入揮發性麻醉藥。這樣即可維持相對麻醉穩定,又可減少吸入麻醉藥的用量,且有利於麻醉後迅速蘇醒。也可持續吸入低濃度(1%左右)吸入麻醉藥,或50%~60%N2O,以減少靜脈麻醉藥的用量。靜吸複合麻醉適應範圍較廣,麻醉操作和管理都較容易掌握,極少發生麻醉突然減淺的被動局面。但如果掌握不好,也容易發生術後清醒延遲。
全麻深淺的判斷
1、乙醚麻醉深淺及分期標準系以意識、痛覺消失,反射活動、肌肉鬆弛、呼吸及血壓抑制的程度為標準。由於肌松藥的應用,肌松及呼吸抑制的程度已不再是判斷深淺的指標,大劑量肌松藥的應用,有可能出現病人雖不能動,而痛覺仍存在及術中知曉之弊。
2、有自主呼吸者,手術刺激時呼吸增速加深、心率增快、血壓各蒿多為淺麻醉的表現。而眼球固定,眼淚「汪汪」雖為淺麻醉的表現,一旦眼淚乾燥則為「過深」的表現。因此循環的穩定仍為一重要指標。
3、揮發性吸入麻醉藥麻醉性能強,大量吸入雖可使病人意識、痛覺消失,但肌松作用並不滿意,如盲目追求肌松勢必付出深麻醉的代價,故複合麻醉仍在於合理配伍,避免深麻醉。
4、吸入麻醉藥呼氣末濃度達1.3MAC以上時痛覺方可消失,0.3MAC時病人即可清醒。
5、維持適當的麻醉深度是重要而複雜的,應密切觀察病人,綜合各方面的判斷方為合適。根據手術刺激的強弱及時調節麻醉深度更為重要。
呼吸管理
保持呼吸道通暢
1、病人意識消失後呼吸道可因舌後墜而堵塞,防止舌後墜的方法:
(1)托起下頜:以雙手置於病人的下頜角,將下頜向上方托起,使下齒置於上齒之外,舌根即可脫離上齶。麻醉誘導時麻醉者以左手4、5指置於左下頜角之後托起下頜,其餘三指扣住口罩,右手擠壓呼吸囊行人工呼吸。
(2)頭後仰法:病人仰臥,右手置於病人之前額及枕部使頭部向後仰,頸部向前牽伸。
(4)行氣管內插管。
3、及時清除呼吸道內的分泌物。
4、嚴防導管脫出總氣管,導管固定要可靠,變動本位後應再次檢查導管位置。
維持有效的通氣量
1、輔助呼吸:病人自主呼吸但交換量不足時可行輔助呼吸。操作方法:
(1)於病人吸氣開始時擠壓呼吸囊使病人的潮氣量增加,而呼氣時則放鬆呼吸囊,呼出氣體排至囊內。
(2)擠壓頻率可每間隔一次正常呼吸後擠壓一次,壓力一般為0.98~1.47kPa(10~15cmH2O),但與病人的胸肺順應性有關,以胸廓中度吹張為宜。
(3)輔助呼吸時必須與病人的自主呼吸同步;維持跔呼氣時間,吸:呼比以1:2為宜。
2、控制呼吸:當自主呼吸完全消失,可採用手擠壓呼吸囊或開啟呼吸器進行控制呼吸。主要用於全麻誘導時及維持期採用肌松藥者。
呼吸功能監測
1、通氣功能:應監測VT、F和MV;PaCO2和ETCO2是判斷通氣功能最為可靠的指標,麻醉期間應儘可能採納。
2、SpO2:是監測氧合的重要指標,可以連續監測,但術中影響的因素較多,必要時查PaO2.
3、F1O2:應用N2O時應監測,避免發生低氧血症。
4、氣道壓的峰值(peakairwaypressure):一般應低於1.96kPa(20cmH2O),若3.92kPa(40cmH2O)有發生呼吸道梗阻的可能,應查明原因。
5、胸肺順應性:是肺通氣功能的效率指標,正常時為100ml/cmH2O(△V/△P)(1cmH2O=0.98kPa)。
併發症及處理
反流與誤吸
全麻時容易發生反流和誤吸,尤其以產科和小兒外科病人的發生率較高。一旦發生,其後果嚴重,誤吸入大量胃內容物的死亡率可高達70%。全麻誘導時因病人的意識消失,咽喉部反射消失,一旦有反流物即可發生誤吸。各種原因引起的胃排空時間延長,使胃內存積大量胃液或空氣,容易引起反流。全麻後病人沒有完全清醒時,吞咽嗆咳反射未恢復,也易發生胃內容物的反流及誤吸。由於誤吸入物的性質(胃液、血液或固體)、pH值、吸入物的量不同,臨床表現也有很大差別。無論誤吸物為固體食物或胃液,都可引起急性呼吸道梗阻。完全性呼吸道梗阻可立即導致窒息、缺氧,如不能及時解除梗阻,可危及病人的生命。誤吸胃液可引起肺損傷、支氣管痙攣和毛細血管通透性增加,結果導致肺水腫和肺不張。肺損傷的程度與胃液量和pH相關,吸入量越大,pH越低,肺損傷越重。麻醉期間預防反流和誤吸是非常重要的,主要措施包括:減少胃內物的滯留,促進胃排空,降低胃液的pH,降低胃內壓,加強對呼吸道的保護。手術麻醉前應嚴格禁飲禁食,減少胃內容物。腸梗阻或腸功能未恢復者,應插胃管持續吸出胃內容物以減少誤吸的發生率。H2受體阻滯劑如甲氰咪胍(cimetidine)、雷尼替丁(ranitidine)等,可抑制胃酸分泌,減少胃液量。抗酸藥可以提高胃液pH值,以減輕誤吸引起的肺損害。飽胃病人需要全麻時,應首選清醒氣管內插管,可減少胃內容物的反流和誤吸。對於麻醉前估計插管不困難者,也可選擇快速誘導,但必須同時壓迫環狀軟骨以防發生反流。
呼吸道梗阻
上呼吸道梗阻
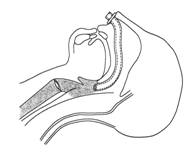
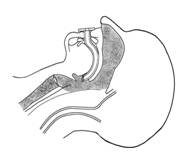
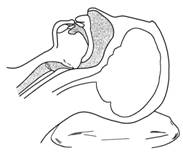
常見原因為機械性梗阻,如舌後墜(圖1)、口腔內分泌物及異物阻塞、喉頭水腫等。不全梗阻表現為呼吸困難並有鼾聲。完全梗阻者有鼻翼扇動和三凹征,雖有強烈的呼吸動作而無氣體交換。舌後墜時可將頭後仰、托起下頜(圖7-7)、置入口咽或鼻咽通氣道(圖2,圖3),
同時清除咽喉部的分泌物及異物,即可解除梗阻。喉頭水腫多發生於嬰幼兒及氣管內插管困難者,也可因手術牽拉或刺激喉頭引起。輕者可靜注皮質激素或霧化吸入腎上腺素;嚴重者應行緊急氣管內插管或氣管切開。梗阻的另一常見原因是喉痙攣,常在淺麻醉下或缺氧時刺激喉頭而誘發。喉痙攣時,病人表現呼吸困難,吸氣時有雞鳴聲,可因缺氧而發生紫紺。輕度喉痙攣者經加壓給氧即可解除,嚴重者可經環甲膜穿刺置管行加壓給氧,多數均可緩解。對上述處理無效或嚴重喉痙攣者,可靜注琥珀膽鹼25-50mg後行氣管內插管。為預防喉痙攣的發生,應避免在淺麻醉時刺激喉頭;採用硫噴妥鈉麻醉或行尿道、宮頸擴張等手術時,應給予阿托品,預防喉頭副交感神經張力增高。
下呼吸道梗阻
常見機械性梗阻原因為氣管導管扭折、導管斜面過長而緊貼在氣管壁上、分泌物或嘔吐物誤吸入後堵塞氣管及支氣管。梗阻不嚴重者除肺部聽到羅音外,可無明顯症状;梗阻嚴重者可呈現呼吸困難、潮氣量降低、氣道阻力高、缺氧紫紺、心率增快和血壓降低,如處理不及時可危及病人的生命。麻醉前應仔細挑選氣管導管,過軟或不合格者應丟棄,術中應經常檢查導管的位置,避免因體位改變而引起導管扭折。經常聽診肺部,及時清除呼吸道內的分泌物。下呼吸道梗阻也可因支氣管痙攣引起,多發生在有哮喘史或慢性支氣管炎病人。在淺麻醉時支氣管內異物或炎症刺激,肌松藥的組胺釋放作用,均可誘發支氣管痙攣。因此,維持適當的麻醉深度和良好的氧合是緩解支氣管痙攣的重要措施,必要時可靜注氨茶鹼0.25mg或氫化可的松100mg。
通氣量不足
麻醉期間發生通氣不足(hypoventilation)時,主要表現為CO2瀦留;而恢復期發生通氣不足,除CO2瀦留外,還可發生低氧血症。血氣分析顯示PaCO2高於50mmHg,同時pH小於7.30。顱腦手術的損傷、麻醉藥、麻醉性鎮痛藥和鎮靜藥的殘餘作用,是引起中樞性呼吸抑制的主要原因,應以機械通氣維持呼吸直到呼吸功能的完全恢復,必要時以桔抗藥逆轉。肝腎功能不全、電解質紊亂及抗生素的應用等,可使肌松藥
的代謝速度減慢,加重術後肌松藥的殘餘作用而導致通氣不足,應輔助或控制呼吸直至呼吸肌力的完全恢復,必要時給以桔抗。胸、腹部手術後,疼痛刺激,腹脹,胸腹帶過緊及過度肥胖等因素,可限制胸廓膨脹而導致通氣不足,應加強術後鎮痛,鼓勵和幫助病人深吸氣和咳嗽。
低氧血症
吸空氣時,SpO2<90%,PaO2<60mmHg或吸純氧時PaO2<90mmHg即可診斷低氧血症(hypoxemia)。臨床表現為呼吸急促、紫紺、躁動不安,心動過速、心律紊亂、血壓升高等。常見原因和處理原則為:①麻醉機的故障、氧氣供應不足可引起吸入氧濃度過低;氣管內導管插入一側支氣管或脫出氣管外以及呼吸道梗阻均可引起低氧血症,應及時糾正。②彌散性缺氧:多見於N2O吸入麻醉,停止吸入N2O後應吸純氧5~10分鐘。③肺不張:因分泌物過多或通氣不足等因素引起肺容量降低所致。大範圍肺不張可表現頑固性低氧血症,胸片可見肺萎陷,應以纖維支氣管鏡吸痰,嚴重者應以PEEP治療。④肺誤吸入:其嚴重程度取決於吸入物的pH值及容量,pH低於2.5,容量大於0.4ml/kg者危險性明顯增加。輕者對氧治療有效,嚴重者應行機械通氣治療。⑤肺水腫:可發生於急性左心衰或肺毛細血管通透性增加。治療包括強心、利尿、擴血管、吸氧及機械通氣治療。
低血壓
麻醉期間收縮壓下降超過基礎值的30%或絕對值低於80mmHg者應及時處理。臨床表現為少尿或代謝性酸中毒。嚴重者可出現器官灌注不足體征,如心肌缺血、中樞神經功能障礙等。麻醉過深可導致血壓下降、脈壓變窄,若麻醉前已有血容量不足者,表現更為明顯。應在減淺麻醉的同時補充血容量。術中失血過多可引起低血容量性休克,應監測尿量、血紅蛋白及血細胞比容(HCT),必要時監測CVP或PCWP以指導輸液輸血。過敏反應、腎上腺皮質功能低下及復溫時,均可引起血管張力降低而導致低血壓。治療包括補充血容量,恢復血管張力(應用血管收縮藥)及病因治療。術中牽拉內臟時常可引起反射性血壓下降,同時發生心動過緩。應及時解除刺激,必要時給予阿托品治療。
高血壓
麻醉期間舒張壓高於100mmHg或收縮壓高於基礎值的30%,都應根據原因進行適當治療。常見原因有:與並存疾病有關,如原發性高血壓、甲亢、嗜鉻細胞瘤、顱內壓增高等。與手術、麻醉操作有關,如探查、壓迫腹主動脈、氣管插管等。通氣不足引起CO2蓄積。藥物所致血壓升高,如潘庫溴胺、氯|胺酮常可引起一過性血壓升高。處理原則:有高血壓病史者,在全麻誘導前可靜注芬太尼3~5μg/kg,可減輕氣管插管時的心血管反應。術中根據手術刺激的程度調節麻醉深度。對於頑固性高血壓者,可行控制性降壓以維持循環穩定。常用藥物有:烏拉地爾(Urapidil),每次~25mg靜注,或2~4μg/(kg.min)靜點。硝普鈉,30~70μg/min靜點。硝酸甘油,10~100μg/min靜點。酚妥拉明,每次~1mg靜注,或0.3~0.5mg/min靜點。
心律失常
竇性心動過速與高血壓同時出現時,常為淺麻醉的表現,應適當加深麻醉。低血容量、貧血及缺氧時,心率均可增快,當針對病因進行治療。手術牽拉內臟(如膽囊)或心眼反射時,可因迷走神經反射致心動過緩,嚴重者可致心跳驟停,應請外科醫師立即停止操作,必要時靜注阿托品。發生期前收縮時,應先明確其性質並觀察其對血流動力學的影響。房性早搏多與並存心、肺疾病有關,偶發房性早搏對血流動力學的影響不明顯,無需特殊處理。頻發房性早搏有發生心房纖顫的可能,應給予西地蘭治療。麻醉下發生的偶發室性早博無需特殊治療。因淺麻醉或CO2蓄積所致的室性早搏,適當加深麻醉或排出CO2後多可緩解。如室性早搏為多源性、頻發或伴有R-on-T現象,表明有心肌灌注不足,應積極治療。先靜注利多卡因1~1.5mg/kg,再以1~4mg/min的速度靜脈滴定。如發生心室纖顫,應立即進行電除顫,並按心肺復甦處理。
惡性高熱
為一隱匿性藥物引起的肌肉代謝異常病變,當易感者接受琥珀膽鹼或氟烷等吸入麻醉藥後易誘發此病,死亡率很高。西方國家的發病率稍高。易感人群多有先天性肌病,如斜視、眼瞼下垂、先天性肌張力增高等。臨床表現為持續肌肉收縮、代謝顯著增加,PaCO2迅速升高、體溫急劇上升(1℃/5min),伴有混合性酸中毒及血清鉀、鈉、鈣、肌球蛋白及肌酸磷酸激酶(CPK)升高。取骨骼肌活體組織放入咖啡因及氟烷溶液中可呈現強直性收縮。應用硝苯芙海因(丹曲洛林,dentrolene)治療效果較好,初始劑量為2~3mg/kg,20分鐘後可增加到10mg/kg。
參看
| 關於「全身麻醉」的留言: | |
|
目前暫無留言 | |
| 添加留言 | |