內分泌學/總論
| 醫學電子書 >> 《內分泌學》 >> 總論 |
| 內分泌學 |
|
|
內分泌系統是由胚胎中胚層和內胚層發育成的細胞或細胞群(即內分泌腺體)。它們分泌微量化學物質—激素—通過血液循環到達靶細胞,與相應的受體相結合,影響代謝過程而發揮其廣泛的全身性作用。內分泌系統與由外胚層發育分化的神經系統相配合,維持機體內環境的平衡、為了保持平衡的穩定,內分泌系統間有一套完整的互相制約,互相影響和較複雜的正負反饋系統。使在外條件有不同變化時,與神經系統共同使內環境仍能保持穩定,這是維持生命和保持種族延續的必要條件。任何一種內分泌細胞的功能失常所致的一種激素分泌過多或缺乏,均可引起相應的病理生理變化。
【解剖生理】
以合成和分泌激素為主要功能的器官稱為內分泌腺體,如垂體、松果體、甲狀腺、腎上腺、胰島、性腺等。許多器官雖非內分泌腺體。但含有內分泌功能的組織或細胞,例如腦(內腓肽、胃泌素,釋放因子等),肝(血管緊素原,25羥化成骨固醇等),腎臟(腎素,前列腺素,1,25羥成骨固醇等)等。同一種激素可以在不同組織或器官合成,如長生抑素(下丘腦、胰島、胃腸等),多肽性生長因子(神經系統、內皮細胞、血小板等)。神經系統與內分泌系統生理學方面關係密切,例如下丘腦中部即為神經內分泌組織,可以合成抗利尿激素,催產素等,沿軸突貯存於垂體後葉。雅片多肽既作用於神經系統(屬神經遞質性質),又作用於垂體(屬激素性質)。二者在維持機體內環境穩定方面又互相影響和協調,例如保持血糖穩定的機制中,即有內分泌方面的激素如胰島素、胰高血糖素、生長激素、生長抑素、腎上腺皮質激素等的作用,也有神經系統如交感神經和副交感神經的參與。所以只有在神經系統和內分泌系統均正常時,才能使機體內環境維持最佳狀態。
激素的調節 為了保持機體內主要激素間的平衡,在中樞神經系統的作用下,有一套複雜系統。激素一般以相對恆定速度(如甲狀腺素)或一定節律(如皮質醇,性激素)釋放,生理或病理因素可影響激素的基礎性分泌,也由感測器監測和調節激素水平。反饋調節系統是內分泌系統中的重要自我調節機制,圖6-1-1顯示中樞神經系統的信息經過下丘腦,垂體到達外周腺體,由靶細胞發揮生理效應,其中任何一段均受正或負反饋調節的控制。
激素的傳輸 肽類激素在循環中主要呈游離形式,固醇激素和甲狀腺激素(除醛固醇酮外)均與高親和力的特異血漿蛋白結合,僅少量(約1-10%)呈有生物活笥的游離狀態。這種對結合與游離比例控制可以輔助性地調節腺體功能,既可以調節生物活性,又可以調節半衰期。
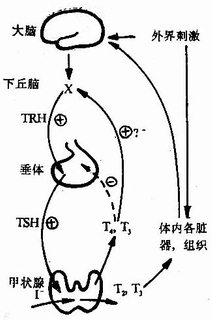
圖6-1-1 示 下丘腦-垂體-甲狀腺軸反饋關係
+示正反饋(實踐示興奮)示負反饋(虛線示抑制)
激素與受體 激素需與特異的受體結合以啟動其生理活性。不同激素可有不同的過程;多肽激素和兒茶酚胺與細胞表面受體結合,通過對基因的影響發揮其生物效應;胰島素與細胞表面受體結合後共同進入細胞內形成胰體素-受體複合物,再與第二受體結合產生生物效應,激素與受體的結合為特異性的,並且是可逆性的,符合質量與作用定律。
【分類】
根據不同的發病機理,包括內分泌腺體異常,激素的分泌異常,由前激素轉換異常,靶細胞對激素的反應異常等,內分泌系統疾病可分類如下;
一、激素缺乏性疾病
(一)內分泌腺體功能減退 可以因外傷,腫瘤性破壞、感染、出血、自身免疫性損害等所致,即原發性內分泌腺功能減退,下丘腦或垂體激素缺乏,表現為靶器官(如甲狀腺、腎上腺皮質、性腺)的功能低下,即繼發性內分泌腺功能減退,先天性內分泌腺體的功能低下經常為激素合成障礙,偶為合成的激素的結構異常,缺乏生物活性,例如一種罕見的糖尿病,血中胰島素水平高於正常,但其氮基酸排列紊亂,沒有生物活性。先天性激素合成障礙可以產部分性,也可以是完全性的。
(二)繼發於腺體外因素所致的激素缺乏例如前激素向激素轉變障礙,加快激素降解、出現拮抗性物質,如相應抗體等。
(三)激素的反應低下,在一部分內分泌腺體功能減退者,血激素水平正常,甚至偏高。這可能是由於出現抗受體抗體,封閉了受體,減少激素與受體結合的機會。也可能是因受體結構異常或數量減少所致。例如假性甲狀旁腺功能減退症,血漿甲狀旁腺激素顯著增高,但臨床甲狀旁腺功能明顯低下,在腎病時可能對後葉加壓素不敏感,肝病時對胰高血壓糖素不敏感等。
二、激素過多症候群
(一)內分泌腺體功能過高 可能由於各種原因所致的腺體增生或功能性腺瘤。這種功能性腺瘤(包括功能性腺瘤)均分化較好。腺體增生多因上一級腺體功能亢進所致,即所謂繼發性內分泌激素過多症。
(二)異位性產生激素的腫瘤 由於腫瘤細胞能功能自主性分泌激素或有激素活性的類似化合物,引起相應的臨床表現。可以由單基因(ACTH,生長激素、泌乳素、甲狀旁腺激素、降鈣素、胃泌素、紅細胞生成素等)和雙基因(如絨毛膜促性腺激素、促黃體素、促卵胞胞素等)異常所致。雖然多種外胚葉腫瘤細胞可以產生此類異常的生物活性物質,但主要為有攝取胺前體和脫羧作用(APUD)的細胞。多見於肺燕麥細胞癌、類癌、胸腺瘤等。
(三)醫源性 在用激素或其衍生物以超過生理劑量治療疾病時可以導致醫源性激素過多症候群。
(四)靶組織敏感性高 少見,例如甲狀腺功能亢進症進一些組織的兒茶酚胺受體的敏感性增高,而合併心房纖顫者經常為心臟已有異常改變者。
(五)自身免疫性疾病 一些自身免疫性抗體與受體結合,有類似激素的作用,最常見的如Graves病中刺激性抗體可以引起甲狀腺功能亢進症、較少見的有胰島素受體抗體,可以出現類似胰島素過多的臨床表現。
(六)繼發於全身性疾病的激素高分泌狀態,系正常的內分泌腺體受過量的生理性或病理性刺激所致。例如伴腹水的肝硬化,充血性心力衰竭及腎病症候群時的醛固酮增多,尿毒症時的甲狀旁腺激素增多等。
三、內分泌腺體症候群
Schmidt氏症候群系2或更多腺體同時發病的功能減退的疾病,可能與免疫紊亂有關,可以包括胰島、甲狀腺、腎上腺、甲狀旁腺和性腺。由於增生、腺瘤、腺癌所致呈功能亢進者稱為多發性內分泌腺瘤病。一般分為3型。MENⅠ型(Wermer症候群)包括甲狀旁腺、胰島、垂體、腎上腺皮質和甲狀腺功能亢進。MENⅡ型(Sipple症候群)包括嗜鉻細胞瘤(可能為雙側和腎上腺外分布)、甲狀腺髓樣癌和甲狀旁腺增生。MENⅢ型,包括甲狀腺髓樣癌、嗜鉻細胞瘤和神經瘤等。這3型多是家族笥,病因機制不明。
四、不伴有激素紊亂的內分泌腺體疾病
一般臨床狹義的內分泌疾病分類如下:
一、下丘腦病
(一)功能性
(二)器質性(腫瘤、炎症、創傷、手術、放射等引起的下丘腦症候群)。
二、垂體病
(一)腺垂體病
1.功能亢進 巨人症、肢端肥大症、高泌乳素血症及泌乳素瘤等各種症群,柯興病及垂體性甲狀腺功能亢進症等。
2.功能減退 垂體性侏儒症,成人腺垂體功能減退症。
(二)垂體瘤
(三)神經垂體病
1.尿崩症
2.不適當的垂體抗利尿激素分泌過多症
(四)空泡蝶鞍
三、甲狀腺病
(一)自身免疫性甲狀腺病
1.甲狀腺功能亢進症
2.甲狀腺功能減退症
(三)甲狀腺炎
(五)甲狀腺先天性異位、畸形。
四、甲狀旁腺病
(一)甲狀旁腺功能亢進症
(二)甲狀旁腺功能減退症
(三)假性及假性甲狀旁腺功能減退症
五、腎上腺病
(一)皮質疾病
1,腎上腺皮質功能減退症
(1)慢性(阿狄森病及選擇性醛固醇缺乏症)
(2)急性(腎小腺危象)
2.腎上腺皮質功能亢進症
(2)原發性醛固醇增多症
(3)腎上腺性徵症候群(先天性腎上腺皮質增生症)
(4)混合型
(二)髓質疾病 嗜鉻細胞瘤
六、胃腸胰島病
(一)糖尿病
(三)胰高血糖素瘤
(四)胃泌素瘤(ZoIIinger-EIIison症候群)
(五)舒血管腸肽瘤(水瀉、低鉀、無胃酸症候群)
(六)生長抑素瘤
(七)類癌瘤及類癌症候群
七、卵巢病
(一)經前期緊張症
(二)絕經期症候群(更年期症候群)
(三)卵巢早衰
(四)多囊卵巢
八、睾丸病
(一)男性性腺功能減退症
(二)男性性早衰
九、腎臟內分泌病
(一)Batter 症候群
(二)腎素瘤
十、非內分泌腫瘤引起的異源(位)內分泌症候群
十一、多發性的內分泌病
【內分泌疾病的診斷原則】
完整的內分泌疾病的診斷應包括下列三個面:①功能診斷;②病理診斷(定位及定性);③病因診斷。詳細的病史和全面體格檢查經常可以提供有重要意義的線索,提醒醫生考慮診斷或需排除內分泌疾病。為儘可能的早期診斷,爭取最好的預後,要注意以下幾點:
一、激素濃度測定 可以用放射免疫法,酶聯免疫法等測定體液中激素濃度,其可靠性決定地抗體的純度和特性,收集樣本的質量,如測定血中胰島素濃度時也包括了胰島素原,測定血C肽時,也同樣包括了未解離的C肽,均影響測定結果的可靠性。只有採用單株抗體檢測的方法時才能提高分辨能力。另外也需注意區分體液中游離型(多有生物活性)激素與結合型(多無生物活性)激素,才能正確的評價測定結果。
二、激素動態觀察 測定激素分泌的正常節律,如ACTH,皮質醇的晝夜波動,促黃體素和促卵胞素的月節律等。正常節律的消失多為腺體功能異常的早期表現。
三、激素調節功能檢查 包括興奮試驗(檢查對促激素的反應)和抑制試驗(檢查反饋抑制功能),在鑒別生理性變化和病理性改變,明確病理變化的性質方面有較大意義。
四、受體測定 對各種靶細胞受體的量與質的測定,如紅細胞胰島素受體測定,血細胞核T3受體測定等。主要用於激素水症與臨床表現不一致的病人,受體變化的節律也有重要的臨床意義。
五、靶細胞功能檢查 只有靶細胞的反應方能在臨床反映內分泌腺的功能異常,所以測定靶細胞的功能可以客觀的評價激素的效應。例如,甲狀腺功能亢進時血小板鉀-鈉ATP酶活性明顯升高,心肌等容收縮期縮短,基礎代謝率升高等。
六、定位檢查 主要為影像學檢查,確定內分泌腺腫瘤,並早期發現癌的遠位轉移灶。
七、病理檢查 為確定病變的性質,例如甲狀腺針刺活檢在確定橋本病,甲狀腺癌方面有一定價值。
【內分泌疾病的治療原則】
一、激素不足者應補充生理劑量的相應激素 在補充激素有困難或在補充激素的同時採取其他措施以維持體內環境的穩定,例如甲狀旁腺功能不全時可以用補充鈣劑和維生素C治療。腎上腺皮質功能不全時可以用高鈉飲食作為輔助治療。
二、激素過多應儘可能根治 但不是每例均能做到。方法有:①手術切除導致功能亢進腫瘤或增生。②藥物治療抑制激素的合成和釋放,如硫脲類藥物治療甲狀腺功能亢進症,溴隱停和溢乳停治療泌乳素瘤和肢端肥大症,賽庚定治療柯興病。③以靶腺激素反饋抑制促激素的合成與分泌,如甲狀腺激素抑制促甲狀腺激素,皮質醇抑制促腎上腺皮質激素,雌激素或雄激素抑制促性腺激素等。④化學治療不能手術的病人,如以雙氯苯二氮乙烷(O,P-DDO)治療腎上腺皮質癌,以鏈脲黴素治療胰島β細胞癌等。⑤採用某些激素調節或糾正代謝異常,如睾丸酮等同化激素治療皮質醇增多閏中負氧平衡等。⑥放射治療抑制其分泌功能。
三、病因治療 例如突眼症可以用免疫控制劑治療,腎上腺皮質結核所致的慢性腎上腺皮質功能不全應給予抗結核治療。
【內分泌學進展】
在甲狀腺方面,初步認識到瀰漫性甲狀腺腫伴甲亢(Greaves病),慢性淋巴性甲狀腺炎(橋本病)等均屬一種疾病—自身免疫性甲狀腺病。兩者可共存,也可以互相轉變。甲狀腺功能減退和疾病中一過性的甲狀腺功能正常均為疾病不同過程中的表現。在診斷方面以鼠甲狀腺細胞株測定各種抗體滴度和在病程中變化趨熱,對診斷、緩解程度,停藥指征和複發機會的估計均很有幫助。
在糖尿病方面,主要在對合併症的發生機制和防治方法等進行了許多較深入的探討,認為糖化作用,多醇旁路代謝的相對增加,血栓素、前列腺素等異常改變為發生合併症的主要原因。也初步明確了這些因素所致的的慢性長程合併症是決定老年糖尿病人預後的關鍵。現在提出了許多治療方案如胰島素泵持續皮下輸入胰島素治療,持續使用人工胰島,長期大量服用潘生丁,一搏通等,均為有希望的苗頭,但應為進一步觀察其療效。
在內分泌腺體,組織或細胞移植方面,近十年來進行了許多有益的科學探索,例如微膠囊法,抗原封閉法等胰島移植或胰島β細胞移植,均在實驗動物中獲得成功。也有人探討移植於免疫反應弱的部位如腦室,蛛網膜腔等,也證實是有希望的,其他腺體移植也有人探索,但離實用尚遠。
內分泌系統疾病的治療雖有很大進展,但仍有許多問題尚待解決,首先是預防問題,糖尿病人發病率很高,而且隨生活改善而日益增高,但目前尚無有效的防治措施。在治療方面也有許多問題迫切需要解決,大部分內分泌疾病缺乏根治方法,例如糖尿病現在採取的處理方法並不能完全有效的防止慢性合併症的發生,對已發生的慢性合併症更缺乏逆轉手段,不能更好的延長病人的無病生存時間。許多基礎研究成果。如各種活性多肽的生理和道理意義了缺乏深入的探討,更談不上臨床應用。
隨著人民生活水平的普遍提高,對發病率很高的男性學疾病的診治要求越來越高,但在國內廣大地區,包括許多大城市仍為空白點,現在對國內男性學疾患的發病情況都尚缺乏了解,這些都迫切需要大批醫務人員進行研究。
| 關於「內分泌學/總論」的留言: | |
|
目前暫無留言 | |
| 添加留言 | |