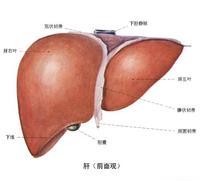
酒精性脂肪肝
| A+醫學百科 >> 酒精性脂肪肝 |
酒精肝是酒精性肝病的簡稱,據估計,全世界約有1500萬-2000萬人酗酒,這些人中有10%-20%(150萬-400萬)有不同程度的酒精性肝病。酒精性肝病早期可無任何症状,但此時肝臟內部組織已發生了病理改變。酒精性肝病主要可分為三類,即酒精性脂肪肝,酒精性肝炎和酒精性肝硬化。這三種形式可單獨或混合存在。
目錄 |
症状
1. 酒精性脂肪肝
2. 酒精性肝炎發病前往往有短期內大量飲酒史,病人有明顯的體重減輕、食欲不振、噁心嘔吐、全身乏力,腹痛腹瀉等症状。據統計,有77%的病人出現食欲不振,55%的有噁心嘔吐,46%的有腹痛,43%的病人出現體重減輕。黃疸、肝腫大和壓痛為酒精性肝炎病人的常見體征。有81%的病人出現肝腫大,77%的病人有黃疸。轉氨酶中度增高。
3. 酒精性肝硬化病人早期可無症状,以後出現體重減輕、食欲不振、尿色加深、腹痛、乏力、倦怠、發燒、鼻子和牙齦出血等症状。病人常見面色灰暗、鞏膜黃疸、下肢浮腫、腹水等體征,也可以出現蜘蛛痣、肝掌、男性乳房發育、睾丸萎縮等肝硬化晚期體征。轉氨酶輕度或中度增高。
病理
慢性酗酒是最常見的脂肪肝病因,如果飲酒量(純酒精)<80g/d,一般不會發生酒精性脂肪肝;如果飲酒量>80~160g/d,則其發生率增長5~25倍;若每天進300g純酒精,8天後就可出現脂肪肝。
長期的過度飲酒,通過乙醇本身和它的衍生物乙醛可使肝細胞反覆發生脂肪變性、壞死和再生,而導致酒精性肝病,包括酒精性脂肪肝、酒精性肝炎、肝纖維化和肝硬化。在歐美國家,酒精性肝病是中青年死亡的主要原因之一。據估計,1993年國約有1 530萬人酗酒,患有酒精性肝病者有200多萬人;每年有2.6萬人死於肝硬化,其中至少40%或許高達90%的患者有酗酒史。在我國,隨著生活條件的改善,酗酒有增多趨勢,儘管酒精性肝病的發生率尚無精確的統計,但並不少見。由於國內肝病主要由肝炎病毒引起,肝炎病毒攜帶者的數量更多,可能掩蓋了實際上是酒精作為病因的肝病。 因此正確認識酒精引起的肝損害,及時診斷和防治具有重要的意義。
正常人24小時體內可代謝酒精120g。 長期飲酒超過機體的代謝能力,可引起酒精性肝病。攝入的酒精主要在肝細胞的乙醇脫氫酶作用下變成乙醛。酒精性肝病的發生主要是乙醇和乙醛的毒性作用所致。 乙醛為高活性化合物,能干擾肝細胞多方面的功能,如影響粒線體對ATP的產生,蛋白質的生物合成和排泌,損害微管,使蛋白、脂肪排泌障礙而在肝細胞內蓄積。同時乙醇、乙醛被氧化時,產生大量的還原型輔酶Ⅰ,一方面促進脂肪的合成,另一方面抑制粒線體內脂肪酸的氧化,從而導致脂肪肝的形成。已證明酒精性肝病發病中有免疫因素參與,如自身肝抗原和分離的酒精透明小體,可以刺激患者淋巴細胞轉化和遊走移動抑制因子活力;一些細胞因子如腫瘤壞死因子(TNF)、白細胞介素(IL)等與酒精性肝炎的發生有關。酒精引起的高乳酸血症,通過刺激脯氨酸羥化酶的活性和抑制脯氨酸的氧化,可使脯氨酸增加,從而使肝內膠原形成增加,加速肝硬化過程。一些炎性細胞因子和乙醇、乙醛的毒性作用可使肝星狀細胞、肝細胞、枯否細胞活化,分泌一些細胞外基質,促進酒精性肝硬化發生。影響酒精性肝病發生髮展的其他因素尚有乙醛代謝的遺傳變異,如乙醇脫氫酶、細胞色素P450 2E1和乙醛脫氫酶的多態性。性別(對相同量的酒精,女性較男性更易患酒精性肝病) 、飲食和營養也影響著酒精性肝病的發生。
發病機理
進入體內的酒精90%在肝臟代謝,它能影響脂肪代謝的各個環節,最終導致肝內脂肪堆積。可能與下列因素有關:
1、酒精對肝臟有直接損害作用,其損傷機理是酒精在肝細胞內代謝而引起。進入肝細胞的酒精,在乙醇脫氫酶和微粒體乙醇氧化酶系的作用下轉變為乙醛,再轉變為乙酸,還原性輔酶Ⅰ(NADH)與反應性輔酶Ⅰ(NAD)比值的升高可抑制粒線體三羧酸循環,使肝內脂肪酸代謝發生障礙,氧化減弱,使中性脂肪堆積於肝細胞中。另外,NADH的增多又促進脂肪酸的合成,從而使脂肪在肝細胞中堆積而發生脂肪變性,最終導致脂肪肝形成。
2、大量飲酒使體內氧化磷酸化和脂肪酸β氧化受損,使血液和肝細胞內游離脂肪酸增加。
3、酒精有特異性增加膽鹼需要量的作用,而膽鹼是合成磷脂的原料之一,而磷脂又是合成脂蛋白的重要原料,故磷脂的不足影響了脂蛋白的合成,從而影響了脂肪從肝中順利運出而形成脂肪肝。
4、大劑量乙醇刺激腎上腺及垂體腎上腺軸,從而增加脂肪組織分解率,源於此的脂肪酸又被肝臟攝取,使肝內甘油三酯合成率增加並堆積,又因極低密度脂蛋白(VLDL)缺乏載脂蛋白使其分泌有障礙,而產生脂肪肝。
5、長期飲酒可誘導肝微粒體中細胞色素P450的活性,其活性增加可加重乙醇及其代謝物對肝臟的毒性作用,使肝臟內皮細胞窗孔變多變大,結果導致富含甘油三酯的乳糜微粒及其大的殘骸被肝細胞引入,肝細胞攝取脂肪增多,促進了脂肪肝形成。
6、免疫機制。既有細胞免疫改變也有體液免疫改變,引起細胞、組織的炎症、溶解和壞死。酒精作為一種半抗原與抗體形成複合物,引起自身免疫反應。
臨床診斷
酒精性脂肪肝的臨床表現與肝臟脂肪浸潤的程度成正比,在肝內過多的脂肪被移除後症状可消失。臨床上以肝腫大為最常見體征,其次為肝區痛及壓痛。少數病人可有輕度黃疸,實驗室檢查提示與膽道系統阻塞有關。重症患者可以有腹水和下肢水腫,偶見脾腫大。部分患者可以伴有維生素缺乏表現,如周圍神經炎、舌炎、口角炎、皮膚瘀斑等。總之,酒精性脂肪肝缺乏特異性臨床症状。
實驗室及影像學檢查
1、血漿蛋白:血漿蛋白總量改變和白球蛋白比例倒置是最常見的生化異常,部分病人血漿蛋白電泳示α1、α2、β球蛋白增加。脂肪肝恢復後,血漿蛋白異常較其他指標恢復要晚,經3~6個月後才恢復正常。
2、血清谷丙轉氨酶(ALT)和穀草轉氨酶(AST):前者增高不明顯,AST/ALT>2有診斷意義,ALT升高不靈敏是因乙醛使酶的活性輔因子B6下降所致。肝組織內ALT比AST活性受抑制更顯著。
3、γ-谷氨醯基轉肽酶(γ-GT):酒精損傷肝細胞微粒體時升高較靈敏。是診斷酒精性肝病的較敏感指標。
4、酒精口服法負荷試驗:檢測糖蛋白、前白蛋白、α2HS糖蛋白、觸珠蛋白的變化、在酒精性脂肪肝時均降低。
5、B超檢查:B超下瀰漫性脂肪肝可分為三種:
① 輕度脂肪肝:表現為近場回聲增強,遠場回聲衰減不明顯,肝內管狀結構可見。
② 中度脂肪肝:前場回聲增強,後場回聲衰竭,管狀結構模糊。
③ 重度脂肪肝:近場回聲顯著增強,遠場明顯衰減,管狀結構不清,無法辨認。局限性脂肪肝的超聲改變是非均勻性分布,聲像表現為多發性強回聲結節,但無包塊效應,必要時可行肝臟活組織檢查。
6、CT檢查:其準確性優於B超,主要顯示肝實質密度普遍或局灶性降低。
五、診斷(一)常規診斷
1、有長期大量飲酒或短期的暴飲史。
2、有酒精性脂肪肝的臨床表現及相應的實驗檢查異常和影像學改變。
3、排除病毒、藥物或其他原因所致的脂肪肝。據以上三點可做出臨床診斷,如果有肝臟組織學上的改變可得到進一步確診。
組織學診斷
酒精性肝病的組織學診斷可分為酒精性脂肪肝、酒精性肝炎、酒精性肝纖維化和酒精性肝硬化4型。
1. 酒精性脂肪肝:在酒精性肝病的組織學改變中,酒精性脂肪肝出現最早,出現率也最高。形態學上尚不能與其他原因引起的脂肪肝區別,因此診斷須依靠臨床資料。低倍鏡下,脂肪變性和脂肪貯積的肝細胞占肝小葉1/3~1/2為輕度脂肪肝;占肝小葉1/2~2/3為中度脂肪肝;佔小葉2/3以上者或肝細胞瀰漫脂肪變性呈魚網狀者為重度脂肪肝。部分可表現為泡沫狀特殊類型的小滴型脂肪化。
2. 酒精性肝炎:酒精性肝炎組織學特點是:(1)肝細胞明顯腫脹呈氣球樣變,尤為小葉中央的肝細胞,氣球樣變性的肝細胞內有時可見巨大的粒線體,甚至有不同程度的壞死;(2)門管區和小葉內有明顯嗜中性多型核細胞浸潤,有聚集在壞死和含酒精透明小體(alcohol hyaline body)的肝細胞周圍的傾向;(3)肝細胞漿內有凝集傾向,酒精透明小體出現率高。
3. 酒精性肝纖維化:表現為細胞外間質,包括Ⅰ、Ⅲ、Ⅳ型膠原和層粘連蛋白在肝中央靜脈周圍和肝細胞周圍沉積,形成所謂肝細胞周圍纖維化。隨著纖維化進展,門管區原為輕至中等程度的纖維沉積增加並擴展,並有細長纖維向小葉內延伸,形成所謂「星芒狀纖維化」。
4. 酒精性肝硬化:形成的纖維隔從中央靜脈到門管區分隔小葉。假小葉纖維隔一般細窄,結節較小,大小較均勻,為小結節性肝硬化,少數以小結節為主混有大結節。同時肝細胞明顯脂肪變,酒精性肝炎的表現仍可存在。肝界板不清,但無碎屑樣壞死。
臨床分型診斷
符合酒精性肝病臨床診斷標準者,其臨床分型診斷如下。
1. 輕型(亞臨床型)酒精性肝病:有長期飲酒史,但肝功能檢查基本正常,肝組織學表現為非特異性變化或基本正常,缺乏酒精透明小體和中性粒細胞浸潤。
2. 酒精性脂肪肝:病變主要在肝小葉,低倍鏡下肝小葉中1/3以上肝細胞脂肪變性,無其他明顯組織學改變,未作肝活檢者影像學檢查(CT或B超)有脂肪肝特異性表現。
3. 酒精性肝炎:如未作肝活檢,臨床酒精性肝炎應符合下列診斷標準和附加項目中3項或以上。
診斷標準:
(1)飲酒量增加可作為發病或惡化的誘因;
(2)AST為主的血清轉氨酶升高;
(3)血清膽紅素升高(>34.2μmol/L)。附加項目:(1)腹痛;(2)發熱;(3)外周血象白細胞增加;(4)ALT增高>1.5ULN;(5)GGT增高>2ULN.
4. 酒精性重型肝炎(肝功能衰竭):酒精性肝炎合併肝性腦病等肝功能衰竭表現,或出現嚴重內毒素血症、急性腎功能衰竭和消化道出血等,儘管禁酒,肝臟持續腫大,凝血酶原活動度<40%,白細胞明顯增高,組織學可見多數酒精透明小體和嚴重肝細胞變性壞死。本型包含合併肝硬化者,但晚期肝硬化者除外。
5. 酒精性肝纖維化和(或)肝硬化:據臨床和實驗室檢查很難診斷酒精性肝纖維化。在未作肝活檢情況下,應結合臨床影像學檢查結果。血清學檢查,如透明質酸(HA)、Ⅲ型前膠原肽(PⅢP)、層粘連蛋白(LN)和Ⅳ型膠等標誌物有助於臨床診斷。在診斷為肝硬化時應區分為代償性和失代償性。
治療
酒精性脂肪肝患者多數預後良好,一般在戒酒和治療1個月左右,肝內脂肪減少,輕者數月後消失,重者一到兩年消失。酒精性肝炎預後較差,但如能及時禁酒和住院治療,多數可恢復,死亡率僅1.5%~8%.酒精性肝硬化的預後不良,據統計約有50%左右的酒精性肝硬化病人在5年內死亡。有5%的病人可轉化為肝癌。而據報導酒精性脂肪肝病人在沒有很好治療的情況下,10~15年的時間就有可能轉為肝硬化。因此,專家們強調對酒精性肝病應早期預防、早期治療,患酒精性脂肪肝後應及時戒酒、及時治療,以阻止其向壞的方向發展。
多數病人的酒精性脂肪肝是完全可逆的,一般情況下戒酒後脂肪肝逐漸消失。但如果長期過度飲酒,可使肝細胞反覆發生脂肪變性、壞死,最終發展為酒精性肝炎和酒精性肝硬化,嚴重者危及人的生命。脂肪肝病人偶爾可發生猝死,此為多發性腦病和肺脂肪栓塞的結果。
保健
酒精性脂肪肝病人如不能戒酒,用以下食療方解除酒精毒性並促進肝損傷康復。建議酒精肝病人經常食用:
①芹菜炒香菇:芹菜400g,香菇50g,食鹽、醋適量。此方有平肝清熱、益氣和血作用。
②蘑菇燒豆腐:嫩豆腐250g,鮮蘑100g。砂鍋內放豆腐和鮮蘑片,加適量鹽和清水,中火煮沸後,小火炖15分鐘,加調味品即可。有補氣益胃、降脂抗病毒作用,還可用於肝炎後脂肪肝的輔助治療。
③芹菜紅棗煲湯:芹菜200~400g,紅棗50~100g,煲湯分次服用。也可單用芹菜250g,洗淨搗汁去渣,加蜂蜜適量,炖後溫服,每日一次。二方均有清熱解毒、補血養肝作用。
參看
| 關於「酒精性脂肪肝」的留言: | |
|
目前暫無留言 | |
| 添加留言 | |