耳蝸
| A+醫學百科 >> 耳蝸 |
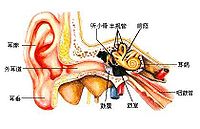
耳蝸(英文:Cochlea)是內耳的一個解剖結構,它和前庭迷路一起組成內耳骨迷路,是傳導並感受聲波的結構。耳蝸的名稱來源於其形狀與蝸牛殼的相似性,耳蝸的英文名Cochlea,即是拉丁語中「蝸牛殼」的意思。耳蝸是外周聽覺系統的組成部分。其核心部分為柯蒂氏器(Organ of Corti),是聽覺轉導器官,負責將來自中耳的聲音信號轉換為相應的神經電信號,交送大腦的中樞聽覺系統接受進一步處理,最終實現聽覺知覺。耳蝸的病變和多種聽覺障礙密切相關。
目錄 |
一、耳蝸
簡介
耳蝸是位於聽器官內耳骨迷路的一個組成部分。耳蝸是一螺旋形骨管,繞蝸軸捲曲兩周半。由蝸軸向管的中央伸出一片簿骨,叫骨質螺板。耳蝸外壁有螺旋韌帶。骨質螺旋板的游離緣連著一富有彈性的纖維膜,稱為基底膜,延伸到骨管對側壁與螺旋韌帶相接。把耳蝸骨管分成上下兩部,上部稱前庭階,下部稱鼓階,兩管中充滿外淋巴液。前庭階的一端為前庭窗,鼓階一端為蝸窗。兩部分在蝸頂處的蝸孔相通。在骨質螺旋板近底處有一薄膜,稱前庭膜,由前庭膜、基底膜和一部分螺旋韌帶圍成膜質蝸管,管中充滿內淋巴液。螺旋器(Corti氏器)是感受聲波刺激的聽覺感受器,由支持細胞和毛細胞等組成,毛細胞為聲波感受細胞,每個毛細胞均與神經纖維形成突觸聯繫。毛細胞的上方有鼓膜,與毛細胞的纖毛相接觸。外界聲波通過淋巴液而震動鼓膜,鼓膜又觸動了毛細胞,最後由毛細胞轉換成神經衝動經聽位神經而傳到聽覺中樞。
耳蝸的解剖位置
耳蝸位於顳骨(Temporal bone)深處,毗鄰中耳聽骨鏈和腦幹,和是內耳骨迷路的組成部分。耳蝸的幾何對稱軸,稱為耳蝸軸(Modiolus)大致處在水平面內,與顳骨表面垂直。前庭耳蝸神經與聽覺相關的一部分:耳蝸神經,起源自耳蝸。
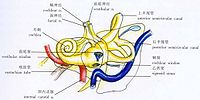
耳蝸的解剖結構
人類的耳蝸形似蝸牛殼,由底端(Basal end)至頂端(Apical end)螺旋環繞三又八分周,展開長度約為35 mm。
耳蝸是一個骨質結構。耳蝸由三個內部充滿淋巴液的空腔組成。這三個空腔由上到小依次為:
前庭階(Scala vestibuli),內含外淋巴(Perilymph)液體。
蝸管(Scala media),內含外淋巴。
鼓階(Scala tympani),內含內淋巴(Endolymph)液體。
蝸管在底端中止於卵圓窗(Oval window),是鐙骨施力的部位。鼓階在底端中止於圓窗(Round window),毗鄰中耳腔,是聲壓釋放的窗口。
賴斯納氏膜(Reissner's membrane)分隔前庭階和蝸管,基底膜(Basilar membrane)分隔蝸管和鼓階。聽覺轉導器官柯蒂氏器(Organ of Corti)坐落於基底膜之上、蝸管內部。前庭階和鼓階在蝸孔(Helicotrema)相通。
聽神經的纖維通過基底膜與內毛細胞和外毛細胞形成突觸連接。其細胞體位於在耳蝸中心部的螺旋神經節(Spiral ganglion)。
二、耳蝸手術
耳蝸埋植
又稱電子耳蝸或人工耳蝸。適用於中青年雙側極度耳聾,使用高功率助聽器無效,耳內無活動性病變。X線斷層拍片或CT檢查證明內耳結構正常,耳蝸電圖無反應,鼓岬或圓窗電刺激可誘出腦幹反應者。
耳道上進路耳蝸植入術
弊端:神經隱窩狹窄可造成手術困難,甚至有面神經損傷的危險
顱中窩進路耳蝸植入
弊端:一是電極刺激的部位存活的螺旋神經節數目比較少,二是輸入信號與輸出信號之間頻率的不匹配。因為研究表明螺旋神經節的退化底回較頂回嚴重的多,輸入與輸出信號之間頻率的不匹配將影響對聲音的整體整合。
耳蝸植入器譯自英文命名cochlear implants,其他名稱有仿生耳(bionic ear)、耳蝸贗復器(cochlear prostheses)和電子耳蝸(electronic ear)等。國內意譯有電子耳蝸和人工耳蝸。本章用耳蝸植入器或電子耳蝸名稱。手術名稱為電子耳蝸植入術。
適應證
在選擇病人作為耳蝸植入器的手術對象時,一般要進行以下逐個項目的詢問或檢查。
許多病人通過來信要求治療,可藉此機會復函,請病人回答以下問題,從中間選有可能手術的對象,函詢內容如:耳聾程度,助聽器效果,耳聾起病年齡及可能原因;旁人能聽懂本人講話的程度,病人結合唇讀懂話的能力(包括家屬和本人的講話);耳流膿或耳手術史,全身健康狀況及經濟情況和來院診治的條件等。
耳蝸手術初選階段
1、耳聾的病因Otte,Schuknecht和Kerr於1978年發現後天耳聾的神經元存活數較大,100例顳骨病理(死前2d-8年進行過測聽)檢查發現,維持正常聽閾(500、1000t 2000Hz均值)至少要有20000個健全的神經元;聽力損失50-60dB的至少還有10000個有功能的神經元,神經元殘活達10000個的仍有語言識別力。Otte後又報告62隻極聾耳死後的病理研究結果,發現後天聾者神經節細胞的丟失數主要是耳蝸支持細胞(Deiter細胞和柱細胞)的受害範圍有關。從理論上估計,至少要有10000個螺旋神經節細胞(其中3000個要分布在Corti器頂旋10mm)才能滿足植入手術的要求。此外,病毒性迷路炎17例中有9例神經元殘活數達1000以上;腮腺炎性聾的神經元殘存數又較麻疹性聾數為大;突發性聾和耳硬化的殘存神經元數則多少不一;細菌性迷路炎(腦膜炎)17例中有12例神經元存活極少;梅尼埃病4例中,3例神經元殘存數>10000;血管栓塞性2例幾乎沒有多少活著的神經元,一例卡那黴素中毒的殘活神經元很多。9例先天性耳聾中,3例為Scheibe型(耳蝸球囊性),發育不良中有2例耳蝸基旋均有神經節細胞;4例Mondini發育不良(骨迷路和膜迷路異常)患有先天性聾的病人從無聲感受的經驗,接受康復熟練時缺乏耐心,多數滿足於聾人世界中靠手語交際的方式。
2、年齡兒童接受階內電極植入遭致迷路炎或腦膜炎的可能性比較大。至今只有House耳科研究所報告60例-18歲的青少年兒童的植入結果,並發展了一套適用於評價兒童聽力的特殊聽力測試技術,認為效果同成人相仿。其他學者認為對兒童最好是作單導圓窗膜植入,其效果至少可與階內6mm電極植入相媲美。
3、全身健康狀況要考慮到病人接受全麻手術的健康條件,有無足夠精力進行術後康復訓練,若有退行性神經疾患,腦血管疾患和雙眼全盲的病人不宜作植入對象。
4、合作程度術後康復訓練要求病人有正常智力,耐心受訓,無方言阻礙和有時間保證等。
手術器械
1、雙目手術顯微鏡、電鑽、單、雙極電凝器、耳科器械、沖洗吸引裝置。
2、感應式單導耳蝸植入器作者在上海醫科大學眼耳鼻喉科醫院主持研製的感應式單導電子耳蝸整機由體外和體內兩部分裝置組成,體外裝置分語言處理器和發射頭,體內裝置是包括導線和電極在內的接收器。
(1)語言處理器:外界音響由駐極體話筒轉換成音頻電流後,由集成塊SL34放大後,輸至調帛線圈,並同時輸至自動音量控制(ALC)線路,由 ALC對輸入端分流,以抑制強訊號,擴大動態範圍。高頻振蕩為雙管推換自激振蕩器。由於接收器的IC迴路Q值不高,諧振曲線不銳,故對頻率的準確性與穩定性要求不高。此種形式的振蕩器可完全滿足要求,且無需功率放大,就有一定的輸出,電源經調製線圈加至振蕩器,所以是調集式的調幅調帛,調製波形較好。
(2)發射頭:是LC串聯諧振迴路,發射線圈可獲得最大的電流,提高了輻射效率。
(3)接收器:由於接收器是埋植於體內的,故採用無源形式,分諧振迴路與檢波兩部分。為縮小體積,載波用30MHz左右的業餘短波段。諧振迴路的L和C值都較少,L的直徑20mm左右時,只需幾圈即可,便於製作。檢波後經一鉭粉電解電容隔直的音頻電流,經外塗聚四氟乙烯絕緣的鉑絲,由鉑電極傳至圓窗膜。整個接收器裝入一直徑22mm×4的聚四氟乙烯圓盒中,其內填充有機氟膠水SF-203A,盒外亦包裝一層氟膠水8F-203A,使體液不一致滲入而影響電參數。
(4)性能:本機具有45-90dB的聲級動態範圍,90dB以上則過載調製,電路頻率響應在50-2000Hz.
由於採用30MHz射率調製,鉑絲電極上的電壓與發射頭-埋入體內的接收器距離近似反比,發射頭的位置失調與接收效果影響不嚴重。
術前準備
1、特殊聽力檢查耳蝸內植入器的使用對象應是「全聾」病人,有殘餘聽力者宜用蝸外植入器,因為蝸內植入會使僅剩的殘餘聽力喪失殆盡。而且正在研製中的信號處理且聽機有可能使殘聽者收益。事實上,圓窗膜植入和階內短距植入的聽覺效果是一致或相仿的。「全聾」的確切定義還沒有統一,通常是將那些對測聽機最大輸出無聲反應者稱為全聾。但是,測聽機耳機最大輸出並不相同,最大輸出範圍(中域頻率)有100-120dBHI(感覺級)的差別。多數測聽機的最大輸出不超過110dB,所以目前「全聾」的標準是含糊的。
在耳機強聲刺激下,病人可能將觸覺混淆為聽覺。鑒別要點是,殘餘聽覺有明顯的音衰現象和肯定的響度不適級。Martin於1983年提出 130dBHI無聽感或在測聽機最大輸出點上只有一、二個頻率有聽反應的可當作全聾作為植入對象;三個頻率以上有聽感的則不考慮階內植入。
Owen不同意這個意見,認為識別語聲和噪聲的能力比強聲聽感更有意義,不能識別的語聲和噪聲的極聾病人對助聽機肯定不滿意。
在House的有關報告中,將植入對象歸在極聾(profound deafness)診斷下,但沒有確切註明極聾的定義。吾氏認為,對測聽表上測試結果一片空白的,使用極聾一詞比「全聾」為好,理由是病人可能仍有表外殘聽。
ERA(腦幹電反應測聽術)應引為術前常規檢查項目之一,這一檢查可排除功能性聾。對兒童作ERA更屬必需。不過ERA陰性卻不能排除低頻域聽覺的存在。
Owen提出最小聽覺潛能組合試驗(minimum auditory capabitities battery of test,MAC)。MAC組合試驗包括13個聽覺潛能包括13個聽覺測驗和1個唇讀檢查,其中12個是一組由易及難的語聲資料測驗。測驗時分二套進行,第一套測驗只要病人鑒別升、降音高,指出句中某重音單詞和識別語聲和模擬語聲的調製噪聲。測試形式是給一張表,按多選法選答(這種動工的測驗稱限定式)。第二套試驗是定音素:區分講話中的鼻輔音、濁輔音和清輔音。這套試驗中還包括揚揚格詞認識測驗。測驗動工也是按一張限定的多選表選答。二套限定試驗完畢後,進行開放形式的測驗。所謂開放是要求病人去描述任意給予的聲音、詞和句子。聲音為15種環境聲(汽車喇叭、狗吠聲等);詞取25個雙音節揚揚格詞;句子用美國聾症中心研究所規定的日常用句。其中對病人最難的是重複單詞和指出上下文中的某一單詞。開放式測驗後是唇讀可輔性檢查,並對此使用放大器輔助唇讀的結果。測驗時發聲者坐在病人前方1m處。
MAC全聾測試至少需要2h,如逢試驗對象解釋困難,費時更長。
目前House耳科研究所提議的識別力測驗只有環境聲和MTS試驗。MTS是單音節詞(monosyllable)、揚抑格雙音節詞(rockes)和揚揚格雙音節詞(spondee)的簡寫。
倫敦皇家耳聾研究所採用更基本的方法測驗識別力,就是以語言識別必需的聲音信息作為測試內容,這類信息包括音高變化、聲音信號脫漏檢測、劈啪聲和嗡嗡聲的分辨和合成語言的共振峰間隔的感知力等。
Edgerton推薦DAT方法(訓練後識別力測驗)去選擇兒童病人。方法是讓兒童戴助聽器,用簡化MTS進行訓練。如識別力逐漸進步,則不再作為植入對象。倘若訓練後毫無成果,可考慮植入手術。
2、X線檢查應用分層攝片或高分辨CT可清晰顯示骨迷路輪廓和管腔,許多後天性聾的耳蝸內可有瘢痕組織和新骨形成,使管腔狹窄或閉鎖,成為階內植入的障礙。從耳蝸骨管的X線檢查所得,可預期電極插入所允許的深度。有腦膜炎、腦炎病史者,應同時作腦CT以除外聽區皮質的損害。
3、助聽機試用試驗許多重度或極度耳聾病人,可能已多年不往醫院診治,他們早已聽膩了「無法治療」的話,失去了信心。但電子耳蝸出現後,又重新燃起了希望之火,來信詢問。其中有一些病人從郵詢中看,似乎符合植入對象的條件,但這些人中幾乎有半數人使用高功率助聽機可獲得某些聽覺效益,沒有必要作手術植入。由於他們的殘聽能力有限,覺得高功率助聽機也無所幫助而棄之不用。應該說服病人耐心試用1個月,必要時進行戴助聽機的聽覺康復訓練,如仍無效,再考慮植入手術也不遲。
4、耳蝸電興奮試驗在術前,用電極接近耳蝸作電興奮試驗,可預測神經元殘存狀況,並可讓病人體驗植入術後的聽力將是什麼樣的。House是最早使用鼓岬電試驗來刺激耳蝸的,但他們目前已放棄不用,因為鼓岬電興奮試驗陰性,植入電極仍有可能有效。維也納組改用62.5、125和255Hz的突發音作穿透鼓膜的鼓岬電興奮試驗。如病人能聽到聲音而不能區別這三個頻率,則被認為不適合植入手術。猶他組(1983)通過鼓岬電刺激試驗來測量引起聲感的最小電流值,不舒閾和觸痛的電流值,以了解動態範圍和音高識別能力。Stanford組主張作鼓耳道皮瓣,將電極貼在圓窗上作耳蝸興奮試驗,預測聽閾和不舒閾的電流值,Douek-Foureim於1983年進一步提出,通過鼓耳道皮瓣留置圓窗電極數天,讓病人有時間充分體驗植入後的聽覺,以讓病人最後決定取捨。Douek等的蝸外植入手術會造成鼓室結構的破壞,所以用這個留置電極的方法過渡。如作乳突後鼓室進路植入就沒有這個必要。
Honse於1982年報告約有30%植入病人,耳鳴會消失。故在作鼓岬電興奮試驗時,應同時觀察耳蝸電刺激對耳鳴的效果。但是Aran於1981年指出正弦波電流不能使耳鳴消失,只有一系列正脈衝才起作用。因此懷疑耳鳴消失不是電興奮的抑制作用,而是直流偏移,久用後會損傷內耳。Hazell於1983年使用低頻正弦波電流刺激鼓岬,發現耳鳴可被抑制,而直流電刺激卻無明顯效果,所以提出耳蝸交流電刺激具有排蔽效應。有關植入病人的耳鳴問題還有待進一步探討。
5、心理狀況分析術前對病人心理狀態的了解十分重要,分析內容可有以下幾項:
外傾性格、內傾性格(extraversion/intraversiontraversion)
神經過敏症(neuroticism)
精神過敏症(psychoticism)
有些精神病症狀應予注意:強迫症、精神性軀體症状、恐怖症、癔病、憂鬱症和游離性焦慮。
要注意病人的教育、職業、家庭背景、社交能力和知識水平等。
進行術前心理分析的目的是防止精神病病人和心理條件不合適的病人作為植入對象,必要時應請精神病學家或心理工作者會診或協助。
所有準備作植入手術的病人術前宜作發聲錄音,以便在植入術後,評價發聲功能的改善程度。
全身麻醉。
手術方法
1、耳後弧形切口,弧形中點離耳後皺紋線1.5cm,皮瓣翻起向前,作肌骨膜瓣,用兩拉鉤上下牽開。
2、用電鑽開放乳突皮質及磨除其內氣房,至乳突天蓋及乙狀竇前骨板顯露為止,確認鼓竇、水平半規管和砧骨窩。將外耳道後壁儘可能磨薄。在相當砧骨窩底,面神經骨管垂直段之前開放後鼓室後壁,深達面神經隱窩。面神經骨管盡量磨薄,但勿去除骨壁或損傷面神經鞘膜。用電鑽擴大後鼓室後壁,在將近鼓溝時,可見骨管內的鼓索神經。骨質去除範圍限於鼓索神經內側,否則將破壞外耳道後壁,於手術不僅無助,而且與外耳道溝通,易罹感染。
3、從後鼓室進路窺入鼓室,由上而下可見面神經水平段、砧骨長突、豆狀突、鐙骨肌肌腱和鐙骨。繼續向下擴大,可清晰見到圓窗龕緣和大部分圓窗膜。
4、若圓窗龕緣突起過高,圓窗膜隱匿於下,不能直接窺得。圓窗膜水平傾前,呈暗藍色,與術者視線不相垂直。如將病人頭部放低或旋動顯微鏡角度向上,就有可能使視線與膜平面接近垂直。這樣觀察龕內窗膜更加清楚。如果圓窗龕沿隆起較高,遮住整個圓窗膜,可用金剛石微鑽磨除龕沿。輕推鐙骨頭,可見窗膜微動或膜上反射光點閃變,少數病人的圓窗膜上覆有肥厚粘膜,透明性較差不出現暗藍色澤,而與鄰近粘膜同色,但這並不妨礙定位。如圓窗膜上的光點閃變消失,很大可能是圓窗有骨性閉鎖或存在階內阻塞性病變,圓窗骨性閉鎖可用金剛石微鑽頭向鼓岬方向漸漸磨薄,也就是循耳蝸基旋外壁開窗。
5、移去上把固定拉銫,延長弧形切口,作反弧形切口。翻起皮瓣,在顳肌上作垂直切口,切口位置在耳廓附著緣上端後方2.5-3.0cm.接收器盒的位置儘可能靠前,但不能及耳廓附著緣,太前會使耳廓位於接收器盒上,妨礙接收器盒與發射頭的對位耦合。而且,向同側側臥時,耳廓易被皮下硬物頂住受壓產生疼痛。在顳枕部顱骨上,按盒直徑磨一圓形骨槽,深約2mm,以恰可容納線圈盒為準。
6、在超乳突側,作2-3cm寬隧道。置入接收器盒,將作用極和非作用極導線通過隧道放入乳突腔。非作用極導線彎向上方與顳肌相接,作用電極導線彎向乳突腔,利用乳突尖部殘存氣房再作一隧道(第二隧道)。作用電極導線穿過這一隧道,經後鼓室開放口引至面神經隱窩。
7、利用鉑絲的彈力將裸露電極緊貼圓窗膜。如作鼓階內植入,可用金剛石微鑽頭磨除圓窗前緣骨壁,顯露鼓階,將電極循鼓階基旋方向漸漸推入,此時常可到外淋巴液搏動溢出。為防止術後外淋巴液瘺,可用被電鑽磨下的骨粉封閉瘺孔,必要時可加滴纖維蛋白粘合劑。向階內植入電極時,如遇阻力切勿強行硬插,防止損傷耳蝸基膜。在顳鱗部骨槽和接收器盒之間的縫隙及隧道內滴以外科用快速粘合膠水,可使盒在位置上不變。
8、整個裝置埋植完畢後,應充分止血,但宜用雙極電凝。單極電凝會使電流流經導電最佳的作用電極,造成蝸內組織損傷。剪一小橡皮條放置在皮膚切口下端作引流乳突腔用。注意橡皮引流條勿與導線接觸,防止抽除引流條時帶動導線,造成電極脫位。縫合顳部皮膚層時,顳肌不予拉攏,以減少軟組織厚度,這有利於縮短內外線圈盒的距離,過多顳肌寧可剪除。術後3d抽除橡皮引流條,8-10d拆去縫線。
注意事項
1、注意及時處理和防止以下併發症最常見的早期併發症是皮下血腫,出血部位多在頭皮和腱膜的切口處。皮下血腫必須及時清理,以防感染髮生。有出血傾和的,縫合切口前應置負壓引流管。
個別病人可能對縫線材料(絲線、腸線或尼龍線)、橡皮引流條或負壓導管(聚氯乙烯)等過敏,術後發現應及時撤除,否則會導致繼發性感染。最麻煩的是繼發性感染一量發生,植入裝置就很難存留。儘管植入裝置本身有良好的生物相容性,但在已感染的組織內,就會同異物一樣,沒有生物性遞降分解能力,只有去除後,感染才能被控制。
內耳開放後,腦幹周圍的腦脊液經過耳蝸導水管和內耳外淋巴隙漏至鼓室的可能性是存在的,但極罕見。即使發生,通常也沒有嚴重後果。如果鼓室內有隱匿炎性病灶或存在咽鼓管炎症或阻塞,則有可能糨發迷路炎或腦膜炎。通常階內電極多為纖維鞘膜包圍,腦脊液可自行停止。
階內電極植入可破壞迷路功能,造成術後眩暈。眩暈可在數日後逐漸消失,如果對側迷路功能不正常,則會造成長時期的平衡失常。這種情況極少發生,原因是植入部位在耳蝸部分,不直接影響平衡感受器,而且極聾病人平衡感受器的功能多數是原來就很低落。
後期併發症可能有中耳炎或乳突炎,在咽鼓管正常的成人植入者,是極少並發中耳乳突細菌性炎症的,但在兒童植入後,發生這種併發症的可能性比較大些。在乳突後鼓室進路植入術中,導線脫出體表外的可能性較少。某些學者將導線通過外耳道皮下進入鼓室的手術方法已被淘汰,主要原因是導線很容易穿破皮膚暴露在外耳道內。導線一旦顯露體表,感染就不可避免地接踵而來。
2、失靈原因失靈是指接收器失去功能,不能工作。接收器結構愈精細複雜,失靈的機會就愈多,失靈原因有:誤用煮沸或高壓消毒;牽動導線造成盒內焊點脫開;接收器盒脫離骨槽,使植入電極移位;植入時鉗鑷導線破壞其絕緣層,形成短路或漏電,水氣從導線絕緣層與金屬之間的隙縫進入盒內,以及元件質量不高等。此外,植入對象存主貶低效果,造成失靈假象。特別是年輕聾啞人已習慣於他(她)們集伙中的手勢語,大腦皮質中「學習」新聲的能力遠低於幼兒。不滿足於清晰度低的聲音而歸綹為之「失靈」。對康復訓練積極性不高而術前願望又過高的病人也會有上述類似情況。
術後處理
1、植入後效果Ballantyne等於1978年曾代表英國健康和社會福利部去美調查洛杉磯、舊金山和史丹福等城市電子耳蝸的實際情況,結論是電子耳蝸確實是給許多成人全聾病人帶來以下的效益。
(1)全聾病人聽到了真正的聲音,心理上脫離了靜寂環境,不再有孤獨感。
(2)意識到重要的環境聲,如鈴聲、交通噪聲和家屬口音等。
(3)使唇讀能力大大改進,能區別光憑唇讀難以識別的「b、t、p」輔音。
(4)病人講話的聲調、輔音清晰度和自我音量控制有明顯改進。
(5)語言識別力是很低的,無論是單導或任一種多導都不能使病人的語言識別力提高到正常水平。單導能明確識別語言
的聲時、節律和聲調;多導能提供高頻音高識別力。
(6)與助聽機相比,同經數月訓練後,語後聾的識別率得分,電子耳蝸遠較助聽機為高。
Engelmann於1981年和Hough於1982年報告電子耳蝸植入者的聽力學檢查結果:①窄頻帶噪聲聽閾:術前250-8000Hz的氣導閾在100-120dB.術後為30-55dB,較使用助聽機(最大輸出)的聽閾低15.7dB;②環境聲識別力:環境聲有雷聲、吹口哨、敲鋃頭、吸塵機和牛巴叫等。二組電子耳蝸植入者分別為76.7%和67%,而戴助聽器者只有45.6%和14%;③MTS測驗:經康復訓練的電子耳蝸植入者,其詞識別力為43.3%,詞重音識別力為83.3%。而助器者分別為10%和30.5%;④輔助唇讀能力:電子耳蝸植入者的唇讀能力明顯提高。少數植入者經過訓練後,不用電子耳蝸也能繼續維持良好的唇讀能力。作者主持研製的單導電子耳蝸的效果與上述的一致。
單導系統是不可能達到有意義的語言識別水平,而多導系統在這方面有較大進步,多導系統的揚揚格詞得分比單導系統為高,結合唇讀可達64%而單憑唇讀只有35%.蝸外單導伴唇讀僅43%.Clark和Tone於1982年的多導系列,所得結果與上也類同。但多導系列內極間電流傳播限制了多導位編碼設計的預想目的,1983年Summerfield甚至認為多導不過是「延長了的單導」,這方面的問題還有待繼續研究。
單導圓窗植入系統具有不損傷中、內耳結構,感染危險性極少,可更新換代,植入新一代裝置等優點。此外還可識別唇讀很難區別的濁音和清音(「ba」和「pa」)。但蝸外裝置的頻率識別範圍多在400-500Hz以下(Rosen,1982)。所以其音高變化的識別範圍只與成人濁音(喉音)的基頻一致。
2、術後康復訓練人類是生活在聲音和噪聲世界的環境中。初生嬰兒就有聲定位能力。說話是最基本的互通方法。說話的互通性是通過編碼所形成的語言中的詞句。說話還具有感情色彩和語義性,使互通接觸保持在情感和邏輯抽象的水平上。說話的感情色彩是言語的副特徵,表現在噪音節律、重音和聲調等方面。聽覺嚴重減退可造成互通困難。語前聾還存在一個語言貧困問題,具體表現為發聲不良,清晰度差,無詞句概念,本國或本志語言的辭彙量不足。語前聾者根本不識詞的聲學特性,因此不能理解言語副特徵。語後聾者不存在上述問題。但聾久者由於失去聽反饋可造成發聲不良和清晰度差。此外,語後聾也有社會心理失常情形,例如孤獨和迴避社交等。
為了提高術後聽覺康復的效果,首先要作好術前諮詢。諮詢內容包括解釋工作,鼓勵病人的自信性,改善情緒,建立良好的工作關係,說服家屬協助進行康復訓練等。解釋工作內容有:介紹電子耳蝸的基本特點,手術植入的必要性和可能引起的併發症,術後佩戴外觀,康復訓練的長期性和樹立克服康復疲勞的決心,以及告知所能達到的最大效果等。對於語前聾者,術前諮詢更要仔細。諮詢工作實際上是一項心理任務,醫務人員需盡心儘力或另設專職人員或教師進行。
術後康復訓練的目的是:通過提高聽視和聽語理解力來補償聽覺缺陷。
3、通過互通訓練和諮詢來調劑或解除社會心理的壓力。簡言之,術後康復訓練就是聽覺訓練和互通訓練二個過程的綜合。
4、植入術後應注意在今後的求醫檢查過程中對病史的彙報,避免核磁共振(MRI)相關檢查,以及不能使用單極電凝只能使用雙極電凝等。
耳蝸埋植
又稱電子耳蝸或人工耳蝸。適用於中青年雙側極度耳聾,使用高功率助聽器無效,耳內無活動性病變。X線斷層拍片或CT檢查證明內耳結構正常,耳蝸電圖無反應,鼓岬或圓窗電刺激可誘出腦幹反應者。
|
|||||||||||||||||
| 關於「耳蝸」的留言: | |
|
目前暫無留言 | |
| 添加留言 | |