幽門前區潰瘍
| A+醫學百科 >> 幽門前區潰瘍 |
位於賁門至幽門之間的慢性潰瘍稱之為胃潰瘍(gastric ulcer,GU),是消化性潰瘍的一種。消化性潰瘍(peptic ulcer)可發生在胃、十二指腸,也可發生在食管下端、胃-空腸吻合口附近以及美克爾憩室內異位胃黏膜上。這些潰瘍的形成均與胃酸和胃蛋白酶的消化作用有關,故稱為消化性潰瘍。本病絕大多數位於胃和十二指腸(98%~99%)。在人群中約有10%的人在一生當中可能罹患此病,因此是一個多發病和常見病,在消化外科中佔有重要的地位。
目錄 |
幽門前區潰瘍的原因
(一)發病原因
胃潰瘍是一種多因素疾病,病因複雜,迄今未完全清楚,為一綜合因素所致。
1.遺傳因素 胃潰瘍有時有家族史,尤其兒童潰瘍患者有家族史者可佔25%~60%。另外A型血的人比其他血型的人易患此病。
2.化學因素 長期飲用酒精或長期服用阿司匹林、皮質類固醇等藥物易致此病發生,此外長期吸煙和飲用濃茶似亦有一定關係。
3.生活因素 潰瘍病患者在有些職業如司機和醫生等人當中似乎更為多見,可能與飲食欠規律有關。工作過於勞累也可誘發本病發生。
4.精神因素 精神緊張或憂慮,多愁善感,腦力勞動過多也是本病誘發因素。可能因迷走神經興奮,胃酸分泌過多而引起。
5.感染因素 幽門螺桿菌(HP)對胃潰瘍發生的作用仍難以解釋,因很多HP感染者中僅少數發生胃潰瘍。然而幾乎所的胃潰瘍者合併慢性活動性胃炎。HP是胃炎的發病和蔓延的主要病因。HP被清除則胃炎消失。HP感染的定量研究顯示,胃潰瘍尤其是位於胃上半部的潰瘍,常合併嚴重的HP感染。
6.其他因素 不同國家、不同地區本病的發生率不盡相同,不同的季節發病率也不一樣,說明地理環境及氣候也是重要因素。另外本病還可在其他原發病如燒傷、重度腦外傷、胃泌素瘤、甲旁亢、肺氣腫、肝硬化、腎衰的基礎上發病,即所謂「繼發性潰瘍」(secondary ulcer)。這可能與胃泌素、高鈣血症及迷走神經過度興奮有關。
(二)發病機制
1.膽汁反流和胃潰瘍病 Beaumont於1883年首先觀察到在某些不尋常的情況下膽汁反流入胃,但當時未能引起人們的注意。直到1965年du Plessis才提出膽汁反流可能在胃潰瘍病的發病中占重要位置。研究證明,膽汁反流入胃常見於胃潰瘍病病人而不常見於正常人。膽汁在胃潰瘍病病人的空腹胃液標本和餐後標本中均存在。胃潰瘍癒合以後,反流可以減少或停止。
胃或十二指腸的動力障礙是導致膽汁反流的原因,然而致成動力障礙的基本因素仍然不明。在某些病人,取直立體位、吸煙可使反流增加。膽汁反流不僅限於胃潰瘍病,還可見於胃炎,如酒精性胃炎和萎縮性胃炎,以及並發胃炎的一些情況,如十二指腸潰瘍病和慢性呼吸系疾病。胃炎本身能否致成動力功能障礙並引起反流,還不清楚。
根據Hollander,正常的胃有雙重黏障:黏液和黏膜上皮。它不但可以保護黏膜使之免於發生潰瘍,而且可以防止酸滲入胃黏膜從而使酸分泌保留在胃腔以內。正常胃黏膜防止酸的反向彌散可能與上皮細胞表面的脂蛋白膜有關。胃內膽汁的有害後果就是它對黏障的破壞,從而使得氫離子穿透胃黏膜並且損害胃黏膜。膽汁可以改變胃黏液的性質。使表面黏液剝脫,並且使上皮細胞耗空其黏液含量。除去它對黏液的作用以外,膽汁還能破壞黏膜屏障,使它不再能阻止氫離子滲入黏膜。氫離子的反向彌散引起黏膜的進一步損傷。膽汁酸還能破壞表面上皮細胞並彌散進入黏膜。刺激肥大細胞釋放組胺。胃細胞間液內組胺濃度的增加引起血管擴張伴黏膜血流和毛細血管滲透性增加,進而發生黏膜水腫、出血、發炎,甚至發生急性糜爛。受損傷的黏膜容易形成潰瘍。
實驗證明,十二指腸內容物對胃黏膜的損傷較單純膽汁或胰腺分泌一種對胃黏膜的損傷大得多。膽汁和胰腺分泌的一些破壞成分已經查明。已知膽汁酸可引起黏膜損傷。膽汁和胰液互相混合在十二指腸內生成的溶血卵磷脂可以引起黏膜屏障的破壞。正常膽汁中的卵磷脂被胰腺分泌中的磷脂酶A轉變成溶血卵磷脂;這一反應被胰蛋白酶和膽汁酸二者所激活。高濃度的溶血卵磷脂已在胃潰瘍病病人夜間胃液標本中查出。此外,膽汁對胃黏膜的損害不僅僅取決於膽汁酸的去污作用,還取決於胃內容物的酸度。觀察pH8、4和2三種不同的人類膽汁溶液的破壞作用時,發現pH8者破壞最小,而pH2者破壞最大。這一發現提示膽汁,特別是和酸在一起,起到破壞作用。
膽汁還可促使竇部G細胞釋放胃泌素,後者又轉而刺激酸和胃蛋白酶的分泌。因此,膽汁一方面增加氫離子的反向彌散,一方面也增加酸分泌。抽取胃內容物測定酸度可能發現不了膽汁反流增加酸分泌的效應,因為這種檢查方法只能反映膽汁反流對胃酸度的最後影響。長期膽汁反流還可通過形成萎縮性胃炎伴壁細胞丟失和腸化生而進一步改變膽汁反流對胃酸分泌的效應。有人提出膽汁反流可以藉助於胃泌素的釋放引起間歇性胃分泌過多而在十二指腸潰瘍病的發病上起一定作用,然而這種假想尚有待證實。
2.酸和胃潰瘍病 酸在胃潰瘍病發病上所起的作用曾經受到廣泛的注意,「沒有酸便沒有潰瘍」這句名言同樣適用於胃潰瘍病,但是由於胃體部潰瘍病人酸分泌降低或正常,酸分泌量的多少在胃潰瘍病發病上似不佔重要位置。
酸在胃潰瘍病所起的作用可能不是決定潰瘍的發病而是決定潰瘍的部位。等觀察了149名胃潰瘍病病人的胃切除標本,發現所有潰瘍均發生在幽門腺區域,且緊鄰酸分泌區。這可能是這個部位的幽門黏膜較其他任何部位接觸酸都多的緣故。
許多胃潰瘍病病人酸分泌降低可以部分用:Davenport的意見來解釋。即這種病人的胃黏膜具有缺陷,使得氫離子自胃腔反向彌散進入黏膜。這一缺陷已由Overhoit和Pollard在一些胃潰瘍病病人中得到證實。另外的重要因素就是胃潰瘍病病人的壁細胞群較少,且往往伴有萎縮性胃炎。
3.胃潰瘍病時的胃排空和運動性 在胃潰瘍病病因學中,胃排空延緩和滯留被認為是一個重要因素。這一學說可以解釋只做迷走神經切斷但未做引流手術而致成胃瀦留病人繼發的潰瘍形成,然而它對絕大多數自然發生的胃潰瘍來說,遠非一滿意的解釋。現在還沒有肯定的證據表明動力減退或滯留在胃潰瘍病病人比正常人更常見。
4.潰瘍病時的胃黏膜 胃潰瘍病經常和慢性胃炎同時存在。1965年,duPlessis於75個因胃潰瘍切除的胃中發現其中65個具有慢性胃炎,其胃炎自幽門向近端擴展,幽門腺區域常廣泛受累,並可累及胃底腺區域。這些病例的慢性胃炎較十二指腸潰瘍病病例的慢性胃炎更加廣泛和嚴重。他並發現胃潰瘍經常位於患有慢性胃炎的區域以內。一般說來,潰瘍在胃內的位置愈高,胃炎損害的範圍也就愈廣泛。1966年Lawson通過動物實驗證明患有胃炎的黏膜易於發生消化性潰瘍。這些發現均支持這樣一種概念,即胃潰瘍病發生在慢性胃炎的基礎上。既往認為胃炎是胃潰瘍病的結果的概念可能是不正確的,因慢性胃炎不僅僅分布在潰瘍周圍,而且也累及到整個胃的遠端,胃潰瘍本身不大可能引起如此廣泛的胃炎。
5.Hp和胃潰瘍病 現有充分證據表明Hp不但在十二指腸潰瘍發病機理中占重要位置,而且在胃潰瘍發病中也佔有一定位置。
6.病理分型 胃潰瘍是一種慢性病。根據潰瘍發生部位的不同,將潰瘍分為4型(圖1):
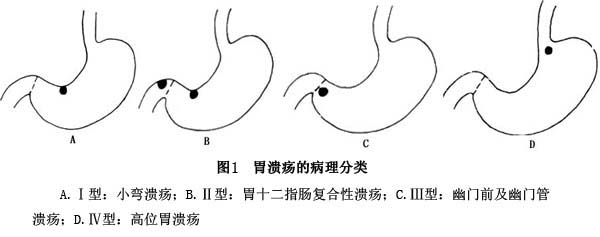
Ⅰ型:小彎潰瘍,位於小彎側胃切跡附近,尤多見於胃竇黏膜和胃體黏膜交界處。常為低胃酸分泌,約佔胃潰瘍80%;
Ⅱ型:胃十二指腸複合性潰瘍。常先發生十二指腸潰瘍,繼發胃潰瘍。為高胃酸分泌,易合併出血,病情頑固。佔5%~10%;
Ⅲ型:幽門前及幽門管潰瘍。通常為高胃酸分泌,內科治療易複發;
Ⅳ型:高位胃潰瘍,位於胃上部1/3,距食管胃連接處4cm內,在2cm以內者稱「近賁門潰瘍」。低胃酸分泌,易發出血和穿孔。
可見胃潰瘍以小彎潰瘍最為多見,尤其是胃竇小彎。有的較大潰瘍可發生於小彎上部以至賁門區。在胃底和大彎側十分罕見。
7.病理形態 潰瘍通常是單發,呈圓形或橢圓形,直徑為0.5~2cm,很少超過3cm。潰瘍邊緣整齊,狀如刀切,底部通常穿越黏膜下層,深達肌層甚至漿肌層。黏膜下層至肌層完全被侵蝕破壞,代之以肉芽組織及瘢痕組織。活動期,潰瘍底部由表層向深部依次可分為4層:①滲出層;②壞死層;③肉芽組織層;④瘢痕組織層。胃潰瘍2%~5%可發生惡突。
幽門前區潰瘍的診斷
1.臨床特徵 胃潰瘍的臨床表現有3個特徵:①慢性過程。少則幾年,多則10餘年或更長。②周期性。病程中常出現發作期與緩解期交替出現。③節律性:疼痛表現為餐後痛,餐後半小時疼痛開始,至下一次餐前消失,周而復始。胃潰瘍的症状主要表現為腹痛;伴或不伴嘔吐、噁心、反酸、噯氣等症状。但也有不少病人以胃潰瘍的各種併發症如穿孔、出血、幽門梗阻而為首發症狀。
2.臨床症状與體征
(1)上腹部隱痛不適:胃潰瘍的疼痛是一種內臟性質的疼痛,體表定位不確切,同時疼痛多不劇烈,可以忍受,表現為燒灼樣痛,隱痛不適等。活動期具有節律性,表現為餐後痛,隨著病理的發展具有周期性和季節性特點。賁門附近的潰瘍還可表現為胸骨後燒灼感和左胸部疼痛。當潰瘍發生穿透,表現為疼痛程度加重,向背部放射或背痛,同時有夜間痛等表現,當疼痛性質和節律性發生改變時,還應警惕惡變的可能。
(2)噁心、嘔吐:無幽門梗阻而發生嘔吐多提示潰瘍處於活動期,嘔吐為間歇性。頻繁嘔吐多提示幽門梗阻。
(3)反酸、噯氣、腹瀉:反酸亦提示潰瘍可能處於活動期。
(4)出血、穿孔:發生出血、穿孔後都有其特殊的臨床表現,見併發症一節。
(5)體征:緩解期一般無陽性體征。活動期只有上腹部輕壓痛。但應注意行肛查和檢查魏爾嘯淋巴結有無腫大,以與胃癌相鑒別。
1.臨床特點 餐後2h出現深在的上腹痛,通常無異常體征。
2.輔助檢查 胃潰瘍的診斷主要依靠病史症状、胃鏡加活檢、鋇餐檢查。另外胃酸測定、血清胃泌素測定、血清鈣測定也有一定的診斷和鑒別診斷意義。近年隨著電子胃鏡的應用,胃潰瘍的診斷符合率極高。
幽門前區潰瘍的鑒別診斷
幽門前區潰瘍的鑒別診斷:
1、潰瘍型胃癌:胃癌是我國常見的惡性腫瘤之一,在我國其發病率居各類腫瘤的首位。在胃的惡性腫瘤中,腺癌佔95%這也是最常見的消化道惡性腫瘤,乃至名列人類所有惡性腫瘤之前茅。早期胃癌多無症状或僅有輕微症状。當臨床症状明顯時,病變已屬晚期。因此,要十分警惕胃癌的早期症状,以免延誤診治。
2、十二指腸潰瘍:是消化道的常見病,一般認為是由於大腦皮質接受外界的不良刺激後,導致胃和十二指腸壁血管和肌肉發生痙攣,使胃腸壁細胞營養發生障礙和胃腸粘膜的抵抗力降低,致使胃腸粘膜易受胃液消化而形成潰瘍,目前有人認為是胃彎曲桿菌感染所致,潰瘍常為單個性,但也有多個潰瘍,胃和十二指腸球部潰瘍,同時存在時稱複合性潰瘍。
1.臨床特徵 胃潰瘍的臨床表現有3個特徵:①慢性過程。少則幾年,多則10餘年或更長。②周期性。病程中常出現發作期與緩解期交替出現。③節律性:疼痛表現為餐後痛,餐後半小時疼痛開始,至下一次餐前消失,周而復始。胃潰瘍的症状主要表現為腹痛;伴或不伴嘔吐、噁心、反酸、噯氣等症状。但也有不少病人以胃潰瘍的各種併發症如穿孔、出血、幽門梗阻而為首發症狀。
2.臨床症状與體征
(1)上腹部隱痛不適:胃潰瘍的疼痛是一種內臟性質的疼痛,體表定位不確切,同時疼痛多不劇烈,可以忍受,表現為燒灼樣痛,隱痛不適等。活動期具有節律性,表現為餐後痛,隨著病理的發展具有周期性和季節性特點。賁門附近的潰瘍還可表現為胸骨後燒灼感和左胸部疼痛。當潰瘍發生穿透,表現為疼痛程度加重,向背部放射或背痛,同時有夜間痛等表現,當疼痛性質和節律性發生改變時,還應警惕惡變的可能。
(2)噁心、嘔吐:無幽門梗阻而發生嘔吐多提示潰瘍處於活動期,嘔吐為間歇性。頻繁嘔吐多提示幽門梗阻。
(3)反酸、噯氣、腹瀉:反酸亦提示潰瘍可能處於活動期。
(4)出血、穿孔:發生出血、穿孔後都有其特殊的臨床表現,見併發症一節。
(5)體征:緩解期一般無陽性體征。活動期只有上腹部輕壓痛。但應注意行肛查和檢查魏爾嘯淋巴結有無腫大,以與胃癌相鑒別。
1.臨床特點 餐後2h出現深在的上腹痛,通常無異常體征。
2.輔助檢查 胃潰瘍的診斷主要依靠病史症状、胃鏡加活檢、鋇餐檢查。另外胃酸測定、血清胃泌素測定、血清鈣測定也有一定的診斷和鑒別診斷意義。近年隨著電子胃鏡的應用,胃潰瘍的診斷符合率極高。
幽門前區潰瘍的治療和預防方法
注意預防以下可能引起胃潰瘍的因素:
1.吸煙 吸煙者比不吸煙者潰瘍病發生率高2倍,吸煙影響潰瘍癒合和可促進潰瘍複發,其可能機制:
(1)吸煙可以促使胃酸和胃蛋白酶原分泌增多。
(2)吸煙可能抑制胰腺分泌HCO3-鹽,從而削弱中和球部內酸性液體的能力。
(3)吸煙可影響幽門括約肌關閉功能而導致膽汁反流,破壞胃黏膜屏障;吸煙可使胃排空延緩和影響胃十二指腸運動功能。
(4)吸煙可影響胃十二指腸黏膜內前列腺素合成,減少黏液量和黏膜血流量,從而降低黏膜的防禦功能。
2.飲食 酒、咖啡、濃茶、可口可樂等飲料能刺激胃酸分泌增多,易誘發潰瘍病。吃精製低纖維素食物者比吃高纖維素者潰瘍發病率高。有人認為多渣食物或許有促進表皮生長因子或前列腺素釋放增多的作用。
3.精神因素 長期精神緊張、焦慮或情緒波動的人易患潰瘍。人在應激狀態時,可能促進胃的分泌和運動功能增強,胃酸分泌增多和加速胃的排空,同時由於交感神經興奮使胃十二指腸血管收縮,黏膜血流量下降,削弱了黏膜自身防禦功能。
4.藥物 長期口服非甾體類抗炎藥約有10%~25%患者發生潰瘍病,其中以胃潰瘍更為多見。除藥物對胃十二指腸黏膜直接刺激作用外,主要是由於這類藥物抑制體內的環氧化酶活性使黏膜內前列腺素合成減少,削弱了對黏膜的保護作用。阿司匹林原物是脂溶性的,能穿透上皮細胞膜破壞黏膜屏障。
參看
| 關於「幽門前區潰瘍」的留言: | |
|
目前暫無留言 | |
| 添加留言 | |