病理學/繼發性免疫缺陷病
| 醫學電子書 >> 《病理學》 >> 免疫病理 >> 免疫缺陷病 >> 繼發性免疫缺陷病 |
| 病理學 |
|
|
許多疾病可伴發繼發性免疫缺陷病,包括感染(風疹、麻疹、麻風、結核病、巨細胞病毒感染、球孢子菌感染等)、惡性腫瘤(何杰金病、急性及慢性白血 病、骨髓瘤等)、自身免疫性疾病(SLE、類風濕性關節炎等)、蛋白喪失(腎病症候群、蛋白喪失腸病)、免疫球蛋白合成不足、淋巴細胞丟失(因藥物、系統 感染等)以及某些其他疾病(如糖尿病、肝硬變、亞急性硬化性全腦炎)和免疫抑制治療等。繼發性免疫缺陷病可以是暫時性的,當原發疾病得到治療後,免疫缺陷 可恢復正常;也可以是持久性的。繼發性免疫缺陷常由多因素參與引起,例如癌腫伴發的繼發性免疫缺陷病可由於腫瘤、抗癌治療和營養不良等因素所致。
繼發性免疫缺陷病較原發性者更為常見,但無特徵性的病理變化。本病的重要性在於機會性感染所引起的嚴重後果。因此及時的診斷和治療十分重要。本節著重途述發病率日增而死亡率極高的獲得性免疫缺陷症候群(愛滋病)。
獲 得性免疫缺陷症候群(acquired immunodeficiency syndrome,AIDS)自1981年首先由美國疾病控制中心報導以來,不僅在美國而且在全球日益蔓延。根據1993年8月世界衛生組織的調查估計, 目前世界上已有1400萬人攜帶HIV,死亡人數達200萬,其中70%是中非和東非人。本病的特點為T細胞免疫缺陷伴機會性感染和(或)繼發性腫瘤。臨 床表現為發熱、乏力、體重下降、腹瀉、全身淋巴結腫大及神經系統症状。50%患者有肺部機會性卡氏肺孢子蟲(pneumocystis carinii)感染,其他機會性病原有麴黴、白色念珠菌、隱球菌,巨細胞病毒(cytomegalovirus)、皰疹病毒(herpes virus )和弓形蟲(toxoplasma)等。此外,約有1/3患者有多發性Kaposi肉瘤、淋巴瘤等。病情險惡,死亡率高。流行病學調查發現,本病的發生與 以下危險因素有關:①男性同性戀,約佔70%;②靜脈注射毒品約佔17%;③接受血製品而獲得感染者約佔1%;④雙親都具有上述危險因素的嬰兒以及與高危 險人有異性性接觸者,等等。
【病因和發病機制】
本病的病因是人類免疫缺陷病毒 (HIV)。許多事實證實該病毒與AIDS的關係密切,表現為:在患者的淋巴樣細胞和體液(精液、唾液及腦脊液)中可分離出HIV;抗HIV抗體幾乎在 90%的患者中可被檢出,與正常人群中1%的檢出率相比有顯著的差別;此外,與HIV有交叉反應的STLV-Ⅲ在獼猴中能引起AIDS樣病。
AIDS病的主要傳染途徑為:①性交接觸感染,最為常見;②應用污染的針頭作靜脈注射;③輸血和血製品的應用;④母體病毒經胎盤感染胎兒或通過哺乳、粘膜接觸等方式感染嬰兒。
HIV 選擇性地侵犯和破壞TH細胞是AIDS發病的癥結所在,由於HIV與TH細胞表面的CD4分子高度親和,因而CD4分子可認為是HIV的受體乃入侵門戶。 HIV為一種C型逆轉錄病毒,分核心及包殼二大部分,包殼的糖蛋白gp120和ap41可先後與TH細胞膜上的CD4分子結合而進入TH細胞。在細胞內, 病毒基因經逆轉錄而產生前病毒DNA,後者一經整合到宿主細胞的DNA,即可轉錄出完整的病毒顆粒,大量病毒顆粒在CD4+細胞膜處通過出芽而釋放,並導 致該細胞的溶解和死亡。由於TH細胞是調節整個免疫系統的樞紐細胞,TH細胞的消減必然影響到IL-2、γ-干擾素以及激活巨噬細胞、B細胞等有關的多種 淋巴因子的分泌,將進一步影響TH細胞及其他免疫活性細胞的功能,包括:①TH細胞克隆增生和混合淋巴細胞反應降低,淋巴因子減少,對可溶性抗原的反應也 減弱;②Ts(Tc)細胞克隆增生降低,特異性細胞毒反應減少;③NK細胞殺滅腫瘤細胞的功能降低;④B細胞在特異性抗原刺激下不產生正常的抗體反應,而 原因不明的激活和分化引起高丙種球蛋白血症;⑤巨噬細胞對一般信號無反應,溶解腫瘤細胞、殺滅胞內寄生菌、真菌、原蟲的功能減弱(圖4-14)。
近 年來發現HIV尚可感染組織中的單核巨噬細胞。由於巨噬細胞表面亦有少量CD4分子存在,因此其感染方式可通過HIV的gp120與CD4分子結合;更主 要是通過抗HIV的凋理,經巨噬細胞的Fc受體吞噬HIV而使細胞受染。在巨噬細胞內複製的病毒,通常貯藏於胞漿內,不像TH細胞那樣在胞膜上大量出芽, 因而巨噬細胞不會迅速死亡,反可作為「地下工廠」及運載工具將病毒運至其他部位。例如已經發現,在腦組織,以小膠質細胞內含的HIV最多,但可能來自巨噬 細胞的運送。受HIV感染後的巨噬細胞,其遞呈抗原及分泌單核因子等功能亦將受到抑制。
綜合以上後果,導致嚴重免疫缺陷,構成了AIDS發病的中心環節。此外遺傳素質對本病的發生也可能有一定影響,ADIS患者中HLA-DR5抗原陽性率較高。
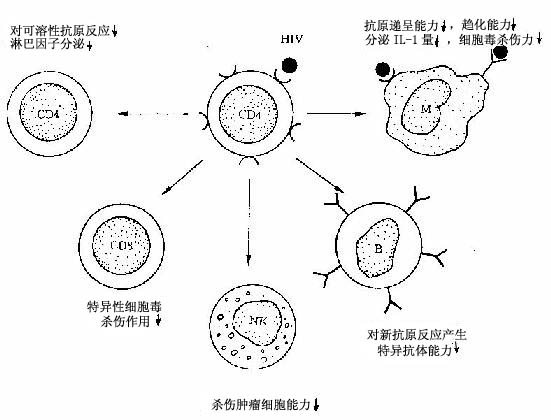
圖4-14 HIV侵犯TH細胞後免疫調節障礙示意圖
【病變】
病變可歸納為全身淋巴樣組織的變化,機會性感染和惡性腫瘤三個面。
1. 淋巴樣組織的變化早期及中期,淋巴結腫大。鏡下,最初有淋巴濾泡明顯增生,生髮中心活躍,髓質出現較多漿細胞。隨後濾泡的外套層淋巴細胞減少或消失,小血 管增生,並有纖維蛋白樣物質或玻璃樣物質沉積,生髮中心被零落分割。副皮質區的淋巴細胞(CD4+細胞)進行性減少,代之以漿細胞浸潤。晚期的淋巴結病 變,往往屍檢時才能看到,呈現一片荒蕪,淋巴細胞,包括T、B細胞幾乎均消失殆盡,無淋巴濾泡及副皮質區之分,僅有一些巨噬細胞和漿細胞殘留(圖 4-15)。有時特殊染色可顯現大量分枝桿菌、真菌等病原微生物,卻很少見到肉芽腫形成等細胞免疫反應性病變。
AIDS病人的脾呈輕度腫 大,鏡下有淤血,T、B細胞均減少,淋巴濾泡及淋巴鞘缺如。死於感染的病例,脾內常有較多中性粒細胞及一些吞噬病原微生物的巨噬細胞。扁桃體、小腸、闌尾 和結腸內的淋巴樣組織均萎縮,淋巴細胞明顯減少。胸腺的組織與同齡人相比,呈現過早萎縮,淋巴細胞減少、胸腺小體鈣化。
2.繼發性感染多發 性機會感染是本病另一特點,感染的範圍廣泛,可累及各器官,其中以中樞神經系統、肺、消化道的疾病最為常見。病原種類繁多,一般可有二種以上感染同時存 在。由於嚴重的免疫缺陷,感染所致之炎症反應往往輕而不典型。如肺部結核菌感染,很少形成典型的肉芽腫性病變,而病灶中的結核桿菌卻甚多。
約有半數病例有卡氏肺孢子蟲感染,因之對診斷本病有一定參考價值。病變區肺間質及肺泡腔內有較多巨噬細胞及漿細胞浸潤,其特徵性變化是肺泡腔內出現由大量免疫球蛋白及原蟲組成的伊紅色泡沫樣滲出物。
約 70%的病例有中樞神經系統受累,其中繼發性機會感染有播散性弓形蟲或新型隱球菌(cryptococcus neoformans)感染所致的腦炎或腦膜炎;巨細胞病毒和乳多空病毒(papovavirus)所致的進行性多灶性白質腦病等。由HIV直接引起的疾 病有腦膜炎、亞急性腦病、痴呆等。這一情況提示,除淋巴細胞、巨噬細胞外,神經系統也是HIV感染的靶組織。
3.惡性腫瘤 約有30%患者可發生Kaposi肉瘤。該腫瘤為血管內皮起源,廣泛累及皮膚、粘膜及內臟,以下肢最為多見。肉眼觀腫瘤呈暗藍色或紫棕色結節。鏡下顯示成 片梭形腫瘤細胞,構成毛細血管樣空隙,其中可見紅細胞。與典型的Kaposi肉瘤不同之處在於其多灶性生長和進行性臨床過程。其他常見的伴發腫瘤包括未分 化性非何杰金淋巴瘤、何杰金和Burkitt淋巴瘤等,腦原發性淋巴瘤也很常見。
【臨床病理聯繫】
臨 床上將AIDS的病程分為三個階段:①早期或稱急性期,感染病毒3~6周後可出現咽痛、發熱、肌肉酸痛等一些非特異性表現。病毒在體內複製,但由於患者尚 有較好的免疫反應能力,2~3周後這種急性感染症状可自行緩解;②中期或稱慢性期,機體的免疫功能與病毒之間處於相互抗衡階段,在某些病例此期可長達數年 或不再進入末期。此期病毒複製持續於低水平,臨床可以無明顯症状或出現明顯的全身淋巴結腫大,常伴發熱、乏力、皮疹等;③後期或稱危險期,機體免疫功能全 面崩潰,病人持續發熱、乏力、消瘦、腹瀉,並出現神經系統症状,明顯的機會感染及惡性腫瘤,血液化驗可見淋巴細胞明顯減少(<30%),CD4+細胞減少 尤為顯著,CD4+細胞與CD8+細胞之比可由原來的2下降至0.5以下,細胞免疫反應喪失殆盡。
本病的預後差,死亡率達100%,致病原因雖已清楚,但製備有效的疫苗尚有待時日,其困難在於HIV在不同的患者有驚人的多型性,目前又無理想的治療藥物,因此大力開展預防,對防止AIDS流行至關重要。
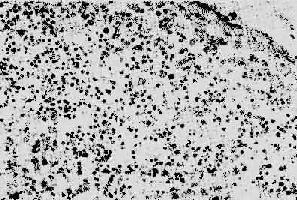
圖4-15 AIDS淋巴結
淋巴細胞明顯減少,無淋巴濾泡及副皮質區之分
| 關於「病理學/繼發性免疫缺陷病」的留言: | |
|
目前暫無留言 | |
| 添加留言 | |