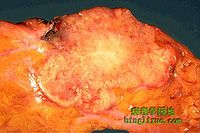
浸潤性導管癌
| A+醫學百科 >> 腫瘤 >> 浸潤性導管癌 |
浸潤性導管癌,非特殊性(NOS)
定義
浸潤性導管癌,非特殊性(導管NOS)是浸潤性乳腺癌分類中最大的一組異型腫瘤,由於缺乏豐富的特徵表現,難以象小葉癌或小管癌那樣將其分成一種特殊組織學類型。
ICD-O 編碼 8500/3
目錄 |
歷史名稱及意義
浸潤性導管癌,非特殊型(導管NST);浸潤性導管癌
這類乳腺癌曾有許多命名,包括硬癌、單純癌和球形細胞癌。浸潤性導管癌由美國軍事病理研究所(AFIP)提出,被以前WHO分類所採用。這一名稱延續了傳統的觀念,認為浸潤性導管癌來源於乳腺導管上皮,可以此來與來源於乳腺小葉的小葉癌相區分(認為小葉癌來源於乳腺小葉尚無證據)。另外研究表明大多數乳腺癌起源於末梢導管-小葉單位(TDLU)。一些分類方法保留了「導管」一詞,但增加了「非特殊性(NOS)」,而其它分類則傾向於採用「非特殊型(NST)」,以強調與特殊類型腫瘤區分。後者的觀點在國際上日益被接受。由於「導管」一詞被廣泛採用,因此「浸潤性導管癌,導管NOS或NST」是較好的命名選擇。
流行病學
非特殊性導管癌(導管NOS)在乳腺癌中占絕大多數,其流行病學特徵與乳腺癌總體一致。非特殊性導管癌是乳腺癌中最常見的一類,在公開發表的文獻統計病例中佔40-75%,可能是由於缺乏與特殊性癌相區分的嚴格標準,以及某些研究未將非特殊性導管癌伴特殊性癌的混合型癌單獨分組,而是將它們併入非特殊性導管癌一組中。
非特殊性導管癌和所有乳腺癌一樣在40歲以下婦女中少見,但年輕婦女與老年婦女的腫瘤分類比例是相同的。與已知的風險因素如地理、文化/生活方式、生育情況等相關的非特殊性導管癌的各型發病率無明顯差異。在癌症發生過程中某些疾病如不典型導管增生和小葉內腫瘤與大多數高發病風險的特殊性乳腺癌,特別是小管癌和典型性小葉癌相關。與BRCA1基因突變相關的家族性乳腺癌通常為非特殊性導管癌,但具有髓樣癌的特徵,核分裂數高,大多數具有連續的向周圍壓排性邊緣,與散發性乳腺癌相比淋巴細胞浸潤明顯。與BRCA2基因突變相關的家族性乳腺癌也常為非特殊性導管癌,但在其組織學分級中小管結構評分高(小管極少數),大部分腫瘤有一連續的向周圍壓排性邊緣,與散發性乳腺癌相比核分裂數較低。
肉眼檢查
這些腫瘤肉眼觀察無明顯特徵,大小各不相同,範圍從10mm到100mm以上。腫瘤外形不規則,呈星狀或結節狀,邊緣尚清楚或邊界不清,與周圍組織缺乏明顯界限。觸之感覺質實或硬,切之有砂礫感。切面通常呈灰白帶有黃色條紋。
組織病理學
腫瘤形態不一,缺乏規律性結構特徵。腫瘤細胞排列成索狀,簇狀或小梁狀,一些腫瘤表現為實性或伴有合體細胞浸潤,且間質少。部分病例腺樣分化明顯,在腫瘤細胞團中可見伴有中央腔隙的小管結構。偶爾可見一些具有單層線狀浸潤或靶環狀結構的區域,但缺乏浸潤性小葉癌的細胞形態特徵。腫瘤細胞形狀各異,胞漿豐富,呈嗜酸性,核形規則,大小一致或呈高度多形性,伴有多個核仁且明顯,核分裂象缺乏或廣泛存在。80%以上的病例可見相關導管癌原位病灶(DCIS),通常為粉刺型,組織學分級為高級,其它形式也可見。
有一些病例是非特殊性導管癌的亞型,即浸潤性導管癌伴廣泛的原位癌成分浸潤。腫瘤間質可表現為多種多樣,有的表現為纖維母細胞增生,或結締組織少,或可見明顯的玻璃樣變性。導管周區或血管周圍可見局灶性彈性纖維變性。也可見局灶性壞死,偶爾表現為廣泛性壞死。極少數病例可見淋巴漿細胞浸潤。
混合型癌
對於一種腫瘤的診斷,應選有代表性的切片仔細觀察,只有超過50%的腫瘤區表現無特殊性才能診斷為非特殊性導管癌。如果只有10-49%的腫瘤區表現無特殊性,而其餘部分表現為已確定的特殊型乳腺癌特徵,那麼這可能是混合型癌的一種:混合性導管和特殊型癌或混合性導管和小葉癌。除此以外,極少病變會與非特殊性導管癌相混淆。
多形性癌
ICD-O編碼 8022/3
多形性癌是組織學分級屬高級的非特殊性導管癌的一種罕見變型,以奇異的多形性腫瘤巨細胞增多為特徵,占腫瘤細胞50%以上,其背景為腺癌或腺癌伴梭形和鱗狀分化。病人年齡28~96歲,平均51歲。大多數病人表現為可觸及的腫塊,其中12%的病例最初症状為轉移性腫瘤。腫瘤平均大小為5.4cm,大部分腫瘤可發生囊性變和壞死。
大多數病例中腫瘤巨細胞佔75%以上,核分裂數>20/10HPF。所有腫瘤組織學分級為3級。上皮內成分排列成通常為高級別的導管結構,且伴有壞死。19%的病例表現淋巴管浸潤。
通常BCL2、ER和PR呈陰性表達,2/3的病例表現TP53陽性,1/3的病例表現S-100陽性,所有病例對CAM5.2,EMA,pan-cytokeratin(AE1/AE3,CK1)均表現為陽性。大部分腫瘤細胞(68%)的染色體為非整倍體,其中47%為三倍體。63%的病例表現為高S期分數(>10%)。50%的病例有腋窩淋巴結轉移,常侵犯3個或3個以上淋巴結。大部分病人表現為晚期病變。
伴有破骨細胞樣巨細胞的癌
ICD-O編碼 8035/3
這些腫瘤最常表現為間質中可見破骨細胞樣巨細胞,並伴有炎性細胞浸潤、纖維母細胞和血管增生,可見外滲的紅細胞、淋巴細胞和單核細胞,與單核及雙核的組織細胞排列在一起,其中一些組織細胞含有含鐵血黃素。巨細胞大小不一,圍繞在上皮成分周圍,或是存在於由癌細胞構成的腔隙內,含有數目不等的細胞核。巨細胞及反應性血管增生可見於轉移性淋巴結和複發病灶。
癌組織類型常為高至中等分化的浸潤性導管癌,其它類型也可見,特別是浸潤性篩狀癌、小管癌、粘液癌、乳頭狀癌、小葉癌、鱗癌和其它化生性癌。
大約有1/3的病例報導有淋巴結轉移,五年生存率大約為70%,基本類似於或高於普通浸潤性癌,預後與相關的癌變特徵有關,但似乎不受間質中的腫瘤巨細胞的影響。
巨細胞均表達CD68(通過石蠟切片中KP1抗體證實),S-100、actin、cytokeratin、EMA、ER和PR均表達陰性。酸性磷酸酶、非特異性酯酶和溶菌酶均為強陽性,而鹼性磷酸酶表達陰性,另外巨細胞的形態特徵與組織細胞和破骨細胞相似。
一些細胞超微結構和免疫組化研究證實這類特殊性癌可表現破骨細胞的組織細胞學特性,最近的體外實驗也證明了單核細胞及巨噬細胞的前體細胞可直接形成破骨細胞,且與腫瘤相關的巨噬細胞可分化成轉移時影響骨質吸收的多核細胞。癌症中存在的破骨細胞樣巨細胞也可能與TAMs相關。由癌症引起的血管生成和白細胞趨化可能與組織細胞向腫瘤區遷移及最終轉化成破骨細胞樣巨細胞有關。
伴有絨毛膜癌特徵的癌
非特殊性導管癌患者血漿中人β-絨毛膜促性腺激素(β-HCG)可升高,60%的病例可找到β-HCG陽性細胞。絨毛膜癌樣分化的組織學依據極少,只報導過少數病例,年齡在50~70歲間。
伴有黑色素特徵的癌
一些病例報導描述了表現導管癌和惡性黑色素瘤共同特徵的乳腺實質腫瘤,其中有些存在一種細胞向另一種細胞過渡的現象。最近一項有關這類病變的遺傳學研究證明所有腫瘤細胞均表現在染色體同一位點上的雜合性缺失,提示腫瘤細胞來源於同一瘤細胞克隆。
乳腺癌細胞中僅有黑色素存在並不能解釋成黑色素細胞分化的依據。當乳腺癌侵犯皮膚及真皮—表皮連接處時,細胞中可出現黑色素沉著。另外,應仔細區分乳腺癌伴黑色素細胞分化與乳腺癌伴明顯的胞漿脂褐素沉積。
大多數乳腺的黑色素瘤是起源於乳腺外的惡性黑色素瘤的轉移灶。原發性黑色素瘤可發生於乳腺皮膚的任何部位,但乳頭乳暈區極罕見。乳頭乳暈區的惡性黑色素瘤的鑒別診斷必須包括Paget病,該病變細胞中偶爾有黑色素沉著,將在Paget病一節中討論。
遺傳學
乳腺癌總體遺傳學變異同樣也在非特殊性導管癌中反映,最近證實對此進行分析或解釋是困難的。隨著腫瘤組織學分級的級別升高(分化程度降低),其遺傳學改變也逐漸累積增加。這一現象支持非特殊性導管癌和浸潤性乳腺癌總體的線性演變模式假說。最近幾組有關與腫瘤組織學類型或非特殊性導管癌分級相關的特異性遺傳變異的研究結果並不支持上述觀點,提示非特殊性導管癌發生包括一些與遺傳因素無關的腫瘤演變途徑,與特殊的乳腺癌包括小葉癌和小管癌相比顯示了根本的不同。而且,最近cDNA微陣列分析證明非特殊性導管癌可依據基因表達方式分成亞型。
驗方偏方
驗方:
①海藻30g,海帶30g,決明子30g,女貞子25g。水煎日服2次。上海腫瘤醫院方。
②三根湯:藤梨根60g,野葡萄根30g,枸骨樹根30g,雲實30g,八角金盤3g,生南星3g。口服,每日劑,煎2次分服。先將生南星煮1—2小時,再加其它藥煎煮。本方報告服用2個月治癒乳腺癌1例。方源浙江諸暨縣馬劍公社寺塢大隊醫療站。
偏方:
①麝香0.5克,生半夏3克,丁香3克,木香3克。共研細末,薄棉紗裹,塞對側鼻孔里。
②鹿角尖100克。薛荔果100克,共研細末。每日10克,黃沙糖和陳醋送下。
③龜板數塊炙黃研末,黑棗肉搗爛為丸,每日10克,白開水送下。
手術切除
手術切除是浸潤性導管癌的治療常用方法之一,浸潤性導管癌的手術治療以根治性手術為主,其原則是:
①浸潤性導管癌巢及區域淋巴結應作整塊切除。
②切除全部乳腺組織,同時廣泛切除其表面覆蓋的皮膚。
④腋窩淋巴結作徹底的擴清。由於切除範圍廣,病人機體恢復較困難,並且外觀異常也非常顯著,隨著外科技術的提高,仿根治術、腫塊切除術等改良的手術方法越來越多地應用於浸潤性導管癌的治療中來。仿根治術就是保留胸大肌但切除其筋膜的根治術,通過臨床觀察,許多學者認為仿根治術與根治術治療效果可以相比。腫塊切除術主要用於早期浸潤不廣的浸潤性導管癌的治療。
|
|||||||||||||||||||||||
| 關於「浸潤性導管癌」的留言: | |
|
目前暫無留言 | |
| 添加留言 | |