煙霧病
| A+醫學百科 >> 煙霧病 |
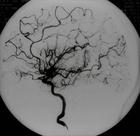
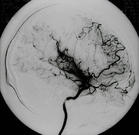
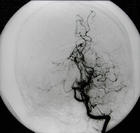
煙霧病(Moyamoya disease MMD)是一組以雙側頸內動脈末端及其大分支血管進行性狹窄或閉塞,且在顱底伴有異常新生血管網形成為特徵的閉塞性疾病,病因不明,其他確知症状導致的上述表現則稱為Moyamoya症候群,"煙霧"名稱的來源是在腦血管造影時顯示腦底部由於毛細血管異常增生而呈現一片模糊的網狀陰影,有如吸煙所噴出的一股煙霧,故名。其臨床表現主要分為出血和缺血兩大類,起病年齡有5歲和40歲左右的雙峰分布,兒童病人以缺血為主要臨床表現,成人病人缺血與出血表現基本同機率。本病的實質是腦底部動脈主幹閉塞伴代償性血管增生。
目錄 |
疾病簡介
煙霧病又名腦底異常血管網,是一組以頸內動脈虹吸部及大腦前、中動脈起始部狹窄或閉塞,腦底出現異
常的小血管網為特點的腦血管病。因腦血管造影時呈現許多密集成堆的小血管影,似吸煙時吐出的煙霧,故名煙霧病。
該病最早於1955年由日本的清水和竹內描述,1966年由鈴木命名。在中國、日本以及白種人、黑種人、高加索人中均有發現。據文獻報導,以中國人、日本人為多。
疾病別名
Moyamoya 病
疾病分類
症状體征
煙霧病發病以兒童及青少年為多見,常以卒中的形式起病,可以表現為腦血栓,也可以表現為腦出血及蛛網膜下腔出血。患者可出現不同程度的偏癱,或左右兩側相繼出現癱瘓,可伴有失語、飲水嗆咳、吞咽困難、智能減退、痴呆、癲癇發作、頭痛以及短暫性腦缺血發作。
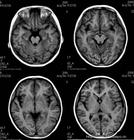
一般頭部CT掃描可見梗死或出血性改變。梗死常為多發性的,以額、顳、頂葉、枕葉、基底節區、丘腦等處多見,半數病人可合併額葉萎縮。出血者可以是腦葉出血、基底節出血或蛛網膜下腔出血,而高
血壓引起的腦出血多位於基底節區。腦出血的患者也可同時發現梗死灶和(或)腦萎縮。
腦血管造影可以發現頸內動脈起始部、大腦前、中動脈起始段狹窄或不顯影,基底節區可見大量細小血管團如吸煙吐出的煙霧。此外可見腦內形成側支循環代償支。隨著病程的延長,代償吻合支的數量逐漸減少或縮小。
疾病病因
應該說,煙霧病與吸煙並無關係。有學者發現,個別家族中母子或兄妹可有類似疾病,考慮與先天因素有關。但根據臨床、病理、免疫及實驗室研究,大多數學者認為這是一組後天發生的閉塞性腦血管病,可能與變態反應性腦血管炎有關
臨床表現4種類型
起病年齡多在10歲以下,平均約4、5歲。日本病例以女孩多見,我國報導未見性別差異。特發性病例的起病多為突然,主要症状是反覆的暫時性腦缺血發作(TIA)、運動感覺障礙(一過性偏癱或左右交替性偏癱)、癲癇發作(多為部分性,可為半身驚厥繼以偏癱,即HHE)、頭痛、腦梗塞、智力缺陷。TIA症状可起始於生後數月至10歲間,偏癱約起於3歲,驚厥常始於l歲以內,頭痛開始於5歲以後。智力落後見於65%的病例,主要見於病程在5年以上者。
Fukuvama等(1985)和/maizunfi等(1998)認為本病可分為4個臨床型,其中TIA型占絕大多數,
而癲癇型常伴梗塞型,出血型主要見於成人。TIA型起病較晚,平均5.5歲,預後較好;癲癇型或梗塞型平均在1.5~2歲間起病,預後較差。
①TIA型:最多見,約見於全部特發性煙霧病的70%。臨床特點是反覆發生一過性癱瘓或力弱,多為偏癱,亦可為左右交替性偏癱或雙偏癱。發作後運動功能完全恢復。病程多為良性,有自發緩解或發作完全停止的傾向。極少數病例伴有半身驚厥發作、頭痛或偏頭痛。罕見一過性感覺障礙、不自主運動或智力障礙。
②梗塞型:急性腦卒中,導致永久型癱瘓、失語、視覺障礙和智力障礙。
③癲癇型:頻發的癲癇發作,部分性發作或癲癇持續狀態,伴腦電圖癇樣放電。
④出血型:蛛網膜下腔出血或腦實質出血,見於年長兒和成人病例。
以上臨床分型的後三型合稱為「非TIA型」,病程複雜多變,預後較差,多表現為混合型,如癲癇型加梗塞型,癲癇型加TIA型等。如為單純癲癇發作,預後不一定很差。無論何種類型,4歲以前起病者預後較差。此外,臨床症状及其嚴重程度決定於側支循環的代償效果,如果能夠維持足夠的腦血流灌注,則可能不出現臨床症状,或只有短暫的TIA發作,或頭痛。如果不能保持腦血流灌注,則症状嚴重,引起廣泛腦損傷。
診斷檢查
1.病史 詢問有無腦膜炎、鉤端螺旋體病、頭顱部感染、外傷或放療史;有無肢體癱瘓、失語、癲癇、劇烈頭痛、昏倒及意識障礙。注意發病緩急及病程長短。
3.實驗室檢查 作血清和腦脊液的梅毒、鉤端螺旋體免疫反應、血沉,有助於了解病因。
4.腰椎穿刺 繼發蛛網膜下腔出血者,可見血性腦脊液。
5.腦血管造影 見頸內動脈虹吸上段和大腦前、中動脈起始部狹窄,腦底煙霧狀異常血管網和廣泛的側支循環形成。應與腦動脈硬化性腦梗死和動靜脈畸形鑒別。
6.CT掃描 繼發腦梗死者可見血管分布相符的低密度區。蛛網膜下腔出血者可見密度增高或血腫形成。
治療方案
煙霧病的治療因其發病原因不明,目前國內外還沒有十分理想的方法。內科以血管擴張藥以及抗菌素等進行對症治療,但療效不理想。外科以手術治療為主,雖然自1961 年日本人發現煙霧病以來產生了十餘種外科手術方法,但其核心都是將頸外動脈引向顱內。目前國際上主要採用顳淺動脈-大腦中動脈直接吻合法和EDAS間接吻合法治療煙霧病,前者因煙霧病患者大腦中動脈管徑較細、尤其是兒童患者直接吻合難度
較大,加之手術過程中需臨時阻斷大腦中動脈可能進一步加重腦缺血。故大多數學者採用由日本學者松島善治先生1979年發明的EDAS間接吻合法,即將顱外血管越過顱骨和硬腦膜屏障引至顱內而促進腦皮層的供血,該法療效肯定併發症少,日本有兒童期患者因煙霧病經手術治療後完全恢復正常生活,考上了著名的東京大學。
內科治療
對出現梗死的病人一般按血栓治療。可用擴容、擴張血管、鈣離子拮抗劑等治療,也可以用激素治療。
外科治療
國內外均有文獻報導,煙霧病可用顱內外血管吻合術、腦肌血管聯合術等手術重建血運,改善預後。
1、非手術治療:缺血者用血管擴張藥;出血者,以降顱壓、止血為主。病因明確者應對病因積極治療。
2、手術治療:缺血者可考慮作頸交感神經節切除或顱內外動脈吻合術;若有顱內血腫形成,應及時排除。
用藥安全
1、注意休息和癱瘓肢體的功能鍛煉。
2、加強營養,給予高蛋白質高維生素飲食。
3、出現蛛網膜下腔出血者,不能搬動病人,避免咳嗽、噴嚏和屏氣排便等增加胸腔、腹腔壓力的動作。
4、應防止洪水泛濫,滅鼠,家禽應圈養,防止污染水源,做好飲水消毒。
5、教育兒童不要喝生水,不要到疫水中玩水、洗澡等,避免患鉤端螺旋體病。
誤診原因
煙霧病在臨床上容易被漏診或誤診,大部分病人從出現臨床症状到確診都經歷了一段相當長的時間,平均需要兩年半。多數病人確診前都只是簡單的症状診斷,少數病人則曾經被誤診為腦炎、粒線體肌腦病、灰質異位症等。煙霧病患者被漏診或誤診有以下幾種原因:
1、煙霧病臨床症状複雜多變
煙霧病的有些症状如發作性肢體麻木無力或一側肢體癱瘓容易想到是血管病,但某些症状卻很難直接想到與血管病變有關,如視物不清、頭痛、頭暈眩暈、發作性意識障礙、肢體抽搐或智力減退等,因此,如果臨床醫生對煙霧病缺乏足夠認識,不給病人安排與腦動脈病變有關的相應檢查,如經顱都卜勒超聲(TCD)、核磁血管成像(MRA)和數字減影血管造影(DSA)等,就會造成漏診。
2、頭顱CT和MRI並不一定都有異常改變
很多病人甚至不少醫生都錯誤地認為只要頭顱CT或MRI正常就沒有問題了,其實對煙霧病診斷來講並非如此。煙霧病的病變最早發生在腦底動脈環,動脈並不是在短時間內從狹窄發展到閉塞,通常是經過了相當長時間,短則數年長則數十年,因此,病人只有輕微症状時就已經有明顯的腦動脈狹窄或閉塞,但此時頭顱CT可能是正常的,而且,如果沒有經驗或不仔細觀察,臨床醫生還會忽略頭顱MRI-T2相上所顯示的顱底大動脈血管稀少及腦基底部血管流空影的增多。有的醫生給病人反反覆復做了很多次頭顱CT和頭顱MRI檢查,但就是沒有檢查過一次腦動脈,從而導致症状較輕的煙霧病患者長期得不到診斷。
3、有些病人頭顱MRI改變容易與其他疾病混淆
煙霧病患者顱底動脈逐漸閉塞以後,導致廣泛的顱內外和皮層側支形成,從而使各主要腦動脈的血液供應範圍發生變化,因此,某些病人腦梗塞的病灶與腦動脈分布範圍不相符,而易與腦炎或粒線體肌腦病等混淆。這樣的病人也往往做了很多次頭顱MRI但就是沒有檢查過腦動脈。
4、成人缺血症状容易被簡單地冠以腦動脈硬化腦血栓形成而不再尋找卒中的病因
當兒童發生卒中時人們容易想到要去查找卒中的原因,而對於成人缺血性卒中患者則往往很輕易地下一個腦動脈硬化腦血栓形成的結論而不去深究病因,從而使很多成人煙霧病患者被漏診。
健康問答網關於煙霧病的相關提問
| 關於「煙霧病」的留言: | |
|
目前暫無留言 | |
| 添加留言 | |