膿胸
| A+醫學百科 >> 膿胸 |
胸膜腔受化膿性病原體感染,產生膿性滲出液積聚,稱為膿胸。按病變範圍分為全膿胸和局限性膿胸。全膿胸是指膿液佔據整個胸膜腔,局限膿胸是指膿液積存於肺與胸壁或橫隔或縱隔之間,或肺葉與肺葉之間,也稱包裹性膿胸。
目錄 |
病因及發病機制
(一)肺部感染:約50%的急性膿胸繼發於肺部炎性病變之後。肺膿腫可直接侵及胸膜或破潰產生急性膿胸。
(二)鄰近組織化膿性病灶:縱隔膿腫、膈下膿腫或肝膿腫,致病菌經淋巴組織或直接穿破侵入胸膜腔,可形成單側或雙側膿胸。
(三)胸部手術:術後膿胸多與支氣管胸膜瘺或食管吻合口瘺合併發生。有較少一部分是由於術中污染或術後切口感染穿入胸腔所致。
(四)胸部創傷:胸部穿透傷後,由於彈片、衣服碎屑等異物可將致病菌帶入胸膜腔,加之常有血胸,易形成化膿性感染。
(五)敗血症或膿毒血症:細菌可經血循環到達胸腔產生膿胸,此類多見於嬰幼兒或體弱的病人。
(六)其他:如自發性氣胸、或其他原因所致的胸腔積液,經反覆穿刺或引流後並發感染;自發性食管破裂,縱隔畸胎瘤感染,穿入胸腔均可形成膿胸。
病理生理
胸膜腔感染細菌後,首先引起臟層和壁層胸膜充血、水腫、滲出,失去光澤及潤滑性。滲出液中含多形核中性白細胞及纖維蛋白,初期為稀薄清液,逐漸因纖維蛋白增多,膿細胞形成外觀混濁,終成膿液其量增加增快,使肺部受壓發生萎陷,並將縱隔推向對側,造成呼吸循環機能紊亂。如有支氣管胸膜瘺或食管吻合口瘺則可形成張力性膿氣胸,對呼吸循環功能的影響更為明顯。同時纖維蛋白沉著於臟、壁層胸膜表面,形成纖維膜,初期質軟而脆,隨著膿液變稠,纖維膜逐漸機化,增厚、韌性增強,形成纖維板、固定並壓迫肺組織,使肺膨脹受限。胸膜腔感染廣泛、面積擴大,發展累及整個胸膜則為全膿胸。若感染較為局限或引流不完全,周圍形成粘連,使膿液局限於一定範圍,即形成局限性或包裹性膿胸,常見部位在肺葉間、膈肌上方、胸膜腔後外側部及縱隔面等部位的某一處或多處。它對肺組織和縱隔的推壓不象全膿胸那樣嚴重,呼吸循環功能影響亦較全膿胸為輕。在廣泛使用抗菌素以前,膿胸的致病菌多為肺炎球菌及鏈球菌,以後則以金黃色葡萄球菌為主,2歲以下的幼兒膿胸屬此類感染者達92%。合併支氣管胸膜瘺者,其膿胸多有混合感染,如厭氧菌感染,呈腐敗膿性,膿液含壞死組織,具有惡臭氣味。肺結核累及胸膜或有空洞破潰,可形成結核性膿胸。
分類
膿胸多數是繼發性的,病原體來自胸腔內或胸腔附近臟器或組織間隙感染,如細菌性肺炎、支氣管擴張感染、肺膿腫破潰或肝膿腫、膈下膿腫、縱隔膿腫、腎膿腫破潰穿入胸腔等。手術後和胸外傷引起的胸腔感染也是膿胸的發病原因。
按病原體不同可分為非特異性膿胸和特異性膿胸。從病程上分為急性膿胸和慢性膿胸。
一般性細菌感染為非特異性膿胸,結核菌或阿米巴原蟲感染為特異性膿胸,亦可直接稱之為結核性膿胸或阿米巴膿胸。包含厭氧菌在內的混合菌種感染引起的膿胸,其膿液呈暗灰色、較稠、有惡臭,稱為腐敗性膿胸。病程在4-6周以內為急性膿胸,早期以大量滲液為主,稱為滲出期。在此期排除滲液,控制感染,膿胸可獲得治癒,肺可獲良好復張。若滲出液未能清除,大量纖維蛋白沉積,形成纖維素膜進入到纖維化膿期,繼而纖維素膜機化形成纖維板並鈣化,則進入膿胸機化期,即為慢性膿胸。對於早期包裹性膿胸可行胸腔鏡檢查,打開分隔,清除肺表面纖維膜,準確放置引流管。
診斷
膿胸的確診,必須做胸腔穿刺抽得膿液。並作塗片鏡檢、細菌培養及抗菌素敏感試驗,依此選用有效的抗菌素治療。
查體可見發熱面容,有時不能平臥,患側胸部語顫減弱,叩診呈濁音並有叩擊痛,聽診呼吸音減弱或消失。白細胞計數增高,中性粒細胞增至80%以上,有核左移。
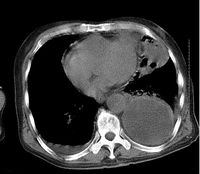
胸部x線檢查因胸膜腔積液的量和部位不同表現各異。少量胸腔積液可見肋膈竇消失的模糊陰影;積液量多時可見肺組織受壓萎陷,積液呈外高內低的弧形陰影;大量積液使患側胸部呈一片均勻模糊陰影,縱隔向健側移位;膿液局限於肺葉間,或位於肺與縱隔、橫膈或胸壁之間時,局限性陰影不隨體位改變而變動,邊緣光滑,有時與肺不張不易鑒別。有支氣管胸膜瘺或食管吻合口瘺者可見氣液平面。
治療
急性膿胸的治療原則包括控制感染、排除膿液、全身支持治療三個面。
(一)控制感染:根據病原菌及藥敏試驗選用有效足量的抗菌素,以靜脈給藥為好,觀察療效並及時調整藥物和劑量。
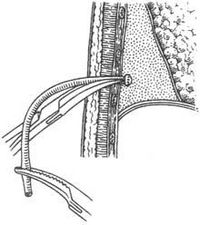
(二)排除膿液:是膿胸治療的關鍵。一歲以下的嬰幼兒可用穿刺及胸腔內注入抗菌素治療,多可獲得滿意效果。年齡再大的患者,應儘早施行胸腔閉式引流,排盡膿液,促使肺早日膨脹,必須注意選用質地、口徑合適的引流管,以保證引流通暢有效。如膿液稠厚,需放置粗大的引流管,禁忌用導尿管引流膿液。引流的正確部位為膿腔的最低處,一般為腋後線第7肋間,如為包裹性,引流前應在x線或超聲下定好位。局麻下切除3~5厘米長一段肋骨,穿刺抽得膿汁後切開骨膜及壁層胸膜,以手指伸入膿腔確定部位合適後,置入引流管深約3cm為宜,緊密縫合引流管周圍軟組織及皮膚防止漏氣。術後定期行x線檢查,隨時調整胸引管;保證引流通暢,鼓勵病人多下地活動。每日記錄引流量以資比較。如膿汁粘稠,可經引流管壁打洞向管腔內另置入一口徑2~4毫米的細塑料管達膿腔內,每日經此管滴入2%滅滴靈液或無菌生理鹽水500毫升進行沖洗,既可使膿汁稀釋便於引流又可保持引流管通暢。引流兩周後可用無菌生理鹽水測量膿腔,以後每周一次,待膿腔縮小至50毫升以下時即可剪斷引流管改為開放引流,至膿腔縮到10毫升左右即可更換細管,逐步剪短直至完全癒合。
(三)全身支持治療:應包括給予高蛋白、高熱量、高維生素飲食,鼓勵多飲水。必要時靜脈補液並輸血。
(四)手術治療:術式為纖維板剝脫術、膿腫病灶清除術。當病程超過30天以上,或發病早期未及時進行引流,膿液在胸腔內臟、壁層形成增厚纖維板(厚度在2-10mm不等),使用藥物治療及引流治療的效果極差,增厚的纖維板會嚴重的束縛患者的呼吸運動,導致限制性通氣障礙,臟、壁層纖維板內形成包裹內膿液繼續增多,導致包裹內的壓力持續增大,在劇烈活動或外傷後常穿破壁層纖維板、肋間肌、胸壁肌肉甚至皮膚,膿性竇道癒合困難。因此建議形成包裹的慢性膿胸患者早期手術。
參看
| 關於「膿胸」的留言: | |
|
目前暫無留言 | |
| 添加留言 | |