病理學/常見的併發症
| 醫學電子書 >> 《病理學》 >> 神經系統疾病 >> 神經系統對損傷的基本反應 >> 常見的併發症 |
| 病理學 |
|
|
|
中樞神經系統疾病最常見而重要的併發症為顱內壓升高、腦水腫和腦積水,其中腦水腫和腦積水可引起或加重顱內壓升高,三者可合併發生,互為因果,後果嚴重可導致死亡。
(一)顱內壓升高及腦疝形成
側臥位的腦脊液壓超過2kPa(正常為0.6~0.8kPa)即為顱內壓增高,這是由於顱內容物的容積增加,超過了顱腔所能代償的極限所致。顱內壓增高的主要原因是顱內佔位性病變和腦脊液循環阻塞所致的腦積水。常見的佔位性病變為腦出血和血腫形成(如創傷、高血壓腦出血等),腦梗死,腫瘤,炎症(如腦膜腦炎、腦膿腫等),腦膜出血等。其後果與病變的大小及其增大的速度有關。腦水腫可加重病變的佔位性。顱內壓升高可區別為3個不同的時期:
1.代償期通過反應性血管收縮以及腦脊液吸收增加和形成減少,使血容量和腦脊液容量相應減少,顱內空間相對增加,以代償佔位性病變引起的腦容積增加。
2.失代償期佔位性病變和腦水腫使顱內容物容積繼續增大,超過顱腔所能容納的程度,可引起頭痛、嘔吐、眼底視乳頭水腫、意識障礙、血壓升高及反應性脈搏變慢和腦疝形成。
3.血管運動麻痹期顱內壓嚴重升高使腦組織灌流壓降低,致腦缺氧造成腦組織損害和血管擴張,繼而引起血管運動麻痹,加重腦水腫,引起昏迷及併發症,後果嚴重,可導致死亡。
升高的顱內壓可引起腦移位、腦室變形、使部分腦組織嵌入顱腦內的分隔(大腦鐮,小腦天幕)和顱骨孔道(如枕骨大孔等)導致腦疝形成(herniation)。常見的腦疝有以下類型。
1.扣帶回疝又稱大腦鐮下疝,是因一側大腦半球特別是額、頂、顳葉的血腫或腫瘤等佔位性病變,引起中線向對側移位,同側扣帶回從大腦鐮的游離邊緣向對側膨出,形成扣帶回疝。疝出的扣帶回背側受大腦鐮邊緣壓迫形成壓跡,受壓處的腦組織發生出血或壞死。此外,大腦前動脈的胼胝體支也可受壓引起相應腦組織梗死。大腦冠狀切面上可見對側的側腦室抬高,第三腦室變形,狀如新月(圖16-6)。
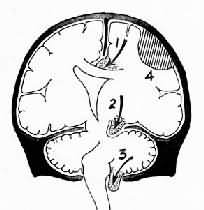
圖16-6 腦疝模式圖
1.扣帶回疝;2.海馬鉤回疝;3.小腦扁桃體疝;4.硬膜外血腫
2.小腦天幕疝又稱海馬鉤回疝。位於小腦天幕以上的額葉或顳葉內側的腫瘤、出血、梗死等病變引起腦組織體積腫大,導致顳葉的海馬鉤回經小腦天幕孔向下膨出。海馬鉤回疝可導致以下後果:①同側動眼神經在穿過小腦天幕裂孔處受壓,引起同側瞳孔一過性縮小,繼之散大固定,及同側眼上視和內視障礙。②中腦及腦幹受壓後移,可導致意識喪失;導水管變狹,腦脊液循環受阻加劇顱內壓的升高;血管牽伸過度,引起中腦和橋腦上部出血梗死,可導致昏迷死亡。③中腦側移,使對側中腦的大腦腳抵壓於該側小腦天幕銳利的游離緣上,形成Kernohan切跡。嚴重時該處腦組織(含錐體索)出血壞死,導致與天幕上原發病變同側的肢體癱瘓,引起假定位症。④壓迫大腦後動脈引起同側枕葉距狀裂腦組織出血性梗死(圖16-7)。
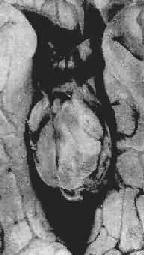
圖16-7 海馬鉤回疝
左海馬回內側腫脹有深切跡(箭頭),中腦右移變形,中腦右大腦腳受壓,局部壞死出血(Kemohan切跡)
3.小腦扁桃體疝又稱枕骨大孔疝。主要由於顱內高壓或後顱凹佔位性病變將小腦和延髓推向枕骨大孔並向下移位而形成小腦扁桃體疝。疝入枕骨大孔的小腦扁桃體和延髓成圓錐形,其腹側出現枕骨大孔壓跡(圖16-8),由於延髓受壓,生命中樞及網狀結構受損,嚴重時可引起呼吸變慢甚至驟停,接著心臟停搏而猝死。
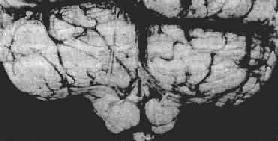
圖16-8 小腦扁桃體疝
示小腦切跡,兩側扁桃體疝形成
(二)腦水腫
腦組織中由於液體過多貯積而形成腦水腫(brain edema),這是顱內壓升高的一個重要原因。許多病理過程如缺氧、創傷、梗死、炎症、腫瘤、中毒等均可伴發腦水腫。
腦組織易發生水腫與下列解剖生理特點有關:①血腦屏障的存在限制了血漿蛋白通過腦毛細血管的滲透性運動;②腦組織無淋巴管以運走過多的液體。常見腦水腫的類型為:
1.血管源性腦水腫最為常見,是血管通透性增加的結果,當毛細血管內皮細胞受損,血腦屏障發生障礙時,或新生毛細血管尚未建立血腦屏障時(如轉移性腫瘤及腦膿腫周圍有大量的新生毛細血管),血液中的液體大量滲入細胞外間隙,引起腦水腫。白質水腫較灰質更為明顯。此型水腫常見於腦腫瘤、出血、創傷或炎症時。水腫液較富於蛋白質。
2.細胞毒性腦水腫多見於缺血或中毒引起的細胞損害。由於細胞膜的鈉-鉀依賴性ATP酶失活,細胞內水、鈉瀦留,引起細胞(神經細胞、膠質細胞、內皮細胞)腫脹,細胞外間隙減小。此型水腫可同樣累及灰質和白質。
上述兩型水腫常同時存在,尤其在缺血性腦病時更為顯著。
腦水腫的肉眼形態為腦體積和重量增加,腦回寬而扁平,腦溝狹窄,白質水腫明顯,腦室縮小,嚴重的腦水腫常同時有腦疝形成。鏡下,腦組織疏鬆,細胞和血管周圍空隙變大,白質中的變化較灰質更加明顯。電鏡下,細胞外間隙增寬,星形膠質細胞足突腫脹(血管源性水腫),或無間隙增寬僅有細胞腫脹(細胞毒性水腫)。
(三)腦積水
腦脊液量增多伴腦室擴張稱為腦積水(hydrocephalus)。腦積水發生的主要原因是腦脊液循環的通路被阻斷。引起腦脊液循環受阻的原因很多,諸如先天畸形、炎症、外傷、腫瘤、蛛網膜下腔出血等。腦室內通路阻塞引起的腦積水稱阻塞性或非交通性腦積水;如腦室內通暢而因蛛網膜顆粒或絨毛吸收腦脊液障礙所致的腦積水稱交通性腦積水。此外脈絡叢乳頭狀瘤分泌過多腦脊液也可導致腦積水。
輕度腦積水時,腦室輕度擴張,腦組織呈輕度萎縮。嚴重腦積水時,腦室高度擴張,腦組織受壓萎縮、變薄,腦實質甚至可菲薄如紙,神經組織大部分萎縮而消失(圖16-9)。
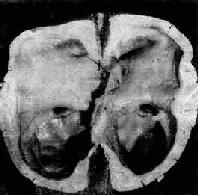
圖16-9 腦積水
側腦室高度擴張,腦組織受壓萎縮變薄
嬰幼兒顱骨縫閉合前如發生腦水腫,患兒可出現進行性頭顱變大,顱骨縫分開,前囟擴大;顱內壓增高較輕,頭痛,嘔吐,視乳頭水腫也出現較晚。由於大腦皮質萎縮,患兒的智力減退,肢體癱瘓。成人腦積水,因顱腔不能增大,顱內壓增加的症状發生較早也較嚴重。
| 關於「病理學/常見的併發症」的留言: | |
|
目前暫無留言 | |
| 添加留言 | |