急診醫學/機械通氣治療和呼吸機的調節
| 醫學電子書 >> 《急診醫學》 >> 呼吸系統疾病急診 >> 機械通氣和氧氣治療 >> 機械通氣治療和呼吸機的調節 |
| 急診醫學 |
|
|
一、呼吸機與患者的連接
這關係到機械通氣的效果,如連接欠佳,管道漏氣,則氣道壓力下降。發生通氣不足,可造成各種併發症。常用連接方式有①介面:置於齒唇之間,與鼻夾配合使用,可用於神志清楚、能合作和短期使用機械通氣的患者;②面罩和鼻罩;③氣管插管:適用於神志不清或昏迷的患者,包括經口插管和經鼻插管,應用合成材料製成的插管導管,插管可保留14日左右甚至更長時間,但橡膠導管只能保留72h;④氣管切開:需長期機械通氣的患者,應作氣管切開,放置氣管套管,其優點為容易清除分泌物,呼吸道阻力及死腔明顯減少,患者可以進食。為避免漏氣,無論氣管插管還是氣管切開插管,通氣管均應帶套囊。套囊的充氣量以剛能阻止漏氣為度,每4h開放套囊5min,以避免氣管壁長期受壓造成壞死。目前較理想的套囊為低壓套囊,注氣後壓力可均勻地加在氣管內壁上,壓力不高,但可取得密閉效果。
二、合理設置各項工作參數
(一)呼吸頻率、潮氣量和每分鐘通氣量 通常可按機械呼吸常數列線圖(圖28-3)來調節呼吸頻率和潮氣量。COPD患者,呼吸頻率可選用8~12次/min;限制型通氣功能障礙患者,呼吸頻率可為12~18次/min。機械通氣時,潮氣量較大,一般為600~800ml,每分鐘通氣量為10000~15000ml,這與呼吸機有較大的死腔有關。機械通氣時,部分氣體被壓縮在管道中而不能釋放給患者,這部分氣量受吸氣峰壓、管道、濕化器水位的影響,一般0.098kPa(1cmH2O)的氣道壓力損失3~8ml潮氣量。臨床上每分鐘通氣量可以實際監測到的數據為準。
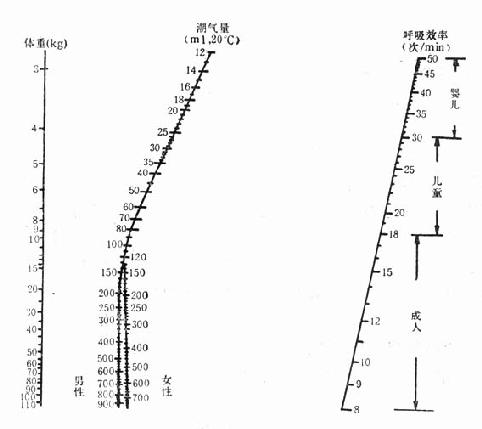
圖28-3 機械呼吸常數列線圖
(二)吸氧濃度 機械通氣開始時,吸氧濃度應為100%,以防止任何可能出現的低氧血症,測定血氣分析後可降低吸氧濃度,使PaO2低於8.0kPa(60mmHg)。
(三)吸/呼時間比 該比值的調節,要考慮呼吸和循環兩方面,既要使吸氣在肺內分布均勻,肺泡氣能充分排出,又不增加心臟循環的負擔。通常吸氣時間為0.5~1.5s,很少超過2s。吸/呼之比為1:2,但COPD患者可為1:3到1:5,而限制型通氣障礙患者可為1:1到1:1.5。
(四)通氣壓力 定壓型呼吸機,氣道壓力決定呼吸機吸氣相和呼氣相的交換及潮氣量的大小。該參數應根據氣道阻力和肺順應性而定,肺內輕度病變時為1.18~1.96kPa(12~20cmH2O),中度病變需1.96~2.45kPa(20~25cmH2O),重度病變需2.45~2.94kPa(25~30cmH2O),對嚴重肺部疾病或支氣管痙攣的患者可達3.92kPa(40cmH2O)。定容型呼吸機,通氣壓力取決於潮氣量、流速、氣道阻力、肺部順應性等因素。這類呼吸機設有壓力限制,達到一定壓力時,停止吸氣並開始呼氣,以防止產生肺部氣壓傷。通常這一壓力限制應高於正常通氣壓力約1.47~1.96kPa(15~20cmH2O)。造成壓力過高的原因有:分泌物阻塞、管道扭曲或受壓、患者與呼吸機拮抗等。
(五)高峰流速率(peakflow rate,PFR)呼吸機釋出潮氣量時的最大流速率。通常呼吸機釋出一個形流速波,流速迅速上升,在整個吸氣時期內維持該流速(某些呼吸機也用逐漸下降的流速波)。流速率應與迅速釋出的潮氣量相匹配,如潮氣量或呼吸頻率增加時,高峰流速率也應增加,以維持適當的吸/呼比例。使用常規潮氣量和頻率時,高峰流速率一般為40~60L/min較為合宜。
(六)靈敏度(sensitivity)有的呼吸機上也稱為觸發水平(trigger)。該參數用來決定呼吸機對患者自主呼吸的反應。靈敏度是指在該觸發水平上,呼吸機能為患者自主呼吸所觸發,以AMV或IMV的形式協同呼吸。降低靈敏度,則患者需要作出較大努力來觸發一次呼吸;如靈敏度太敏感,患者很易觸發呼吸機,造成實際呼吸頻率的增加,導致通氣過度。CMV時靈敏度鈕關閉,這樣呼吸機對自主呼吸無反應。有的呼吸機(如Servo900B)應用PEEP時,靈敏度應作相應調整,實際靈敏度為PEEP與調節值的差值。
(七)嘆氣功能(sigh)正常自主呼吸時潮氣量為5~7ml/kg。如機械通氣也選用該潮氣量作標準,則會產生氣道陷閉及微小肺不張,使肺內分流增加。而健康人常有偶爾嘆氣(為潮氣量的2~4倍),可避免此類併發症。現代呼吸機備有嘆有功能,模仿正常人的呼吸,一般每小時為10~15次嘆氣樣呼吸,嘆氣的氣量為潮氣量的2~2.5倍,可預防肺不張。但一般呼吸機所用的潮氣量較大,故嘆氣功能常不需要。
(八)吸氣末停頓(end-inspiratorypause,EIP) 又稱吸氣屏氣或吸氣平台(圖28-4)。EIP占吸氣時間5%~15%,或占整個呼吸周期的30%左右,有血流動力學損害或患心血管疾病者,可設在5%~7%。EIP的主要作用使氣道壓力提供最佳的吸入肺泡氣分布,減少死腔量。現在機械通氣時,常把EIP作為常規,EIP尤其對肺部順應性明顯下降或氣道阻力顯著增加的患者有效。
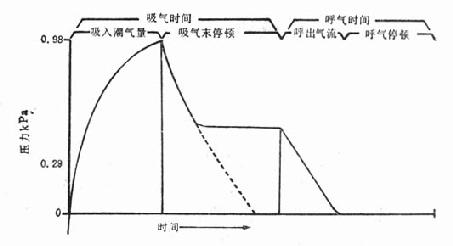
圖28-4 正壓通氣和吸氣末停頓的壓力曲線圖解
陰影部分表示向氣道釋出一定潮氣量後的吸氣時間,氣道壓力的迅速下降,是因為氣流從上氣道分布到肺之緣故,壓力平台可維持到呼氣開始。(引自文獻2)
三、濕化(humidification)
氣管插管或切開後,患者喪失了呼吸道天然的濕化功能,加上使用呼吸機,通氣量增加,呼吸道喪失大量水分,可造成分泌物乾結,纖毛運動減弱,易發生肺部感染。為克服這一缺點,可採用加熱濕化、噴霧濕化或超聲濕化等方法來濕化吸入氣體。濕化的程度與溫度、氣體與水接觸面積以及時間成正比。現較理想的為恆溫濕化器,每日濕化水量為500~600ml。至於吸入氣體的相對濕度應達到100%,而溫度則接近32℃即可。吸入氣溫度太高可影響肺功能,也可產生呼吸道灼傷,高於41℃時纖毛活動可停止。另外濕化過度可導致水瀦留、心力衰竭、肺不張及肺部感染。近來推薦使用一種熱和濕氣交換過濾裝置(如![]() Eedith),過濾裝置放在氣管切開套管(或插管)與呼吸機管道的連接處,用來濕化吸入氣體,並且作細菌過濾器,一次性使用。一般現代呼吸機上還設有藥物霧化器,利用射流及虹吸原理,將藥液噴擊成細小的霧狀顆粒,隨吸入氣流進入肺部。
Eedith),過濾裝置放在氣管切開套管(或插管)與呼吸機管道的連接處,用來濕化吸入氣體,並且作細菌過濾器,一次性使用。一般現代呼吸機上還設有藥物霧化器,利用射流及虹吸原理,將藥液噴擊成細小的霧狀顆粒,隨吸入氣流進入肺部。
四、自主呼吸和呼吸機的同步
機械通氣時,有時自主呼吸和呼吸機會發生拮抗,可導致每分通氣量下降、氣道壓力增加、呼吸功的增加並可加重循環系統負擔,這樣非但不能達到機械又通氣的目的,反而可引起休克和窒息。拮抗的原因有:①呼吸機調節不當,通氣不足;②痰液阻塞氣道或管道漏氣;③患者咳嗽、疼痛或體位不當;④氣管插管滑入右主支氣管、氣胸、支氣管痙攣及病情惡化(並發心力衰竭、肺栓塞等)。
臨床上可採取下列措施,處理自主呼吸和呼吸機的拮抗。①必要的體格檢查:觀察胸廓擴張情況,聽診呼吸音,作血氣分析,攝床旁胸部X線片明確氣管插管位置及肺部情況;②手控氣囊法:機械通氣前可先用簡易呼吸器過渡,逐漸增大壓力及通氣量,待缺氧緩解,PaCO2降到一定水平時,自主呼吸消失或減弱,再使用呼吸機;③適當調節呼吸機的靈敏度:患者的吸氣在呼吸道內產生的負壓(-0.098~-0.196kPa)可觸發呼吸機,從而達到同步化;④必要時應用藥物抑制自主呼吸:如安定、嗎啡、巴夫龍(Pavulon,Pancruoniun)等;⑤處理管道漏氣、吸引氣道分泌物,如有氣胸應及時治療。
| 關於「急診醫學/機械通氣治療和呼吸機的調節」的留言: | |
|
目前暫無留言 | |
| 添加留言 | |