小兒藥物誘發的溶血性貧血
| A+醫學百科 >> 小兒藥物誘發的溶血性貧血 |
藥物誘發的溶血性貧血(drug-inducedhemolyticanemia )按原因可分四大類:藥物誘發的紅細胞酶缺乏性溶血性貧血;藥物誘發不穩定血紅蛋白的溶血性貧血;藥物或其毒性直接引起的溶血性貧血;藥物引起的免疫性溶血性貧血。其中以藥物誘發的免疫性溶血較為多見。
目錄 |
小兒藥物誘發的溶血性貧血的病因
【發病原因】
青黴素類、磺胺類、利福平、異煙肼、對氨基水楊酸、鬼臼噻酚甙、噻嗪類、卡鉑、順鉑、非那西汀、奎寧、奎尼丁、α甲基多巴、左旋多巴、苯妥英鈉、氯丙嗪、利眠寧、氨基比林、安他唑林、頭孢噻肟、頭孢他丁、頭孢曲松、苯丁酸氮芥(瘤可寧)、安乃近、殺蟲劑、睇波芬等,這些藥物都能誘發免疫性溶血。
【發病機制】
根據發生機制不同,將藥物誘發的免疫性溶血分為以下4種類型:
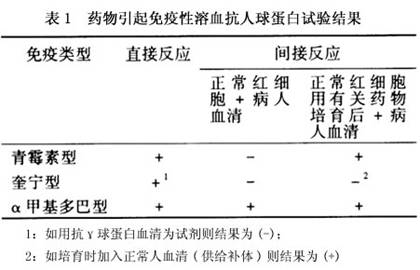
1.半抗原型(青黴素型):以青黴素為例,由於機體產生了能與紅細胞結合的抗藥物(如青黴素)抗體,從而暴露出藥物的半抗原決定簇。在使用較低劑量治療的病人,並不發生溶血,直接Coombs試驗也極少陽性。這是因為低親合性IgG型抗青黴素抗體很常見。在血清中濃度極高時(每天2000萬U以上),這種抗體能與紅細胞-藥物結合,調理的紅細胞在脾內被單核巨噬細胞所吞噬而破壞,所以多為血管外溶血。溶血常較輕,偶可出現急重症溶血。停藥後,溶血性貧血也很快停止。
2.自身抗體型(α甲基多巴型):α甲基多巴治療的病人常同時存在抗核抗體、類風濕因子和抗壁細胞抗體等。這些由藥物誘發的抗體能與正常的紅細胞表面抗原發生反應,特異地針對Rh陽性的紅細胞膜起作用。發生溶血時,紅細胞多在單核巨噬細胞系統破壞。其機制可能為T抑制細胞功能受到抑制,從而使B細胞功能增強,產生不同的自身抗體。直接Coomb試驗(DAT)一般在用藥數月甚至數年才能轉為陽性。DAT或間接Coomb試驗(IAT)陽性不需要藥物的參與。發生溶血的病人停藥後,溶血可停止,自身抗體也可逐漸消失。
3.免疫複合物型(奎尼丁型):常見藥物有奎寧、奎尼丁、非那西汀、磺胺藥、氯丙嗪、異煙肼、氯磺丙脲等,藥物本身或其代謝產物可與血漿蛋白結合,形成具有免疫原性的複合物。產生的藥物抗體(多為IgM)可與藥物-血漿蛋白結合成複合物,並黏附到紅細胞上。通過激活補體而發生溶血。這種免疫複合物可從紅細胞膜上分離,再吸附於另一紅細胞膜上,故少量藥物就可引起大量紅細胞破壞,產生血管內溶血。抗人球蛋白試驗陽性,多為補體型。
4.混合型:是指溶血的發生由一種以上的機制所引起。有些病人因具有免疫原性的藥物-紅細胞的形成而對某些藥物特別敏感。這種藥物抗體的特異性不僅來自於藥物本身,還來自於紅細胞抗原,特別是Rhesus和I/i抗原系統。如鏈黴素為半抗原,可與紅細胞膜上的M抗原或D抗原牢固結合產生青黴素型溶血,又可產生能結合補體的IgG抗體而引起血管內溶血。又如青黴素可引起免疫複合物型溶血或奎寧引起青黴素型溶血,在臨床上均有報導。
小兒藥物誘發的溶血性貧血的症状
診斷依據:
1.有自身免疫性溶血性貧血的證據。
2.此類病人都有既往服藥史,也有部分病人於長期用藥過程中發生。一般於停藥幾天或數周后溶血可隨之消失,貧血緩解。
3.直接Coombs試驗陽性;間接Coombs試驗陽性或相關藥物孵育後陽性。
主要臨床表現:急性溶血性貧血。
有個體差異,不同病人由同一種藥物誘發的溶血性貧血病情輕重程度也很不一致。典型病例在接觸藥物或氧化劑後,第1~3天開始出現血紅蛋白急劇下降,七天左右時,貧血最為嚴重。溶血的程度與有關藥物或化合物的劑量和患者紅細胞葡糖六磷酸脫氫酶(g6pd)缺乏的程度有關。患者如同時有感染,症状往往加重。如果本來有腎功能不全,由於藥物排泄慢,也會使症状加重。 重者可出現暗紅色甚至醬油樣尿(即血紅蛋白尿),伴腰酸背痛。最重者可出現少尿或閉尿及急性腎功能衰竭的症状、體征。g6pd缺乏較輕者在開始服藥後7~10天起,溶血逐漸減輕,血紅蛋白上升,病情開始逐漸好轉。這時即使引起溶血的藥物仍在服用,病情也會好轉,到一個月左右時血紅蛋白大多可恢復正常。g6pd缺乏較輕者,溶血常常是自限的,即使當時仍在服用同樣的藥,溶血也會自行停止,貧血也會消失。但g6pd缺乏嚴重者,溶血就不是自限的。這種患者對更多種藥物敏感,貧血可以很嚴重,並出現血紅蛋白尿和急性腎功能衰竭,如不及時搶救,可以死亡。某些g6pd變異型酶活性減低較輕的病人溶血所以有自限性,是因為接觸氧化劑後,發生溶血的紅細胞都是酶活性極低或沒有活性的衰老紅細胞,溶血發生後,骨髓的造血功能大大加速,使外周血中出現大量新生紅細胞,而這些新生紅細胞含有較多的g6pd活性,足以抵禦氧化劑的損害作用,因此溶血停止,血紅蛋白很快上升。不過,再經數星期後,這些「新生」紅細胞已漸衰老,所含g6pd已很少,對氧化劑藥物又變得敏感,此時如再投以同樣藥物,則又可引起溶血和貧血。
青黴素引起的溶血,多在連續應用大量青黴素1周以上發生,溶血多數較輕,重者可表現血紅蛋白迅速下降,網織紅細胞升高。頭孢噻吩所需劑量不大,也可引起類似反應。α甲基多巴引起的溶血多發生在用藥3~6個月或以上,溶血較輕,停藥1~2周後消退。奎尼丁型溶血發病急劇,貧血嚴重,多伴有血紅蛋白血症和血紅蛋白尿症,腎功能衰竭多見,少數發生瀰漫性血管內凝血,少數患兒可有粒細胞或血小板減低。停用有關藥物後,血象可在1~2周內恢復正常。以上3種藥物引起的溶血性貧血除臨床特點不盡相同外,抗人球蛋白試驗可助鑒別(表1)。
小兒藥物誘發的溶血性貧血的診斷
小兒藥物誘發的溶血性貧血的檢查化驗
1.血象:外周血血紅蛋白和紅細胞下降;血清膽紅素增高以間接膽紅素增高為主;
2.尿液檢查:有血紅蛋白尿、肌酐和尿素氮升高時,表明有腎功能受損;
3.Coombs試驗:直接Coombs試驗陽性;間接Coombs試驗陽性或相關藥物孵育後陽性;
4.抗人球蛋白試驗可助鑒別;
5. 應常規做X線胸片、B超等檢查。
小兒藥物誘發的溶血性貧血的鑒別診斷
1.自身免疫性溶血性貧血(冷抗體型及溫抗體型):本病的半抗原型與此病的主要區別,在於前者血清抗體僅與藥物包裹的紅細胞發生反應,加上藥物接觸史,對二者間鑒別診斷具有決定性意義。免疫複合物型者抗補體血清的直接Coombs試驗呈陽性,與冷抗體型自身免疫性溶血性貧血類似,但前者結合冷凝集素試驗和D-L試驗陰性,加之間接Coombs試驗僅與相關藥物孵育後呈陽性,停服藥物後直接Coombs試驗轉為陰性,則不難對二者間診斷做出明確鑒別。α甲基多巴誘發的自身免疫性溶血性貧血者,直接Coombs試驗陽性(IgG型),通常表現為Rh抗原特異性,對經修飾的紅細胞間接Coombs試驗亦呈陽性。目前尚無特異血清學檢測手段來區別其與溫抗體型自身免疫性溶血性貧血,但停用相關藥物後貧血恢復和抗體消失支持前者的診斷。
2.先天性溶血性貧血(如遺傳性球形紅細胞增多症):此病是一種家族遺傳性溶血性疾病,其臨床特點為程度不一的溶血性貧血、間歇性黃疸、脾腫大和脾切除能顯著改善症状。
3.還需注意與由於紅細胞代謝性疾病(如G-6-PD缺乏症)發生的藥物參與的溶血性貧血相鑒別。
小兒藥物誘發的溶血性貧血的併發症
重症可並發血紅蛋白血症和血紅蛋白尿症,腎功能衰竭(腎臟功能部分或全部喪失的病理狀態。急性腎功能衰竭系因多種疾病致使兩腎在短時間內喪失排泄功能,簡稱急性腎衰。慢性腎功能衰竭是由各種病因所致的慢性腎病發展至晚期而出現的一組臨床症状組成的綜合證)、DTC;少數可並發粒細胞和血小板減低。
小兒藥物誘發的溶血性貧血的預防和治療方法
【治療】
一旦發現有該病特徵性症状出現,應立即停藥,禁用誘發溶血的藥物。對重症血管外溶血者可試用腎上腺皮質激素治療,貧血嚴重者可輸注洗滌紅細胞(去除補體)。發生腎功能衰竭時應按溶血尿毒症處理。
【預後】
症状一般較輕,停藥後預後良好。極少數因嚴重溶血引起腎功能衰竭而致預後不好,多見於奎尼丁型。
小兒藥物誘發的溶血性貧血的護理
在臨床上使用有可能誘發本症的藥物,應嚴格掌握適應證和合理劑量,並提高發生本病的警惕性,嚴密監測,一旦發現立即停藥;根據病情,採取相應治療措施,以免病情加重。
參看
| 關於「小兒藥物誘發的溶血性貧血」的留言: | |
|
目前暫無留言 | |
| 添加留言 | |