生理學/甲狀腺激素的合成與代謝
| 醫學電子書 >> 《生理學》 >> 內分泌 >> 甲狀腺 >> 甲狀腺激素的合成與代謝 |
| 生理學 |
|
|
|
甲狀腺激素主要有甲狀腺素,又稱甲碘甲腺原氨酸(thyroxine,3,5,3』,5』-tetraiodotyyronine,T4)和三碘甲腺原氨酸(3,5,3』-triiodothyronine,T3)兩種,它們都是酷氨酸碘化物。另外,甲狀腺也可合成極少量的逆-T3(3,3』,5』-T3或reverseT3,rT3),它不具有甲狀腺激素有生物活性(圖11-8)。
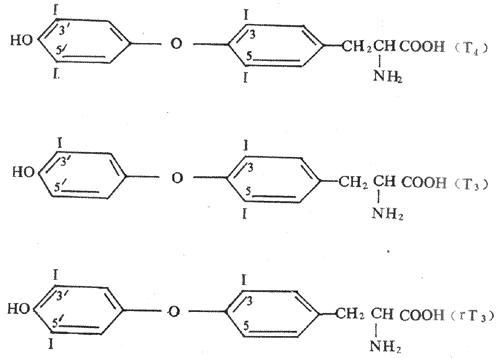
圖11-8甲狀腺激素有化學結構
甲狀腺激素合成的原料有碘和甲狀腺球蛋白,在甲狀腺球蛋白的酪氨酸殘基上發生碘化,併合成甲狀腺激素。人每天從食物中大約攝碘100-200μɡ,占合身碘量的90%。因此,甲狀腺與碘代謝的關係極為密切。
在胚胎期11-12周,胎兒甲狀腺開始有合成甲狀腺激素的能力,到13-14周在胎兒垂體促甲狀腺激素的刺激下,甲狀腺加強激素的分泌,這對胎兒腦的發育起著關鍵作用,因為母體的甲狀腺激素進入胎兒體內的量很少。
甲狀腺激素的合成過程包括三步:
目錄 |
(一)甲狀腺腺泡聚碘
由腸吸收的碘,以I-形式存在於血液中,濃度為250μg/L,而μg/L內I-濃度比血液高20-25倍,加上甲狀腺上皮細胞膜靜息電位為-50mV,因此,I-從血液轉運進入甲狀腺上皮細胞內,必須逆著電化學梯度面進行主動轉運,並消耗能量。在甲狀腺腺泡上皮細胞在底面的膜上,可能存在I-轉運蛋白,它依賴Na+-K+-ATP酶活動提供能量來完全I-的主動轉運,因為用哇巴因抑制ATP酶,則聚碘作用立即發生障礙。有一些離子,如過氯酸鹽的COO4-、硫氰桎鹵的SCN-GnI-競爭轉運機制,因此能抑制甲狀腺的聚碘作用。摘除垂體可降低聚碘能力,而給予TSH則促進聚碘。用同位素(Na131I)示蹤法觀察甲狀腺對放射性碘的攝取,在正常情況下有20%-30%的碘被甲狀腺攝取,臨床常用攝取放射性碘的能力來檢查與判斷甲狀腺的功能狀態。
(二)I-的活化
攝入腺泡上皮細胞的I-,在過氧化酶的作用下被活化,活化的部位在腺泡上皮細胞項端質膜微絨毛與腺泡腔交界處(圖11-9)。活化過程的本質,尚未確定,可能是由I-變成I2或I0。或是與過氧化酶形成某種複合物。
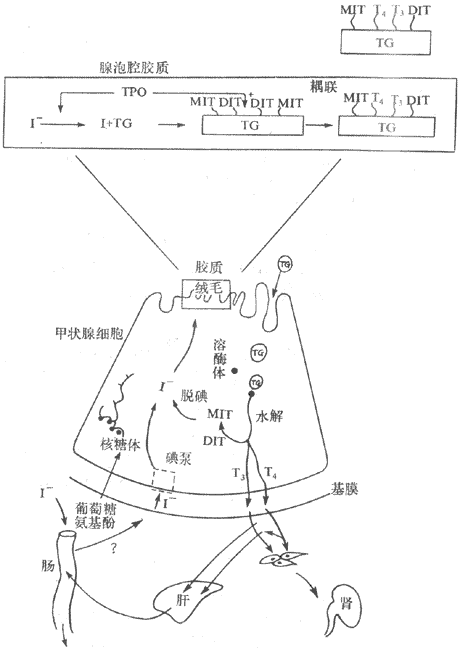
圖11-9 甲狀腺激素合成及代謝示意圖
I-的活化是碘得以取代酪氨酸殘基上氫原子的先決條件。如先天缺乏過剩,I-不以活化,將使甲狀腺激素有合成發生障礙。
(三)酷氨酸碘化與甲狀腺激素的合成
在腺泡上皮細胞粗面內質網的核糖體上,可形成一種由四個肽鏈組成的大分子糖蛋白,即甲狀腺球蛋白(thyroglobulin,TG),其分子量為670000,有3%的酪氨酸殘基。碘化過程就是發生在甲狀腺球蛋白的酪氨酸殘基上,10%的酪氨酸殘基可被碘化。放射自顯影實驗證明,注入放射性碘幾分鐘後,即可在甲狀腺腺泡上皮細胞微絨毛與腺泡腔壁的上皮細胞殘部,即能碘化甲狀腺球蛋白,說明碘化過程發生在甲狀腺腺泡上皮細胞微絨毛與腺泡交界處。
甲狀腺球蛋白酪氨酸殘基上的氫原子可被碘原子取代或碘化,首先生成一碘酪氨酸殘基(MIT)和二碘酪氨殘基(DIT),然後兩個分子的DIT耦聯生成四碘甲腺原氨酸(T4);一個分子的MIT與一個分子的DIT發生耦聯,形成三碘甲腺原氨酸(T3),還能合成極少量的rT3(圖11-9)
上述酪氨酸的碘化和碘化酪氨酸的耦聯作用,都是在甲狀腺球蛋白的分子上進行的,所在甲狀腺球蛋白的分子上既含有酪氨酸、碘化酪氨酸,也常含有MIT、DIT和T4及T3。在一個甲狀腺球蛋白分子上,T4與T3之比為20:1,這種比值常受碘含量的影響,當甲狀腺內碘化活動增強時,DIT增多,T4含量也相應增加,在缺碘時,MIT增多,則T3含量明顯增加。
甲狀腺過氧化酶是由腺上皮細胞的核糖體生成的,它是一種含鐵卟啉的蛋白質,分子量為60000-100000,在腺上皮頂緣的微絨毛處分布最多。實驗證明,甲狀腺過氧化酶的活性受TSH的調控,大鼠摘除垂體48h後,甲狀腺過氧化酶活性消失,注入TSH後此酶活性再現。甲狀腺過氧化酶的作用是促進碘活化、酪氨酸殘基碘化及碘化酪氨酸的耦聯等,所以,甲狀腺過氧化酶晨甲狀腺激素的合成過程中起關鍵作用,抑制此酶活性的藥物,如硫尿嘧啶,便可抑制甲狀腺激素的合成,可用於治療甲狀腺功能亢進。
(四)甲狀腺激素有貯存、釋放、運輸與代謝
1.貯存 在甲狀腺球蛋白上形成的甲狀腺激素,在腺泡腔內以膠質的形式貯存。甲狀腺激素有貯存有兩個特點:一是貯存於細胞外(腺泡腔內);二是貯存的量很大,可供機體利用50-120天之久,在激素貯存的量上居首位,所以應用抗甲狀腺藥物時,用藥時間需要較長才能奏效。
2.釋放 當甲狀腺受到TSH刺激後,腺泡細胞頂端即活躍起來,伸出偽足,將含有T4、T3及其他多種碘化酪酸殘基的甲狀腺球蛋白膠質小滴,通過吞飲作用,吞入腺細胞內(圖11-9)。吞入的甲狀腺球蛋白隨即與溶酶體融合而形成吞噬體,並在溶酶體蛋白水解酶的作用下,將T4、T3以及MIT和DIT水解下來。甲狀腺球蛋白分子較大,一般不易進入血液循環,而MIT和DIT的分子雖然較小,但很快受脫碘酶的作用而脫碘,脫下來的碘大部分貯存在甲狀腺內,供重新利用合成激素,另一小部分從腺泡上皮細胞釋出,進入血液。T4和T3對腺泡上皮細胞內的脫碘不敏感,可迅速進入血液。此外,尚有微量的rT3、MIT和DIT也可從甲狀腺釋放,進入血中。已經脫掉T4、T3、MIT和DIT的甲狀腺球蛋白,則被溶酶體中的蛋白水解酶所水解。
由於甲狀腺球蛋白分子上的T4數量遠遠超過T3,因此甲狀腺分泌的激素主要是T4,約佔總量的90%以上,T3的分泌量較少,但T3的生物活性比T4約大5倍
3.運輸 T4與T3釋放入血之後,以兩種形式在血液中運輸,一種是與血漿蛋白結合,另一種則呈游離狀態,兩者之間可互相轉化,維持動態平衡。游離的甲狀腺激素在血液中含量甚少,然而正是這些游離的激素才能進入細胞發揮作用,結合型的甲狀腺激素是沒有生物活性的。能與甲狀腺激素結合的血漿蛋白有三種:甲狀腺素結合球蛋白(thyroxine-binding globulin,TBG)、甲狀腺素結合前白蛋白(thyroxine-bindingprealbumin,TBPA)與白蛋白。它們可與T4和T3發生不同程度的結合。血液中T4有99.8%是與蛋白質結合,其餘10%與白蛋白結合。血中T4與TBG的結合受TBG含量與T4含量變化的影響,TBG在血漿聽濃度為10mg/L,可以結合T4100-260μg。T3與各種蛋白的親和力小得多,主要與TBG結合,但也只有T4結合量的3%。所以,T3主要以游離形式存在。正常成年人血清T4濃度為51-142nmol/L,T3濃度為1.2-3.4nmol/L。
4.代謝 血漿T4半衰期為7天,半衰期為1.5天,20%的T4與T3在肝內降解,也葡萄糖醛酸或硫酸結合後,經膽汁排入小腸,在小腸內重吸收極少,絕大部分被小腸液進一步分解,隨糞排出。其餘80%的T4在外周組織脫碘酶(5』-脫碘酶或5-脫碘酶)的作用下,產生T3(佔45%)與rT3(佔55%)。T4脫碘變成T3是T3的主要來源,血液中的T3有75%來自T4,其餘來自甲狀腺;rT3僅有少量由甲狀腺分泌,絕大部分是在組織內由T4脫碘而來。由於T3的作用比T4大5倍,所以脫碘酶的活性將影響T4在組織內發揮作用,如T4濃度減少可使T4轉化為T3增加,而使rT3減少。另外妊娠、飢餓、應激、代謝紊亂、肝疾病、腎功能衰竭等均會使T4轉化為rT3增多。T3或rT3可再經脫碘變成二碘、一碘以及不含碘的甲狀腺氨酸。另外,還有少量的T4與T3在肝和腎組織脫氨基和羧基,分別形成四碘甲狀腺醋酸與在三碘甲狀腺醋酸,並隨尿排出體外。
| 關於「生理學/甲狀腺激素的合成與代謝」的留言: | |
|
目前暫無留言 | |
| 添加留言 | |