人乳頭瘤病毒
| A+醫學百科 >> 人乳頭瘤病毒 |
人類乳頭狀瘤病毒(Human papillomavirus,HPV)是一種嗜上皮性病毒,在人和動物中分布廣泛,有高度的特異性,長期以來,已知HPV可引起人類良性的腫瘤和疣,如生長在生殖器官附近皮膚和粘膜上的人類尋常疣、尖銳濕疣以及生長在粘膜上的乳頭狀瘤。HPV是一種具有種屬特異性的嗜上皮病毒,屬雙鏈閉環的小DNA病毒,包含約8000個鹼基對。其中包括8個早期開放讀碼框架(E1-E8)、2個晚期讀碼框架和1個非編碼長控區。在早期開放讀碼框架中,E6和E7基因對細胞生長刺激最為重要,E6、E7編碼的E6、E7蛋白引起宮頸上皮細胞永生化。而晚期讀碼框L1和L2基因分別編碼HPV的主要和次要衣殼蛋白,組裝成HPV的衣殼。自從1976年zur Hansen提出HPV可能是性傳播致癌因素以來,HPV感染與宮頸癌關係的研究成為腫瘤病毒病因研究的熱門課題。
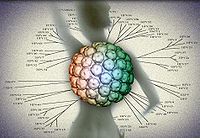
HPV是一組病毒的總稱,組成一個科,其病毒形態類似,但DNA限制性內切酶圖譜各異,核殼體蛋白質的抗原性不同,其電鏡下的結果如圖1所示。目前已經確定的HPV型別大約有80餘種,依其感染的上皮所在部位分為皮膚型HPV和生殖道上皮HPV,大約35種型別可感染婦女生殖道,約20種與腫瘤相關(下文提到的HPV感染均為女性生殖道感染)。依據不同型別HPV與腫瘤發生的危險性高低分為低危險型別
和高危險型別HPV,低危險型別HPV包括HPV6、11、42、43、44等型別,常引起外生殖器濕疣等良性病變包括宮頸上皮內低度病變(CIN I),高危險型HPV包括HPV16、18、31、33、35、39、45、51、52、56、58、59、68等型別,與宮頸癌及宮頸上皮內高度病變(CIN II/III)的發生相關,尤其是HPV16和18型。
目錄 |
女性生殖道感染HPV的現患率
有關HPV感染的現患率研究,由於檢測標本的來源、使用的HPV檢測技術、檢測HPV的型別以及研究地區人群差異等各有不同,各研究報導的HPV感染陽性率高低不一。通過檢測HPV DNA的方法確定的感染率稍高一些,而用細胞學或陰道鏡等檢測方法卻很低。許多應用直接檢測法如核酸印跡原位雜交或斑點印跡雜交法檢出其感染率大約在10-20%,而用PCR法結果更高。對某大學女大學生(97%發生過性關係,平均性伴侶數為4個)進行檢查結果顯示,PCR法檢測結果為46%,而斑點印跡雜交法僅為11%,可見檢測方法影響著HPV感染的檢出。Melkert.的實驗中用PCR法檢出在普通婦女中為4.1%;Herrero報導在Costa
Rica農村地區用PCR法檢測18-94歲婦女的HPV感染陽性率為16%。目前許多研究應用HC法檢測HPV DNA,該方法更靈敏,因此檢出率更高。Clavel C等用HC-II法檢測1,518名-72歲婦女HPV感染狀況,結果發現HPV感染的陽性率為22.3%。
年齡分布
HPV感染率高低主要取決於人群的年齡和性行為習慣。許多研究發現性活躍的年輕婦女HPV感染率最高,高峰年齡在18-28歲,隨著年齡的增長而明顯下降,但大部分資料報導均未區分高危和低危型別,見圖2。大多數HPV感染可在短期內消失,機體通過自身免疫系統使病毒逐漸清除,尤其是低危型別HPV更容易被機體清除,大約持續18個月左右,因而低危型別HPV感染的陽性率呈下降趨勢。但對於高危型別HPV感染,許多研究報導其感染的高峰年齡是20-30歲,此階段感染為暫時性,感染率較高,可達到25-30%,此後,感染率逐漸下降,35歲後5-10%為高危HPV持續感染狀態。對於HPV感染的陽性率在40歲後是否開始上升或下降還存在一些爭議,尚需更詳細的資料加以驗證。
HPV感染的流行因素
概述
由於HPV感染通常沒有明顯的臨床症状,其檢出率因各種方法而異,對於HPV感染流行因素的分析就很難確定。但HPV感染是一種性傳播疾病,與性行為因素有關,這一點已經明確。而個體的衛生狀況好,注意經期衛生,同房前後衛生,使用宮內避孕環等均可以使感染HPV的幾率降低。
(1)性行為
:大部分研究表明婦女近期的性伴侶數,性交頻率,性伴侶患有生殖道疣等均與HPV感染密切相關。儘管有些研究表明初次性交年齡與HPV感染也有關,但這種因素受性伴侶數的影響,調整性伴侶數後,其危險性無顯著性意義。
(2)免疫因素
:宿主的免疫力對HPV感染及病變的進展有很大的作用。有研究發現腎移植的免疫抑制者HPV的感染率是正常人群的17倍。HIV感染的人群中HPV感染率也增高。由於HIV感染人群性行為比較混亂,伴侶數較多,初次性交年齡小等因素,使HPV感染幾率增加。但有些研究並不能證明免疫抑制與HPV感染有直接的相關性,HIV人群可能由於自身暴露的危險性高或機體抵禦潛伏病毒的能力降低而使HPV感染率增高,這一人群的HPV DNA檢出水平高於正常人群,這表明機體抑制HPV感染的能力降低。
(3)懷孕
:有研究表明,婦女懷孕次數增多,分娩次數,流產次數等並不增加HPV感染的危險性,畸胎的個數卻與HPV感染相關。有些研究表明孕期婦女HPV感染率高,而且病毒檢出量也增高,但這可能是由於孕期病毒水平增高而使檢出效率提高所致。一項應用PCR法檢測HPV的研究證實了這一觀點,PCR法檢測HPV病毒不依賴病毒的含量,結果發現孕期與非孕期婦女的感染率無顯著差(9.6%/10.9%)。
(4)口服避孕藥
:儘管口服避孕藥可以增加宮頸癌的危險性,但它是否影響HPV感染還存在很大爭議。有研究表明口服避孕藥確實能增加HPV感染的幾率,但有人認為口服避孕藥對宮頸低度病變的發生無影響,卻可以增加高度病變的危險性,因此認為口服避孕藥是通過改變疾病的進展狀態,而不是直接影響HPV感染率。
HPV感染與宮頸癌的危險性
HPV感染與宮頸癌的關係最初在19世紀70年代提出,此後許多流行病學和分子學研究均毫無疑問的證實了HPV與宮頸癌的病因學聯繫。Bosch和Manos等通過收集來自22個國家的宮頸癌活檢標本作PCR檢測,發現99.7%的腫瘤中都可以檢測到HPV DNA,而且各國間無顯著差異。這是迄今為止所報導人類腫瘤致病因素中的最高檢出百分數,同時表明HPV感染與宮頸癌的相關具有普遍意義。
病例-對照研究是檢驗病因假說的一種分析流行病學方法。不論是在拉丁美洲採用準確性較低的檢測技術(FISH)進行的大規模流行病學研究,還是採用較高靈敏度檢測技術(PCR,HC-II)的研究,所有的結果均顯示HPV感染與宮頸癌有明顯的相關性(OR=3.6-254.2),尤其是HPV16型和18型。Muňoz等在哥倫比亞和西班牙(宮頸癌發病率前者比後者高8倍)進行的人群基礎上的病例-對照研究中,包括436例組織學確診的病例和隨機抽取的387例來自病例所在人群的對照,同時採用了三種HPV DNA檢測技術(ViraPap、SH 和PCR)。這一研究避免了人群和地區的選擇性偏移,同時又考慮到檢測技術間的差異,在調整了一些混雜因素後三種檢測方法都得出相同的結論:在兩個國家中HPV16,18,31,33和35型與宮頸癌均呈強相關性,提示HPV與宮頸癌具有病因關係。隊列研究是用來驗證疾病病因假說另一種重要的分析流行病學方法,它能夠直接體現HPV感染與宮頸癌發生的時序性,更有力地驗證病因假說。Campion對100例輕度宮頸上皮內病變(CIN I)隨訪了兩年多,56%的HPV16,18陽性者進展為重度宮頸上皮內病變(CIN III),而HPV6陽性的對象僅20%發生進展。Murthy等用原位雜交方法的研究顯示,63例宮頸不典型增生發展為原位癌,對組織標本檢測HPV16/18,陽性率為68.3%,而44例非進展性不典型增生其陽性率為27.3%,相對危險度為5.9(95%CI:2.5-14.1),具有顯著的統計學意義。此外,在細胞學和分子生物學方面也獲得了人乳頭狀瘤病毒致癌的有力證據。1995年WHO和IARC已將HPV確定為是宮頸癌的病因。
HPV型別與宮頸癌
生殖道感染HPV最常見的型別即16,18,6,11型。HPV6和11型經常感染外陰、肛門、陰道等部位,屬於低危型別,濕疣或宮頸上皮內低度病變婦女中多常見,與宮頸浸潤癌無明顯關聯;而16和18型則屬於高危型別。來自世界各國的宮頸癌組織標本的研究發現,HPV16和18型感染率最高,在檢出的所有型別中,HPV16佔50%,HPV18佔14%,HPV45佔8%,HPV31佔5%,其它型別的HPV佔23%。HPV的型別與宮頸癌的病理類型有關,在宮頸鱗狀上皮細胞癌中HPV16佔主要地位(51%的鱗狀上皮細胞癌標本),而在宮頸腺狀上皮細胞癌(56%腺狀上皮細胞癌標本)和宮頸腺鱗細胞癌(39%腺鱗細胞癌標本)中HPV18佔主要地位。HPV16、18型感染很普遍,沒有明顯的地區差異,有些HPV型別有地理位置的差異。我國HPV感
染型別中52和58型檢出率較高。在台灣進行的一項研究也表明,52和58型較常見。HPV45型在非洲西部宮頸癌組織中很常見,而HPV39和59型僅在美洲的中部和南部宮頸癌組織中出現。
HPV感染在宮頸癌自然史中的作用
HPV感染生殖道是一個長期的過程,尖銳濕疣經過治療後,如果機體免疫能力足夠強大時,病毒經過1年-2年就會自然消失。如果免疫機能比較弱時病毒可潛伏在細胞內若干年,一旦機體免疫力降低,潛伏的病毒可恢復活動。HPV感染過程通常分為潛伏感染期、亞臨床感染期、臨床症状期和HPV相關的腫瘤期。宮頸癌也有一系列的前驅病變,即宮頸上皮不典型增生,在病理上稱宮頸上皮內瘤變(CIN),通常又根據嚴重程度分成三級:宮頸上皮內輕度瘤變(CIN I)、宮頸上皮內中度瘤變(CIN II)和宮頸上皮內高度瘤變(CIN III),這些癌前病變均有可能發展為宮頸浸潤癌。
在某些自然的或實驗條件下,HPV病毒誘發的乳頭狀瘤雖具有轉化為鱗狀上皮細胞癌的傾向,然而並不是所有的HPV感染者和CIN都會進展為癌。對於大多數乳頭狀瘤,這種轉化還需要其它輔助因子的存在,例如吸煙、化學物質、宿主因素(例如HIV感染)和環境協同因素等,均對疣、乳頭狀瘤轉為惡性腫瘤有致突變及啟動作用。有學者提出了HPV與HSV協同作用誘發宮頸亞性轉化的假說:特異性乳頭狀瘤病毒感染正常細胞導致乳頭狀瘤細胞增生,在HSV感染的啟動下,引起宮頸表皮內惡性轉化的發生,最後導致浸潤癌。這一假說還需進一步驗證。
有關HPV感染和CIN對象轉歸的研究有很多。一些前瞻性研究顯示,HPV感染陽性的婦女在2年內有15-28%進展為宮頸鱗狀上皮內病變(SIL),尤其是HPV 16和18型感染危險性更高。HPV陽性婦女能否進展到宮頸上皮內高度病變和癌症,與HPV的型別有很大聯繫。有研究顯示在宮頸低度病變的婦女中,高危型別HPV感染陽性的婦女宮頸病變進展的危險性大於低危型HPV感染或HPV陰性的婦女。此外,HPV DNA劑量水平、HPV首次感染的時間等也很重要。
總之,生殖道HPV感染是一種常見的性傳播疾病。性活躍婦女可能有50%感染過至少一種型別的HPV。由於HPV感染是宮頸癌的病因,因此必須重視這種感染,加強HPV病毒疫苗的研製,消除其對人類的危害。
參看
|
||||||||||||||||||||||||||||||||||
| 關於「人乳頭瘤病毒」的留言: | |
|
目前暫無留言 | |
| 添加留言 | |