婦產科學/產前檢查
| 醫學電子書 >> 《婦產科學》 >> 正常妊娠 >> 產前檢查及孕期保健 >> 產前檢查 |
| 婦產科學 |
|
|
(一)檢查時間 由於產前診斷工作的開展,產前檢查時間應以確診早孕時開始。除行婦科檢查了解軟產道及盆腔內生殖器官有無異常外,檢測血壓作為基礎血壓,對有遺傳病家族史或分娩史者行絨毛培養或抽取羊水進行染色體核型分析,以降低有先天性缺陷及遺傳病兒的出生。定期檢查可於妊娠20周左右開始,每3~4周查一次,妊娠7個月後每兩周查一次,最後一個月周查一次。如有異常,應及時處理並酌情增加複查次數。
(二)妊娠情況 詢問年齡、胎次(妊娠次數,包括本次妊娠)、產次(妊娠28周以上自陰道分娩的次數)、本次妊娠情況(有無頭痛、頭昏、眼花、噁心、嘔吐、心慌、氣短、水腫及陰道流血等)、過去的分娩史(有無難產及產後出血史、胎兒大小及存活情況)以及既往健康情況(如有無心臟病、高血壓等)作為對本次妊娠及分娩處理的參考。
(三)推算預產期 按末次月經的第一天計算,月份減3,日數加7,月份小於3的加9,日數仍加7,即為預產期。例如:末次月經為1986年10月5日,預產期將為1987年7月12日;又如末次月經為1986年3月1日,則預產期將為1986年12月8日。
如孕婦記不清末次月經或系哺乳期孕,可根據早孕反應開始時間、胎動始覺時間及子宮底的高度等,大致作出估計。
(四)全身檢查 注意體態及營養發育情況,有無浮腫,測體重及血壓,檢查心、肺、肝、脾及乳房發育狀況。必要時查血、血型及尿常規等。發現異常時應積極處理。
(五)產科檢查 包括檢查宮底高度、胎位、聽胎心音及測量骨盆等四個面。
1.宮底高度 檢查子宮大小是否與妊娠月份相符。較月份大者,應考慮有無多胎或羊水過多可能;較月份小者,應考慮是否孕周推算錯誤,或系胎兒宮內生長發育遲緩(IUGR)及羊水過少,需進一步檢查。
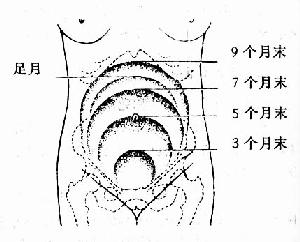
圖22 妊娠各月分宮底大概高度
各妊娠月宮底的大致高度(圖22):
3個月末 臍恥聯線中點
5個月末 平臍
7個月末 臍與劍突間聯線中點
9個月末 近劍突下
足 月 劍突下三橫指(先露部分入盆,宮底可稍下降)
2.胎產式、胎先露及胎方位
(1)胎產式 兒體長軸與母體的長軸間的關係稱胎產式兩軸平行者為縱產式,頭在下者為頭位,最常見;臀在下者為臀位,較少見;母兒兩長軸垂直者為橫產式,兩長軸交叉成銳角者稱斜產式,胎兒橫臥或斜臥於骨盆入口以上者較少見(多屬暫時性)。
(2)胎先露 分娩時,胎兒最先進入骨盆入口的部分叫「先露部」。頭位的先露部可因胎頭俯屈良好、俯曲不良及仰伸等不同情況,分為頂先露、額先露及面先露等,其中以頂先露最常見,額及面先露少見(圖23、26)。臀位的先露部為臀,因胎兒下肢屈曲程度的不同可分為盤腿臀先露、伸腿臀先露以及足或膝先露等(圖24)。橫位的先露部為肩,又稱肩先露(圖25)。
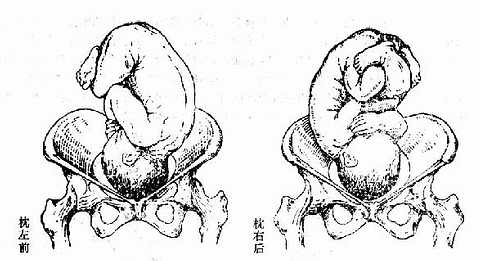
圖23 頭位,頂先露
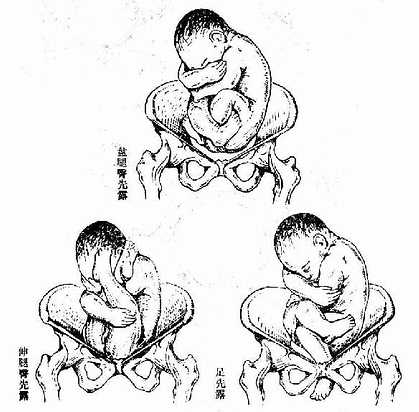
圖24 臀位,均為骶左後
(3)胎方位 胎兒先露部的指示點與母體骨盆的關係稱胎方位,簡稱胎位。人為地將母體骨盆腔分為左前、右前、左後、右後、左橫及右橫六個部分。頂先露以枕骨為指示點,額及面先露以前囪及頦、臀先露以骶骨、肩先露則以肩胛骨為指示點。每種胎先露有六種胎方位,橫位則為四種。以頂先露為例,當枕骨位於母體骨盆腔的左前方時,稱為「枕左前」位於右前方時為「枕右前」,這兩種方位最為常見。其他較少見的為枕左後、枕右後、枕左橫及枕右橫。橫位有肩左前、肩右前、肩左後及肩右後四種方位。
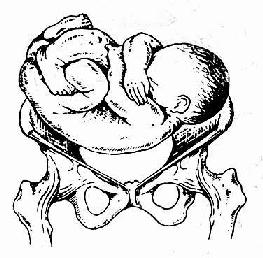
圖25 橫位(肩左後)

圖26 顏面先露(頦左前)
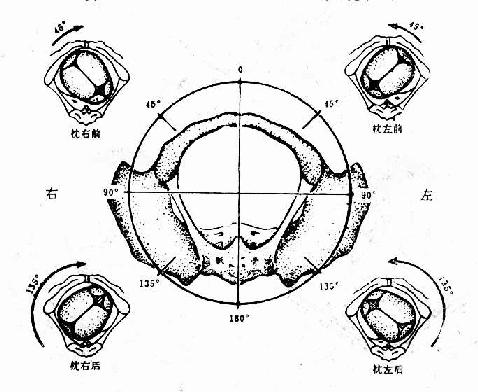
圖27 確定胎方位示意圖(骨盆由下往上看)
分娩時:枕前位旋轉45°成枕正前娩出,枕後位須旋轉135°成枕正前娩出
3.胎方位檢查法 檢查子宮大小,胎先露及胎方位,先露部是否銜接。腹部觸診可分四步手法進行:
第一步 檢查者面對孕婦頭部,兩手置於子宮底部,檢查子宮底高度,根據其高度估計胎兒大小與妊娠月份是否相符,同時分辨在子宮底部是胎頭抑或是胎臀。
第二步 檢查者仍面對孕婦頭部,兩手各放於子宮一側,交替向下按壓進行檢查,判斷胎背及胎兒四肢的位置,如胎兒的四肢有活動,則診斷更易明確。胎背方向與先露部指示點有一定關係,從胎背可以間接判定胎方位。
第三步 檢查者將右手之大姆指和其他四指分開,置於骨盆入口上方握住胎先露,向上下,左右推動,了解先露部的性質及入盆情況,倘先露浮動者為未入盆。
第四步 檢查者面對孕婦足端,兩手置於先露部兩側,向下深壓,進一步確定先露及其入盆程度(圖28),如遇胎先露已銜接,頭、臀難以鑒別時,可做肛查,協助診斷。
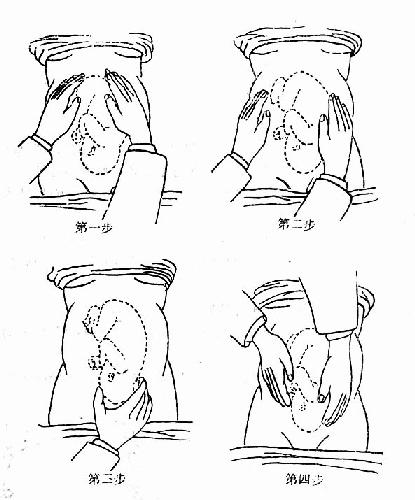
圖28 腹部觸診手法
若為橫位,則腹部橫寬,宮底較妊娠相應月份為低,胎頭位於腹部的一側,胎臀在另一側,恥骨聯合上區空虛。
如檢查後胎位不清者,可用B超確定。
4.胎心音 妊娠4~5個月左右在臍下正中線附近開始聽到心音,以後隨胎兒的的增長及胎位的不同,胎心音的部位也有所改變。因胎心音多自胎背傳出,在胎背近肩胛處聽得最清楚,故頭位的胎頭可在下腹兩側聽取,臀位胎頭可在上腹兩側聽取。橫側位可在臍上或臍下腹中線處聽取(圖29);
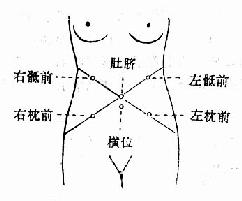
圖29 不同胎位的胎心音聽取部位
正常胎心率為120~160次/分,過快、過慢或不規律均表示胎兒有窒息的可能。
胎心應與子宮動脈及胎盤雜音相區別。子宮動脈雜音是血流通過擴張的子宮動脈時所產生的吹風樣低音響,胎盤雜音是血流通過胎盤時所產生,二者的快慢與母體脈搏一致。胎盤雜音範圍較子宮動脈雜音的範圍大。
5.骨盆測量 骨盆是胎兒娩出時的通道,其大小和形態對分娩影響很大,狹小或畸形骨盆均可引起難產。初孕婦及有難產史的孕婦,在初次產前檢查時,均應常規作骨盆測量及檢查。
(1)骨盆外測量僅能間接反映骨盆腔大小,須測量下列各徑:
髂棘間徑(IS) 孕婦仰臥,用骨盆測量尺測兩髂前上棘外緣間的距離,正常值約23~25cm(圖30)。
髂嵴間徑(IC) 孕婦仰臥,測兩髂嵴外緣間的最寬距離,正常值約25~28cm(圖31)。
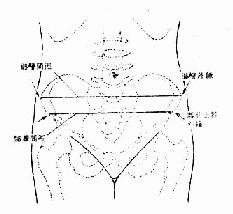
圖30 髂棘及髂嵴間徑起止點
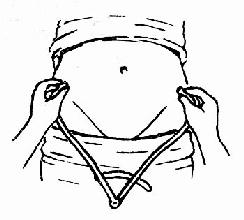
圖31 髂棘間徑測量法
以上兩徑線可相對地反映骨盆入口橫徑的大小。
骶恥外徑(EC) 產婦側臥,上腿伸直,下腿彎曲,測恥骨聯合上緣中點到第五腰椎棘突下的距離,正常值18~20cm(圖32、33、34)。此徑線可間接推測骨盆入口前後徑的大小。

圖32 骶恥外徑起止點
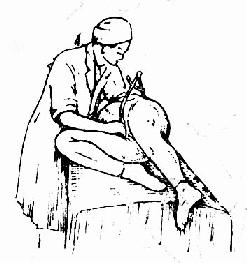
圖33 骶恥外徑側臥測量法 (上腿伸直、下腿屈曲)

圖34 骶恥外徑站立測量法
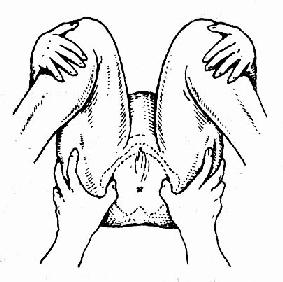
圖35 仰臥曲腿,孕婦雙手抱膝,測量兩坐骨結節間距離
第五腰椎棘突下點的標誌:
孕婦的腰直挺後,在腰骶部可見一菱形窩,稱米氏菱形窩。菱形的上角是第五腰椎棘突,兩側角則相當於兩側的髂後上棘點,下角為兩側臀肌的交叉點。在兩側髂後上棘聯線中點上約2~2.5cm處,即為第五腰椎棘突下點。
坐骨結節間徑(TO)(圖35、36、37)兩坐骨結節內側間的距離,正常值8.5~9.5cm,代表骨盆出口的橫徑。
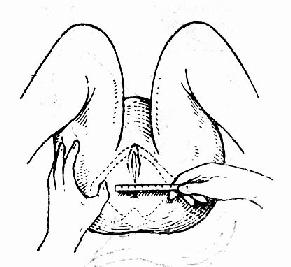
圖36 用厘米心測量
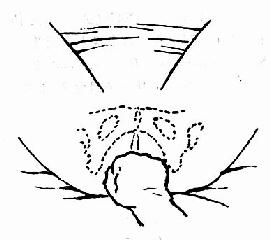
圖37 用拳頭測量

圖38 檢查恥骨弓形狀及寬度
恥骨弓角度:
正常值約90°,小於80°為不正常;其彎度與角度反映骨盆出口大小(圖38)。
(2)骨盆內測量 必要時測骨盆對角徑及X線骨盆測量(詳見異常分娩章節骨產道異常部分)。
參考
| 關於「婦產科學/產前檢查」的留言: | |
|
目前暫無留言 | |
| 添加留言 | |